Содержание занятия
Клинические формы. Профилактика.
Цель занятия
Знать: этиологию и патогенез госпитальных инфекций новорождённых, их клинические формы.
Уметь: проводить объективный осмотр новорожденного, дифференциальную диагностику госпитальных инфекций от этиологии и патогенеза, устанавливать диагноз, назначать лечение.
Актуальность занятия
Данное занятие вносит вклад в формирование компетенций ПК-5, ПК-6, ПК-8, ПК-10, ПК-15, ПК-16.
План занятия
54. Организационные вопросы – 10 мин.
55. Разбор материала занятия – 240 мин.
56. Самостоятельная работа студентов – 90 мин.
57. Контроль конечного уровня знаний – 20 мин.
Оснащение занятия
1. Клинические рекомендации Министерства здравоохранения РФ.
2.Стандарты первичной медико-санитарной помощи.
3.Таблицы, слайды, амбулаторные карты, данные анализов.
Методические указания
В последние годы достигнуты значительные успехи в снижении частоты гнойно- воспалительных заболеваний (ГВЗ) у новорожденных. Однако, несмотря на это высокий риск заболеваемости и частота летальных исходов у детей данной возрастной группы требуют дальнейшего совершенствования профилактики и лечения указанных заболеваний
Этиология. Возбудителями ГВЗ новорожденных могут быть патогенные, условно-патогенные микроорганизмы (стафилококки, стрептококки, кишечная и синегнойная палочки, протеи и др.). В последние годы среди возбудителей ГВЗ возрос удельный вес грамотрицательных бактерий (ГОБ). В ряде случаев инфекция бывает смешанной и множественно-устойчивой к антибиотикам. Высокой вирулентностью отличается стафилококк. Инфицирование плода и новорожденного может произойти внутриутробно, в родах и в постнатальном периоде. Источниками инфекции являются больные дети, матери, персонал, а также предметы ухода при нарушении санитарно- эпидемиологического режима. Большую роль при этом играют острые и хронические инфекционные заболевания матери во время беременности, акушерские пособия, длительный безводный период, эндометрит в родах и др. Группу высокого риска составляют дети, матери которых имели ГВЗ, а также новорожденные, перенесшие внутриутробно гипоксию, внутричерепную родовую травму, недоношенные и незрелые младенцы, дети со сниженной реактивностью организма. Инфицирование новорожденных может произойти и при проведении медицинских манипуляций (интубация трахеи, катетеризация сосудов, повреждение кожных покровов ребенка при акушерских пособиях и др.)
Патогенез. Входными воротами инфекции могут быть раневая поверхность кожи и слизистых оболочек, слизистые оболочки дыхательных путей, коньюнктивы и желудочно-кишечного тракта, пупочная ранка и пупочные сосуды. Проникнув в организм, возбудители ГВЗ обусловливают развитие первичного септического очага (пиодермия, омфалит, гнойный коньюнктивит и др.). При внутриутробном инфицировании первичный септический очаг может локализоваться в плаценте или в органах матери. В последующем возбудители и токсические продукты из первичного очага распространяются вследствие воспалительных, дегенеративно-некротических изменений стенки сосудов, образования и распада инфицированных тромбов, миграции его продуктов по кровеносным, лимфатическим сосудам и тканям подкожной клетчатки. Под влиянием продуктов распада бактерий и тканей организма нарушаются процессы обмена и состояние гомеостаза. Развиваются метаболический ацидоз, гипоксемия и гиперкапния, снижается синтез белков и иммунологическая реактивность, задерживается эритропоэз, нарушается глюкокортикоидная функция надпочечников, наблюдается инволюция зобной железы.
ГВЗ новорожденных делят на две группы:
- локальные формы
- генерализованные формы (сепсис и его осложнения).
Везикулопустулез - одна из наиболее частых форм ГВЗ. На 5-6 сут жизни на туловище, волосистой части головы и конечностях новорожденного появляются везикулы, превращающиеся в дальнейшем в пустулы. Последние подсыхают, образуя корочки. Иногда возникают инфильтраты и абсцессы. Для лечения ограниченных поражений достаточно местного лечения. Пузыри и пустулы вскрываются 1% раствором бриллиантовой зелени. При наличии обширных эрозивных поверхностей применяются мази, обладающих подсушивающим эффектом - синтомициновая, фурацилиновая, рэпареф-2 и др. Корочки, образующиеся после вскрытия пузырей, удалять не следует. Полезными оказываются общие теплые ванны в растворе марганцевокислого калия (1:10000) или отвара коры дуба.
Эксфолиативный дерматит. Самая тяжелая форма стафилодермии новорожденных. Заболевание начинается с появления участков гиперемии вокруг пупка или рта, затем начинается отслойка эпидермиса, обнажаются эрозированные участки кожи. Участки пораженной кожи увеличиваются и на 8- 12 сутки кожа новорожденного приобретает вид обожженной с большими участками эрозий и гиперемии. Заболевание часто протекает с высокой лихорадкой, сопровождается септическим состоянием, могут развиться осложнения - абсцессы, флегмоны, пневмония и др. Заболевание может протекать и в более легкой форме. Тяжесть состояния детей требует инфузионной терапии, зондового питания, проведения интенсивного лечения противоаллергического лечения. В связи с опасностью вторичного инфицирования назначаются антибиотики. Местное лечение заключается в строгом соблюдении асептики (стерильные пеленки) учитывая опасность вторичного инфицирования эрозивных поверхностей. Лечение раневых поверхностей проводится открытым сухим способом. При отрицательном симптоме Никольского детей купают в слабом растворе перманганата калия. Пораженные слизистые оболочки полости рта обрабатываются облепиховым маслом, слизистую оболочку глаз - антисептическими растворами. При благоприятном течении заболевания в течение 7 начала лечения наступает эпителизация пораженных участков кожи.
Множественные абсцессы кожи (псевдофурункулез Фингера). Процесс локализуется вокруг потовых желез в местах наибольшего загрязнения, трения (на коже головы, шеи, спины, конечностей). Вначале образуются пустулы, имеющие тенденцию к обратному развитию. На их месте появляются небольшие узелки багрово-красного цвета, превращающиеся затем в абсцессы. При наличии множественных абсцессов изменяется общее состояние ребенка. Заболевание может осложниться сепсисом. При абсцедировании необходимо вскрывать очаги псевдофурункулов с последующей обработкой воспалительных очагов. При распространенных формах заболевания необходимо проведение антибиотико- и стимулирующей терапии, а также тщательного гигиенического ухода.
Флегмона новорожденных. Начало заболевания острое. На фоне лихорадки на коже спины, крестцово-ягодичной области образуется красное плотное пятно, быстро увеличивающееся в размерах. Затем пятно становится синюшным, в центре его появляется размягчение. При вскрытии выявляют некроз подкожной клетчатки. Некротические изменения в подкожной клетчатке быстро распространяются. Кожа над пораженным участком становится черной, начинается отторжение подкожной клетчатки с обнажением подлежащих тканей. В этот период могут развиться септические осложнения или осложнения, связанные с распространением воспалительного процесса вглубь тканей (остеомиелит, перикардит, плеврит и др.). Ранее хирургическое лечение обеспечивает выздоровление. После постановки диагноза в срочном порядке выполняется оперативное вмешательство. Под общим обезболиванием выполняют насечки (1-3 см друг от друга -через всю толщу кожи в шахматном порядке равномерно над очагом поражение и на его границе со здоровой кожей. Некротизированная клетчатка по возможности удаляется, раны промываются раствором антисептика. В острой стадии заболевания проводят инфузионную и антибактериальную терапию. Местно применяют повязки с мазями на гидрофильной основе (левомеколь, диоксиколь и др.). При некрозе кожи осуществляется некрэктомия. При благоприятном течении заболевания после отторжения некротизированных участков кожи и подкожной клетчатки образуются обширные раны с подрытыми краями с обнажением подлежащих фасций и мышц. При помощи местных стимуляторов (облепиховое масло, мазь репарэф-2 и др.) осуществляется стимуляция роста грануляций и эпителизация. Во многих случаях удается 4 добиться самостоятельного заживления ран. Для закрытия обширных дефектов кожи используется аутодермопластика.
Мастит новорожденных. Развивается в первые недели жизни, чаще при физиологическом нагрубании молочных желез. В области железы появляются гиперемия, болезненность, уплотнение мягких тканей. Ребенок становится беспокойным, плохо сосет, повышается температура. Процесс может распространиться и переходить во флегмону грудной стенки с тяжелым поражением молочной железы. В начале заболевания, когда имеется только воспалительная инфильтрация тканей, местно применятся сухое тепло, повязки с раствором Димексида. При наличии признаков абсцедирования производится вскрытие мастита. Разрез над участком размягчения производится в радиальном направлении, отступя от ареолы. Длина разреза не должна превышать 1,5 см. Недопустимо, особенно у девочек производить большие разрезы и использовать грубые дренажи. Рану на одни сутки дренируют резиновой полоской. 3 суток применяют повязки с мазями на гидрофильной основе. Местно проводится антибиотикотерапия.
Омфалит - воспалительный процесс пупочной ямки и кожи вокруг пупка. Различают простую, флегмонозную и некротическую формы.
- При простой форме пупочная ранка плохо заживает, покрывается грануляциями, появляется серозное, иногда геморрагическое отделяемое. На дне ранки может образоваться грибовидное разрастание грануляций (фунгус). Общее состояние не страдает.
-При флегмонозной форме процесс переходит на ткани вокруг пупка. Кожа становится гиперемированной, отечной, пупочная область выбухает над поверхностью живота. Пупочная ранка представляет собой язву, покрытую фибринозным налетом. Процесс может перейти во флегмону передней брюшной стенки. Состояние тяжелое, повышается температура, развивается токсикоз.
- Некротическая форма чаще развивается у детей с гипотрофией и ослабленным иммунитетом. Воспалительный процесс распространяется быстро, вглубь и напоминает некротическую флегмону новорожденных. Почти всегда в воспалительный процесс вовлекаются сосуды.
Лечение омфалита зависит от формы заболевания, характера и распространенности местного процесса, а также состояния ребенка. Простая форма омфалита, которая обычно не сопровождается общей реакцией, во многих случаях требует только местного лечения. Мокнущий пупок обрабатывают раствором перекиси водорода, после чего прижигают 5% раствором перманганата калия или 5% настойкой йода. В первые 7 суток после отпадения пуповины от купания ребенка лучше воздержаться во избежание инфицирования пупочной ранки. Однако, если после указанного срока, остается мокнутие пупка, и образуются грануляции, купание с добавлением в воду нескольких кристаллов перманганата калия не противопоказано, так как опасности проникновения инфекции через грануляции практически не существует. При фунгусе рекомендуется прижигание грануляций ляписом. Наиболее эффективно удаление грануляционных разрастаний с помощью электроножа. При флегмонозной форме омфалита проводится комплексное противовоспалительное лечение ввиду опасности развития сепсиса. Местно применяют повязки с раствором димексида. При развитии абсцедирования прибегают к хирургическому вмешательству. При некротической форме омфалита во всех случаях требуется хирургическое вмешательство наряду с энергичным общим лечением.
Профилактика ГВЗ новорожденных должна начинаться с антенатальной охраны плода, своевременного выявления и лечения острых и хронических заболеваний матери, регулярного наблюдения за беременными и организации правильного их режима. Строгого выполнения противоэпидемических и санитарно- гигиенических требований, четкой и правильной организации обслуживания новорожденных. Велика роль асептики и антисептики, личной гигиены персонала и матери, раннего прикладывания к груди и полноценного грудного вскармливания
Неонатальный сепсис – системное инфекционное заболевание у ребенка первых 28 дней жизни, проявляющееся характерными клиническими симптомами и/или подтвержденной положительной культурой крови
Ранний неонатальный сепсис – реализация процесса происходит в возрасте 0 - 72 часа после рождения;
Поздний сепсис новорожденных – инфекция новорожденного в возрасте> 72 часов после рождения, обусловленная горизонтальным переносом микроорганизмов из окружающей среды или реже через плаценту, во время родов.
Показания для экстренной госпитализации:
• гипотермия или гипертермия;
• симптомы нарушения микроциркуляции (бледность, мраморность с цианотичным оттенком);
• артериальная гипотония;
• тахи/брадикардия;
• дыхательные расстройства (апноэ, тахипноэ, брадипноэ, стонущее дыхание);
• беспокойство или сонливость;
• судороги;
• непереносимость энтерального питания, вздутие живота;
• желтуха, геморрагическая сыпь, кровоточивость.
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
• сбор жалоб и анамнеза;
• физикальное обследование.
Основные обязательные диагностические обследования, проводимые на стационарном уровне:
• общий анализ крови;
• общий анализ мочи;
• бактериологическое исследование крови;
• биохимический анализ крови (СРБ, белок, глюкоза, мочевина, креатинина, билирубин, АЛТ, АСТ);
• определение газов крови и электролитов.
Дополнительные диагностические обследования, проводимые на стационарном уровне:
• рентгенография органов грудной клетки (при дыхательной недостаточности);
• рентгенография органов брюшной полости (НЭК);
• УЗИ брюшной полости (парез кишечника, НЭК, асцит);
• бактериологическое исследование спинномозговой жидкости (судороги);
• коагулограмма (ДВС синдром, кровоточивость);
• нейросонография (судороги);
• рентгенография пораженного сустава (при подозрение остеомиелита и остеоартрита);
• УЗИ пораженного сустава (при подозрении остеомиелита и остеоартрита);
• ПЦР на инфекции;
• прокальцитониновый тест.
Диагностические критерии:
Жалобы и анамнез: наличие факторов риска со стороны матери и ребенка:
• наличие острой инфекции у матери;
• колонизация матери СГБ (35-37 неделя беременности);
• преждевременные роды (0,2- 0,3, нейтропения, ускоренное СОЭ);
• Коагулограмма: коагулопатия потребления;
• Биохимический анализ крови: увеличение СРБ, гипогликемия, повышение АЛТ и АСТ, билирубина за счет прямой фракции, повышение мочевины, креатинина, азотемия;
• Прокальцитониновый тест – повышение;
• Газы крови – метаболический/смешанный ацидоз, повышение уровня лактата;
• В ликворограмме – плеоцитоз и повышение уровня белка;
• Бактериологическое исследование крови: рост бактерий для раннего – СГБ; грамм отрицательные бактерии, энтерококки и др., и для позднего: стафилококк золотистый, грамм отрицательные бактерии (клебсиелла, псевдомонас, ацинетобактер), грибы. 12.4 Инструментальные исследования:
• рентгенография органов грудной клетки – двустороннее снижение прозрачности легочной ткани с рентген прозрачными зонами, образованными воздухом в главных дыхательных путях («воздушные бронхограммы»); возможен плевральный выпот; пневматоцеле (при стафилококковой пневмонии);
• рентгенография сустава при остеомиелите/остеоартрите: утолщение надкостницы, признаки разрушения кости, отек мягких тканей, накопление жидкости;
• рентгенография органов брюшной полости при некротическом энтероколите зависит от стадии заболевания.
Лечение:
Немедикаментозное лечение:
• Поддерживающий уход за новорожденным: оптимальный температурный режим, профилактика гипотермии, профилактика внутрибольничных инфекций, привлечение матери к уходу за ребенком, мониторинг новорожденного;
• Кормление грудным молоком;
• Соблюдение принципов инфекционного контроля: мытье рук до и после осмотра новорожденного, обучение матери уходу за ребенком.
Медикаментозное лечение: Антибактериальная терапия.
- При раннем неонатальном сепсисе:
• полусинтетический пенициллин и аминогликозиды;
• цефалоспорины третьего поколения дополнительно используются при подозрении или при подтвержденном диагнозе менингита.
-При позднем неонатальном сепсисе:
• пенициллин или оксациллин, цефалоспорины, аминогликозиды.

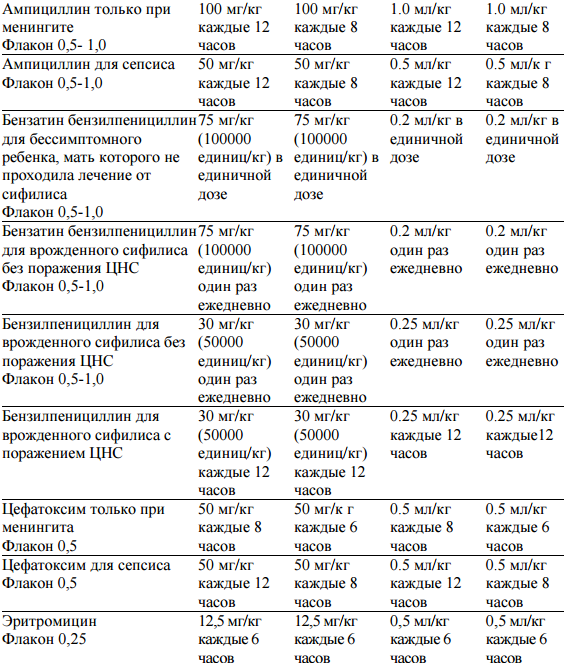
Если состояние улучшается и результат посева негативный надо прекратить лечение ампициллином и гентамицином после 5 дней лечения; Если состояние улучшается при положительном посеве крови или бактериологическое исследование крови невозможно, то продолжайте лечение ампициллином и гентамицином 10 дней. Если после трех дней лечения ампициллином и гентамицином состояние не улучшилось или ухудшилось, то смена антибиотика согласно выявленному возбудителя и результата теста на чувствительность.
Общие принципы организации помощи новорожденному с сепсисом: Профилактика гипогликемии: назначить на 12 часов инфузию 10% раствора глюкозы в соответствии с возрастной потребностью; растворы для ПП (раствор аминокислот 10% - 100,0 «Аминовен инфант», 20% - 100,0 липидов «Виталипид»); респираторная вентиляция (ИВЛ, CPAP); коррекция метаболитных расстройств – электролитов (калия, натрия, хлоридов, кальция); инотропная поддержка: дофамин, добутамин, адреналин; коррекция нарушений гемостаза: СЗП, витамин К1, симптоматическая терапия.
Литература:
1.Пропедевтика пренатальной медицины: руководство для врачей / И.Б. Манухин, Л.В. Акуленко, М.И. Кузнецов - М. : ГЭОТАР-Медиа, 2015. http://www.rosmedlib.ru/book/ISBN9785970432495.html
2.Педиатрия: Национальное руководство. Краткое издание / под ред. А. А. Баранова. - М. : ГЭОТАР-Медиа, 2015. - http://www.rosmedlib.ru/book/ISBN9785970434093.html
3."Пропедевтика детских болезней : учебник / Юрьев В. В. и др.; под ред. В. В. Юрьева, М. М. Хомича. - М. : ГЭОТАР-Медиа, 2012."- http://www.rosmedlib.ru/book/ISBN9785970422151.html
4.Диагностика и дифференциальная диагностика инфекционных заболеваний у детей: учебное пособие / Р.Х. Бегайдарова - М. : ГЭОТАР-Медиа, 2014. - http://www.rosmedlib.ru/book/ISBN9785970431139.html
5."Педиатрия: клинические рекомендации / Под ред. А.А. Баранова. - 2-е изд., перераб. и доп. - М. : ГЭОТАР-Медиа, 2009. - (Серия "Клинические рекомендации")."- http://www.rosmedlib.ru/book/RML0309V3.html
VIII семестр
ЗАНЯТИЕ 15










