Лечение сенсоневральной тугоухости является достаточно сложной задачей и должно быть дифференцированным, патогенетически обоснованным, индивидуальным, комплексным. Необходимо учитывать остроту процесса, его давность, этиологию, уровень поражения, фоновые патологические состояния (неврологические, терапевтические, эндокринологические и другие). При остро наступившей тугоухости лечение зависит от сроков госпитализации: наилучшие результаты наблюдаются при лечении острой тугоухости (до 1 месяца давности), особенно в первую неделю заболевания.
Объем и характер терапии при оказании помощи больным, страдающим сенсоневральной тугоухостью, зависят от давности заболевания, этиологического и патогенетического факторов, степени тугоухости, результатов проводимого ранее лечения, психоэмоционального состояния больного.
Больные с острой формой тугоухости рассматриваются как скоропомощная группа, и лечение их проводится в условиях стационаров.
К основным принципам лечения сенсоневральной тугоухости относятся:
· устранение причины заболевания;
· улучшение реологических свойств крови, дезинтоксикация, дегидратация;
· улучшение кровообращения в улитке и снабжения ее кислородом;
· улучшение метаболических процессов в улитке;
· улучшение проведения нервных импульсов в структурах слухового анализатора;
· антиоксидантная терапия;
· гормональная терапия;
· стимуляция нервных элементов слухового анализатора;
· стимуляция процессов регенерации нервной ткани;
· устранение сопутствующих заболеваний, симптоматическая терапия.
Лечение СНТ зависит от формы течения процесса. При хронической СНТ основной задачей является стабилизация слуха, так как эта форма СНТ имеет склонность к прогрессированию. Улучшить слух при хронической СНТ в большинстве случаев не представляется возможным. В связи с вышесказанным при хронической форме СНТ проводят регулярные (1–2 раза в год) курсы стимулирующей терапии, назначают лекарственные средства и различные физические методы лечения (эндауральный фоноэлектрофорез, надсосудистое и внутрисосудистое лазерное облучение крови, гипербарическую оксигенацию, иглоукалывание и др.), стабилизирующие клеточные мембраны, улучшающие гемореологию и венозный отток из полости черепа, а также проводят лечение основного заболевания, вызвавшего хроническое снижение слуха по нейросенсорному типу.
В отличие от хронической при острой СНТ при правильно и вовремя начатой терапии возможно восстановление слуха или, по крайней мере, его улучшение. Полиморфизм клинических проявлений и полиэтиологичность острой СНТ ставят перед врачом сложную задачу: в максимально короткий срок определить оптимальное лечение с учетом глубины распространения процесса и выяснением этиологических и патогенетических механизмов внезапного нарушения в слуховом и вестибулярном анализаторах.
Лечение больных с внезапной тугоухостью должно быть безотлагательным, интенсивным, комплексным и назначаться в зависимости от преобладающего этиологического и патогенетических факторов. Безусловно, есть что-то в тактике и методах лечения этой патологии общее для всех больных.
Во-первых, это как можно более ранняя экстренная госпитализация и начало лечения пациентов с острой СНТ. Наряду с другими факторами время начала лечения влияет на прогноз восстановления или улучшения слуха.
Во-вторых, лечение больных с ОСНТ проводится в 3 этапа. Первый этап – экстренная терапия с использованием препаратов дезинтоксикационных, улучшающих внутричерепную и внутрисосудистую гемодинамику (длится 3–5 дней). За этот период проводят комплексное обследование пациента, которое помогает установить этиологию и патогенез поражения. Второй этап – этиологическое и патогенетическое лечение (длится 10–15 дней). Оба эти этапа лечения проводят в условиях стационара, в основном все препараты назначают парентерально (внутривенно или внутримышечно). Третий этап – долечивание больного в амбулаторных условиях с целью дальнейшего улучшения или стабилизации полученного эффекта (длится 1–3 месяца). Третий этап лечения предполагает назначение препаратов перорально.
В-третьих, во многих случаях у больных с острой СНТ меняется психоэмоциональный статус. Проведенное комплексное исследование с использованием рандомизированного метода доказало, что применение препаратов, направленных на снижение уровня тревожности и депрессии, приводит к лучшим результатам в плане восстановления или улучшения слуха.
Особое значение при лечении острой сенсоневральной тугоухости придают гормонотерапии (Лопотко А.И., 2008; Alexiou C. et al., 2001). К настоящему времени, несмотря на побочные действия гормонотерапии, это единственные препараты, положительный эффект которых доказан при острой сенсоневральной тугоухости рандомизированными исследованиями (Косяков С.Я., 2008; Золотова Т.В., 2013; Veldman J.E. et al., 1993).
С. Я. Косяков (2008) считает более эффективным местное применение кортикостероидных препаратов при острой сенсоневральной тугоухости, вводимых в барабанную полость через установленный шунт.
У больных с острой СНТ сосудистого генеза основное внимание при лечении уделяется препаратам, улучшающим кровообращение головного мозга, сосудистые и внутрисосудистые факторы микроциркуляции, а также дегидратационным и стимулирующим лекарственным средствам. Кроме того, больным с острой СНТ на фоне атеросклероза сосудов головного мозга и гипертонической болезни назначают соответствующую гиполипидемическую диету, а при необходимости – и гиполипидемические препараты; при гипертонической болезни – адекватную антигипертензивную терапию с учетом результатов АД-мониторинга; при нейроциркуляторной дистонии – различные физио- и бальнеотерапевтические методы и препараты, нормализующие регуляцию сосудистого тонуса; при шейном остеохондрозе – различные процедуры для улучшения кровообращения в вертебрально-базилярном бассейне.
Основным этиологическим лечением больных с вирусной этиологией острой СНТ является применение противовоспалительных, дезинтоксикационных, а также кортикостероидных препаратов. Кроме того, всем больным назначают препараты, улучшающие микроциркуляцию и венозный отток из полости черепа.
В лечении больных с травматической этиологией острой СНТ на первый план выступает коррекция сосудистых нарушений, возникающих в результате травмы.
Лечение больных этой группы также направлено на профилактику воспалительного поражения головного мозга как осложнения течения черепно-мозговой травмы и на улучшение энергетического обмена клеток головного мозга.
В последние годы для лечения сенсоневральной тугоухости кроме лекарственной терапии широко используются аппаратные методы лечения: транскраниальная электростимуляция (чрескожная, эндоауральная, электростимуляция слуховых структур), флюктуоризация, фонофорез, плазмаферез, гипербарическая оксигенация, рефлексотерапия, магнитотерапия, лазеротерапия и др.
Поиск новых средств воздействия при сенсоневральной тугоухости постоянно продолжается.
Болезнь Меньера
Под болезнью Меньера (БМ) понимают периферический лабиринтный синдром невоспалительного генеза, возникающий вследствие нарушения циркуляции ушной лимфы.
История изучения этого заболевания началась с публикации в 1848 г. директором Парижского института глухонемых врачом-сурдоотиатром Проспером Меньером, в которой были описаны признаки заболевания молодой женщины (внезапная глухота на оба уха, головокружение, расстройство равновесия, тошнота, рвота), закончившегося скоропостижной смертью. При аутопсии единственной находкой оказался геморрагический экссудат в полукружных каналах. Позже П. Меньер и другие врачи отмечали случаи возникновения этого синдрома, но без летального исхода. Эти приступы периодически повторялись и вели к прогрессирующей тугоухости.
Далее было установлено, что повторяющиеся приступы синдрома Меньера обусловлены повышенным образованием внутрилабиринтной жидкости – эндолимфы, что вело к так называемой водянке лабиринта (hydrops endolymphaticus) и его растяжению.
До Меньера подобные случаи чаще всего считали проявлением инсульта. Меньера считают основателем клинической вестибулологии.
Этиология болезни Меньера не изучена до сих пор. На основании секционных данных, полученных уже в середине XX века, пришли к заключению, что при болезни Меньера возникает гидропс ушного лабиринта, связанный с патологией сосудистой системы, в особенности артериол и капилляров внутреннего уха.
Патогенез. Болезнь Меньера чаще всего возникает у лиц, подвергающихся профвредностям (шум, вибрация, стрессы, напряженный интеллектуальный труд), у больных, страдающих вегетососудистыми, сердечными и эндокринными заболеваниями, авитаминозом, аллергией, вертебрально-базилярной сосудистой недостаточностью.
Этот синдром возникает лишь у лиц с предуготовленным состоянием ушного лабиринта (врожденное несовершенство сосудистой системы и эндолимфатических пространств ушного лабиринта, гистогематических барьеров внутреннего уха, недостаточность кровообращения в вертебрально-базилярном бассейне, стресс, нарушения водно-солевого обмена, эндокринные заболевания, производственные вредности и т. д.).
Водянка эндолимфатических пространств приводит не только к значительному растяжению стенок перепончатого лабиринта с деформацией структур спирального органа, ампул и преддверия, но и к их механическим микроповреждениям, которые при неоднократно повторяющихся приступах служат причиной рубцовых изменений, затрудняющих циркуляцию эндолимфы, а также дегенерации рецепторов внутреннего уха.
Клиническая картина. При БМ у больного наблюдается клиническая триада симптомов, классически описанная в 1861 г. Проспером Меньером, именем которого и названа эта нозологическая форма.
Прежде всего, это приступы системного головокружения, сопровождающиеся тошнотой и рвотой. Следует отметить, что приступы возникают у больного в любое время суток на фоне «полного здоровья», ни с чем не связаны, длятся несколько часов (чаще всего 3–6) и самостоятельно проходят. Второй симптом – шум в ухе, третий – одностороннее снижение слуха по нейросенсорному типу.
Характерным для болезни Меньера является уменьшение шума в ушах при прогрессирующем ухудшении слуха. В большинстве случаев слух после приступа вновь улучшается. Выраженное улучшение слуха во время приступа болезни носит название феномена Лермуайе.
1-я стадия – начальная. Приступы системного головокружения возникают редко, 1–2 раза в год, а то и в 2–3 года. Шум в ухе беспокоит больного во время и иногда до приступа, но не является постоянным симптомом. Снижение слуха незначительное, усиливается во время приступа и ослабевает во внеприступном периоде. Гидропс лабиринта на этой стадии заболевания выявляется только во время приступа, но не во внеприступном периоде.
2-я стадия – разгар заболевания. Приступы учащаются: они беспокоят больного несколько раз в месяц, а иногда и в неделю. Шум в ухе становится постоянным, снижение слуха прогрессирует от приступа к приступу, гидропс лабиринта выявляется и во внеприступном периоде.
3-я стадия – затухающая. Приступов системного головокружения как таковых нет, но нет и «светлых промежутков». У больного постоянно нарушены статика и координация, его подкруживает, подташнивает. Слух снижается практически до глухоты. Часто на этой стадии в процесс вовлекается второе ухо и центральные отделы вестибулярного анализатора.
Гидропс лабиринта с помощью дегидратационных тестов выявить не удается в связи с выраженной нейросенсорной тугоухостью.
В подавляющем большинстве случаев приступ начинается с одностороннего поражения ушного лабиринта с последующим вовлечением в процесс другого лабиринта. Болезнь, как правило, преследует больного всю жизнь, постепенно приводя его к глухоте и гипофункции вестибулярного анализатора. Для болезни Меньера характерно чередование приступов с периодами полной ремиссии.
1. Острое начало заболевания в виде приступа. Без видимой причины, при отсутствии патологических изменений со стороны уха у больного внезапно появляются головокружение, тошнота, рвота, шум в ухе и резкое понижение слуха на одно ухо. Равновесие полностью теряется: в постели вынужденное положение. Объективно – нистагм.
2. Повторяемость приступов с различной частотой.
3. Кратковременность приступов – не превышает нескольких суток.
4. Восстановление нормального состояния вестибулярного аппарата.
Приступ характеризуется следующими симптомами: головокружение, спонтанный нистагм, нарушение равновесия и координации движений, шум в пораженном ухе и снижение слуха на него, соматовегетативные реакции (тошнота, рвота, гиперемия или бледность кожных покровов, тахикардия, учащенное дыхание, изменение артериального давления, повышенное слюноотделение, гипергидроз, непроизвольное мочеиспускание и др.). Иногда приступ сопровождается психогенными и галлюцинаторными реакциями, приступами страха и тревоги. Больного раздражают яркий свет, шум, запахи.
Приступ болезни Меньера может продолжаться с разной интенсивностью от нескольких часов до 2–3 суток и затем внезапно прекращаться. Частота возникновения приступов индивидуальна и не отличается четкой периодичностью. Приступы могут возникать с разной частотой – от 2–3 раз в день до 1 раза в течение нескольких лет. Интенсивность повторных приступов может возрастать, а затем постепенно снижаться. После приступа состояние больного может восстанавливаться до нормального в течение нескольких дней. Особенно затяжным характером отличается реабилитационный период у лиц, страдающих вегетососудистой дистонией, недостаточностью кровообращения в вертебрально-базилярной системе, арахноидитом задней черепной ямки.
Диагноз. При первом приступе болезни Меньера окончательного диагноза не выставляют, поскольку симптомы этого заболевания во многом сходны с симптомами других патологических состояний, как в самом ушном лабиринте, так и в лабиринтозависимых структурах головного мозга. Определенное диагностическое значение имеют так называемые дегидратационные тесты, с помощью которых определяется наличие эндолимфатического гидропса.
Сущность этих тестов заключается в применении дегидратационных средств, снижающих водянку лабиринта. При положительном эффекте (снижение выраженности признаков приступа) делают вывод о наличии гидропса лабиринта и эффективности дегидратационной терапии.
Определенное диагностическое и лечебное значение имеют так называемые газовые пробы.
Путем изменения соотношения СО2 и О2 во вдыхаемом воздухе возможно установление одной из трех форм болезни Меньера: вазоспастической, вазопаретической и вазоиндифферентной.
На этом основании был разработан новый принцип купирования приступа путем вдыхания карбогена при вазоспастической форме, кислорода – при вазопаретической.
Дифференциальный диагноз. Болезнь Меньера следует дифференцировать с лабиринтными синдромами, возникающими при патологии в вертебрально-базилярном бассейне, арахноидите мостомозжечкового угла, вирусном и сифилитическом менинголабиринтите, начальной стадией серозного лабиринтита.
Прогноз касается в основном слуховой функции, которая ухудшается от приступа к приступу и в конце концов достигает выраженной степени, требующей слухопротезирования.
Лечение. Для нормализации состава лимфы значительно ограничивают прием жидкости и назначают растительно-молочную бессолевую диету. Для увеличения выделения воды применяют пилокарпин. Из седативных препаратов назначают люминал, пипалдин, амипарин.
Основными направлениями консервативного лечения являются ликвидация метаболического ацидоза, дегидратирующая терапия и улучшение внутричерепной гемодинамики. Повышение щелочного резерва крови производят с помощью внутривенных вливаний 5% р-ра гидрокарбоната натрия. Во время первого вливания вводят 50 мл раствора, а при последующих вливаниях дозу увеличивают до 150 мл. Курс состоит из 7–10 вливаний.
Дегидратирующий эффект получают при внутривенном введении 10 мл 40% р-ра глюкозы или внутримышечном введении 1 мл 1% р-ра фуросемида.
С противоотечной и стимулирующей целью применяют преднизолон, вводя его внутривенно, растворяя в 200 мл изотонического раствора натрия хлорида.
Микроциркуляцию сосудов головного мозга улучшают с помощью внутривенных введений различных кровезаменителей в количестве 200–400 мл.
Для улучшения мозгового кровообращения назначают стугерон, кавинтон, трентал, применяют также спазмолитики (папаверин, дибазол, никотиновую кислоту).
В 1961 г. И. Б. Солдатов предложил метод создания депо фармакологических препаратов в непосредственной близости лабиринта. При меатотимпанальной блокаде вслед за новокаином парамеатально вводятся атропин и кофеин.
При неуспехе консервативного лечения применяют хирургическое. В хирургическом лечении болезни Меньера выделяют три группы операций:
1. Операции на нервах барабанной полости (резекция барабанной струны и барабанного сплетения). При этом прерывается патологическая импульсация со стороны вегетативной нервной системы.
2. Декомпрессионные операции (дренирование и шунтирование эндолимфатического мешка, улиткового хода и мешочков преддверия).
3. Деструктивные операции (удаление мешочков преддверия через овальное окно и разрушение вестибулярного ганглия).
Лечение острого приступа основано на блокаде патологических импульсов, исходящих из пораженного гидропсом ушного лабиринта.
Для этого применяют ингаляционную и дегидратационную терапию, малые транквилизаторы, антидепрессанты, а также создают для больного щадящие условия.
В остром периоде при рвоте лекарственные препараты вводят парентерально и в свечах. Одновременно больному назначают бессолевую диету, ограничивают питье и применяют противорвотные средства.
Неотложная помощь: подкожное введение 3 мл 1% α-адреноблокатора пирроксана и через 6 часов еще 3 мл этого раствора внутримышечно. Эффективность пирроксана усиливается при его сочетании с холинолитиками (скополамин, атропин, платифиллин, спазмолитин) и антигистаминными препаратами (димедрол, дипразин, супрастин, диазолин, тавегил и др.).
При рвоте назначают противорвотные препараты центрального действия, главным образом тиэтилперазин (торекан) – внутримышечно по 1–2 мл или по 1 свече (6,5 мг) утром и вечером.
Одновременно с медикаментозной терапией проводят заушную меатотимпанальную новокаиновую блокаду (5 мл 2% новокаина) с таким расчетом, чтобы препарат достиг барабанного сплетения. Для этого раствор новокаина вводят по задней костной стенке наружного слухового прохода, скользя иглой по ее поверхности, добиваясь полного побледнения кожи. Эффективность процедуры оценивают по быстрому (до 30 минут) значительному улучшению состояния больного.
После новокаиновой блокады проводят дегидратационную терапию (буфенокс, верошпирон, гипотиазид, диакарб, фуросемид и др.).
Авторские схемы лечения острого приступа болезни Меньера.
Схема И. Б. Солдатова и Н. С. Храппо (1977).
Внутривенно 20 мл 40% раствора глюкозы; внутримышечно 2 мл 2,5% раствора пипольфена или 1 мл 10% кофеин-бензоата натрия; горчичники на шейно-затылочную область, грелка к ногам.
При сопутствующем гипертензионном кризе – внутривенно 20 мл 25% раствора магния сульфата (медленно!), через 30 минут внутривенно 20 мл 40% раствора глюкозы + 5 мл 0,5% раствора новокаина (медленно, в течение 3 минут!). Если через 30–40 минут эффекта не наступает, то целесообразно введение 3 мл 1% раствора пирроксана подкожно и через 6 часов еще 3 мл этого препарата внутримышечно.
Схема В. Т. Пальчуна и Н. А. Преображенского (1978).
Подкожно 1 мл 0,1% раствора сульфата атропина; внутривенно 10 мл 0,5% раствора новокаина; 20 мл 40% раствора глюкозы. При малой эффективности – 1–2 мл 2,5% раствора аминазина внутримышечно. Через 3–4 часа повторно вводят атропин, аминазин и новокаин. При тяжелых приступах – подкожно 1 мл 1% раствора пантопона. При артериальной гипотонии применение аминазина противопоказано. В таких случаях назначают литическую смесь в виде порошка следующего состава: атропина сульфата 0,00025, кофеина чистого 0,01, фенобарбитала 0,2, натрия бикарбоната 0,25 – по 1 порошку 3 раза в день.
Несколько слов о понятии «старческая тугоухость».
Старческая тугоухость, или пресбиакузис, является следствием инволюционных процессов стареющего организма, проявляющихся в увядании всех его функций, прежде всего обменных процессов в нервной системе. Выделяют две формы этого состояния: ганглионарную, обусловленную инволюционной атрофией спирального ганглия улитки, и склеротическую, связанную со склерозом мельчайших артерий и капилляров улитки, в частности сосудистой полоски. Выделяют также самостоятельную форму «кондуктивного» пресбиакузиса, обусловленную дегенеративными изменениями звукопроводящих структур среднего и внутреннего уха. Определенное значение в возникновении старческой тугоухости придают склеротическим явлениям слуховых центров.
Клиническая картина развивается исподволь, как правило, начиная с 40–45 лет. Сначала возникают нарушения тонального слуха на высокие частоты, затем постепенно ухудшаются функция разборчивости речи и помехоустойчивость звукового анализатора.
Нередко возникает ушной шум, однако он носит непостоянный характер. Иногда возникают кратковременные невыраженные головокружения.
Лечение направлено на замедление инволюционных процессов в нервной системе и организме в целом.
Обычно применяют препараты, улучшающие микроциркуляцию сосудов головного мозга, антисклеротические и седативные средства, поливитамины. Нередко полезной является коррекция эндокринных систем.
Указанные средства могут приостановить прогрессирование старческой тугоухости; обратному развитию тугоухость не поддается.
Литература:
1. Оториноларингология / Под ред. И. Б. Солдатова и В. Р. Гофмана. СПб. 2000. 472 с.
2. Оториноларингология: учебник. М.: ГЭОТАР-Медиа. 2008. 656 с.
3. Косяков С.Я., Атанесян А.Г. Сенсоневральная тугоухость. Современные возможности терапии с позиции доказательной медицины. М.: МЦФЭР. 2008. 80 с.
4. Болезни уха, горла и носа / Ханс Бербом, Оливер Кашке, Тадеус Навка, Эндрю Свифт; пер.с англ. М.: МЕДпресс-информ. 2012. 776 с.
5. Солдатов И.Б., Сущева Г.П., Храппо Н.С. Вестибулярная дисфункция. М.: Медицина. 1980. 228 с.
6. Благовещенская Н.С. Отоневрологические симптомы и синдромы. М.: Медицина. 1981. 328 с.
Контрольные вопросы:
- Общие понятия «негнойные заболевания уха».
- Адгезивный средний отит. Этиология. Патогенез. Клиника. Диагностика. Лечение.
- В чем отличие тимпаносклероза от адгезивного среднего отита?
- Отосклероз. Этиология. Патогенез. Клиника. Диагностика. Лечение.
- Сенсоневральная тугоухость. Этиология. Патогенез. Клиника. Диагностика. Лечение.
- Особенности подхода к лечению острой сенсоневральной тугоухости.
- Болезнь Меньера. Этиология. Патогенез. Клиника. Купирование острого приступа заболевания.
- Понятие о старческой тугоухости
Лекция №12. Доброкачественные и злокачественные новообразования верхних дыхательных путей и уха (ЛОР-онкология).
Все существующее в мире природы может
быть изменено силою веры.
Парацельс
Цель. Изучить эпидемиологию и характеристику доброкачественных и злокачественных новообразований ЛОР-органов. Классификация. Клиника.
Основные принципы лечения.
Тезисы:
- Определение онкологии как раздела медицины.
- Формирование знаний об эпидемиологии, этиологии, патогенезе, клинических проявлениях, диагностике, принципах лечения и профилактике опухолей ЛОР-органов.
- Обучение методике обследования больного с опухолями ЛОР-органов.
- Классификация новообразований.
- Характеристика доброкачественных новообразований.
- Характеристика злокачественных новообразований.
- Международная классификация злокачественных новообразований (TNM).
- Обоснование и формулировка клинического диагноза рака согласно Международной классификации.
Иллюстративный материал: презентация, таблицы, муляжи, тематические больные.
Онкология – раздел клинической медицины, посвященный изучению вопросов происхождения, профилактики, диагностики и лечения опухолевых заболеваний.
Онкология давно выделилась как самостоятельная отрасль медицины со своими методами диагностики заболеваний и лечения больных.
Однако многие особенности клинического течения опухолевого процесса, трудности диагностики, эффективности лечения и прогноз зависят от исходной локализации и распространенности опухоли.
Сложность структуры и функции ЛОР-органов, близость жизненно важных отделов центральной нервной системы, пересечение пищеварительного и дыхательного путей, обилие крупных сосудов, нервных стволов и рефлексогенных зон определяют ряд свойств, присущих только опухолям, исходящим из этих органов.
Все это позволяет выделить ЛОР-онкологию как самостоятельный раздел оториноларингологии. Немаловажно, что ЛОР-врач быстрее и полнее может овладеть методами диагностики злокачественных опухолей ЛОР-органов, чем врач общего профиля (Солдатов И.Б., 1990).
Новообразования верхних дыхательных путей и уха встречаются сравнительно часто и составляют 6–8% новообразований человека всех локализаций.
Причинами онкогенеза могут являться наследственная предрасположенность к образованию опухолей и действие внешних онкогенных факторов (физических, химических, биологических).
Все новообразования подразделяются на три типа.
1. Высокодифференцированные опухоли.
1-я группа. Доброкачественные опухоли.
2-я группа. Пограничные опухоли (обладают некоторыми свойствами, присущими злокачественным опухолям: склонность к рецидивированию, разрушению соседних костных образований и др.).
2. Дифференцированные опухоли.
1-я группа. Эпителиальные злокачественные опухоли.
2-я группа. Соединительнотканные злокачественные опухоли.
3-я группа. Нейрогенные злокачественные опухоли.
3. Низкодифференцированные тонзиллярные злокачественные опухоли.
Тонзиллярные опухоли растут из лимфаденоидной ткани, которая входит в состав тонзиллярных образований, отличаются высокой радиочувствительностью. Они характеризуются типичными клиническими проявлениями, общими для всей группы:
1. Быстрый инфильтративный рост.
2. Раннее метастазирование в регионарные лимфатические узлы (верхние отделы шеи), причем метастазы, как правило, увеличиваются в размерах быстрее, чем первичная опухоль.
3. Очень высокая склонность к генерализации, которая выражается в множественном метастазировании в отдаленные органы.
Основным современным методом лечения радиочувствительных опухолей миндалин является лучевая терапия.
Доброкачественные новообразования характеризуются высокой степенью дифференцировки, неинфильтрирующим, недеструктивным ростом, они не дают метастазов, как правило, не рецидивируют и не обнаруживают чувствительности к ионизирующему излучению.
Доброкачественные опухоли верхних дыхательных путей и уха отличаются многообразием по своему строению, поскольку могут развиваться из всех тканей, образующих эти органы (костная, хрящевая, нервная, эпителиальная и др.). Кроме того, могут быть опухоли смешанного характера.
Опухоли состоят из паренхимы и стромы. Паренхима – это собственно опухолевые клетки, а строма представляет собой прослойки соединительной ткани, в которой проходят сосуды и нервы.
В номенклатуре опухолей отражено их тканевое происхождение: окончание «-ома» присоединяется к корням слов, обозначающих ту или иную ткань (хондрома,миома и т. д.).
По отношению к некоторым опухолям сохраняются традиционно сложившиеся названия. Например, злокачественная опухоль соединительной ткани называется саркомой в связи с тем, что на разрезе ее ткань напоминает рыбье мясо.
Злокачественная эпителиома носит название «рак», вероятно, в связи с отмеченным еще в древности сходством разрастаний некоторых опухолей с клешнями рака (Бабияк В.И., Накатис Я.А.).
Диагностика новообразований основана на данных клиники и специальных методах исследования (рентгенологических: каротидная ангиография, МРТ, КТ и др.; эндоскопических данных, гистологической верификации и др.). Решающим является морфологическое исследование, которое осуществляют с помощью гистологических или цитологических методов.
Лечение осуществляется различными методами, адекватными для данного вида опухоли. Оно зависит от общего состояния больного, его возраста, вида опухоли, ее локализации, стадии развития, наличия метастазов и других факторов.
Для определения оптимального метода лечения необходимо комплексное обследование больных. Успех лечения больных с новообразованиями зависит от точности дооперационного определения границ опухоли, степени ее прорастания в окружающие ткани и выбора оптимального метода лечения и хирургического подхода (Дайхес Н.А. с соавт., 2005).
Основным методом лечения является хирургический, при котором радикально удаляют опухолевую ткань и подозрительные на наличие метастазов региональные лимфоузлы.
Как правило, хирургические вмешательства сочетают с лучевыми и лекарственными. Кроме этого, сейчас разрабатываются методы иммунотерапии злокачественных новообразований.
Профилактика опухолей проводится в двух основных направлениях. Первый – это предупреждение возникновения опухолевого роста, второй – это предупреждение его развития.
Остановимся на рассмотрении некоторых доброкачественных новообразований ЛОР-органов, имеющих наибольшее клиническое значение.
Доброкачественные опухоли носа и околоносовых пазух (папилломы, фибромы, ангиомы, хондромы и остеомы, невромы, пигментные опухоли).
Папиллома – сравнительно редкая опухоль, одинаково часто встречается у мужчин и женщин в возрасте старше 60 лет, но бывает и в раннем возрасте.
Различают три вида папиллом: грибовидные, инвертированные и переходно-клеточные. Грибовидная форма напоминает по внешнему виду цветную капусту, локализуется в преддверии полости носа. Инвертированная переходно-клеточная папиллома исходит из слизистой оболочки полости носа, располагается в глубине полости носа на боковой стенке. Она способна малигнизироваться и разрушать мягкие ткани и костные стенки, проникая в околоносовые пазухи. Лечение хирургическое.
Сосудистые опухоли полости носа (гемангиомы и лимфангиомы). Встречаются редко, развиваются на перегородке носа, нижних носовых раковинах. Растут медленно, периодически кровоточат, могут прорастать глазницу, решетчатый лабиринт. Чаще имеют вид бугристой синюшной опухоли, склонны к малигнизации. Лечение хирургическое.
Остеома – доброкачественная опухоль, исходящая из костной ткани и отличающаяся медленным ростом. Первое сообщение об остеоме околоносовых пазух сделано Борнгауптом в 1822 г. М. А. Пархомовский (1979) при анализе отечественной литературы по остеоме околоносовых пазух приводит следующую частоту ее локализации: в лобной пазухе – 67,7%, в пазухе решетчатой кости – 25,5%, в верхнечелюстной пазухе – 6,3%, в клиновидной пазухе – 0,5%.
Остеома чаще встречается у мужчин в возрасте от 11 до 40 лет. Наиболее интенсивный рост наблюдается в период половой зрелости.
Остеома чаще имеет широкую ножку, под влиянием различных факторов может произойти ее омертвление. Такая утратившая связь с материнской почвой опухоль называется мертвой остеомой.
Этиология и патогенез остеомы окончательно не установлены. В большинстве случаев этиологическим фактором, дающим толчок ее росту, являются травма и воспалительные заболевания околоносовых пазух.
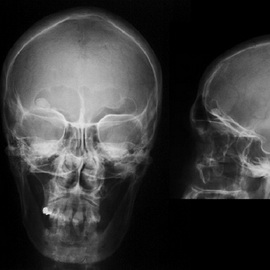
Рис.53. Остеома лобной пазухи
Иногда остеомы достигают больших размеров, могут распространяться в полость черепа, орбиту, деформировать лицевой скелет и являться причиной мозговых расстройств, головной боли, понижения зрения, нарушения носового дыхания и обоняния.
Мы наблюдали гигантскую остеому сосцевидного отростка височной кости (Гюсан А.О., Ламкова А.Х., 2014)
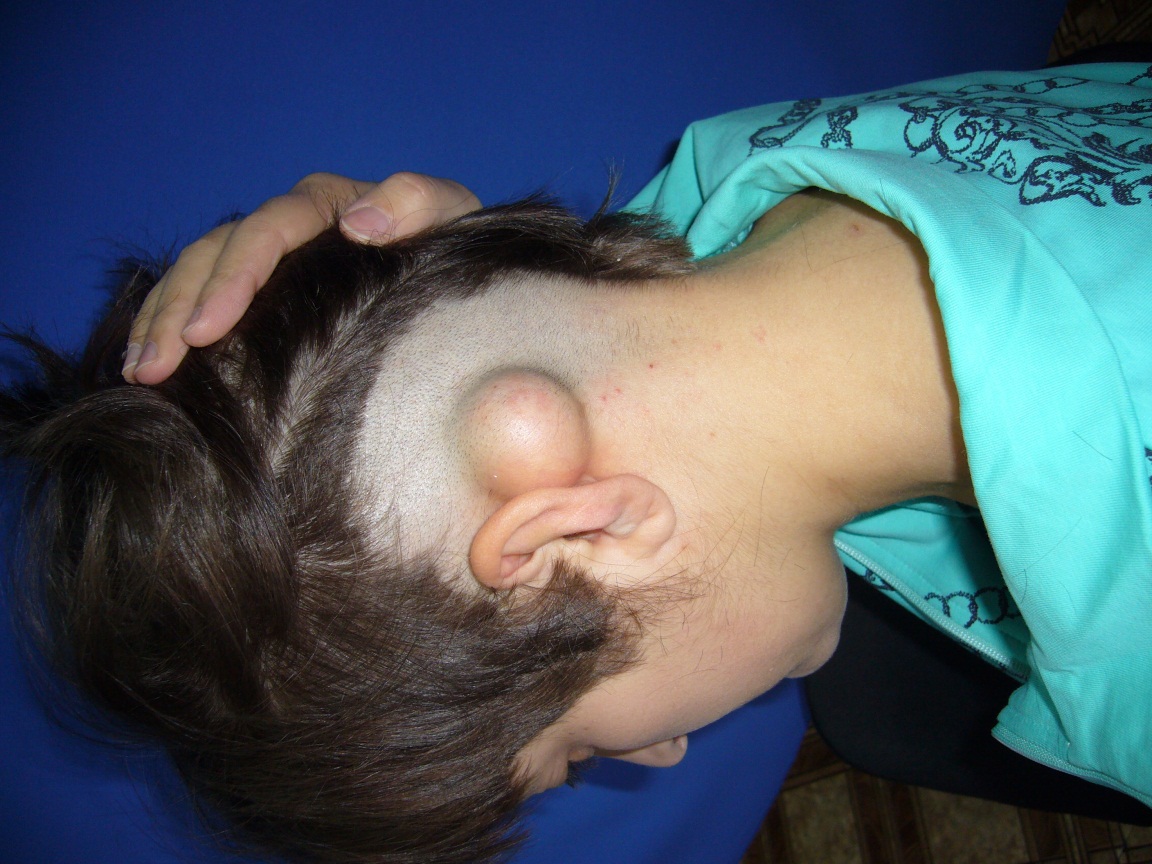
Рис. 54. Остеома сосцевидного отростка (собственное наблюдение).
Лечение хирургическое. Остеомы средних и больших размеров, даже при отсутствии тяжелых симптомов, подлежат удалению.
К доброкачественным новообразованиям глотки относятся папиллома, ангиома и ювенильная (юношеская) ангиофиброма.
Папилломы обычно мягкие, располагаются на небе и небных дужках, иногда язычной поверхности надгортанника или боковой стенке глотки. Лечение хирургическое.
Юношеская (ювенильная) ангиофиброма – опухоль носоглотки, исходящая из ее купола или области крылонебной ямки, по гистологическому строению имеющая доброкачественный характер, однако по клиническому течению (деструирующий рост, сильные кровотечения, частые рецидивы после операции, прорастание в околоносовые пазухи и даже полость черепа) проявляющая себя как злокачественное образование.
Ангиофиброма встречается чаще всего у юношей в возрасте 10–18 лет; после 20 лет она обычно претерпевает обратное развитие. Однако до этого периода из-за интенсивного роста опухоли и врастания ее в окружающие пространства она успевает нанести порой непоправимый вред соседним органам.
Фиброма носоглотки – это фиброзная опухоль плотной консистенции, отличающаяся значительной кровоточивостью, из-за чего получила название ангиофибромы. Эта опухоль известна еще со времен Гиппократа, который предложил трансназомедиальный подход путем раздвоения пирамиды носа для удаления этой опухоли.
Этиология заболевания неизвестна.
Замечено, что опухоль развивается одновременно с вторичными половыми признаками и период ее развития завершается вместе с половым созреванием. На этом факте основана «эндокринная» теория. Существует и ряд других теорий: эндокринной дисфункции, дисэмбриогенеза и др.
Фиброма носоглотки – плотная опухоль, сидящая на широком основании и тесно спаянная с надкостницей. Плотность опухоли определяется ее фиброзной природой, она обладает ярко выраженным экстенсивным ростом и разрушает все ткани на пути своего роста.
Таким образом, клинически она ведет себя как злокачественное новообразование, однако гистологически относится к доброкачественным опухолям и метастазов не дает.
Прогноз зависит от распространенности опухоли, своевременности и качества лечения. Единственным методом лечения является хирургический.
Доброкачественные опухоли гортани. Наиболее распространенными являются папилломы и сосудистые опухоли.
Папиллома – доброкачественная фиброэпителиальная опухоль, представляющая собой одиночные или чаще множественные сосочковые выросты, приводящие к нарушению голосообразования и дыхания.
Причиной роста опухоли в дыхательных путях является вирус папилломы человека. Чаще всего выявляют 6 и 11генотипы вируса в тканях удалённых элементов. Инфицирование человека возможно двумя путями:
1. Младенцы заражаются во время родов от матери, имеющей остроконечные кондиломы аногенитальной области. Первые симптомы заболевания появляются в течение нескольких месяцев или лет после рождения и зависят от состояния иммунитета ребёнка, наличия отягощающих факторов при беременности (гипоксия, фетоплацентарная недостаточность, внутриутробные инфекции, наследственные болезни, пороки развития).










