Нос и его околоносовые пазухи, являясь верхним начальным отделом дыхательных путей, играют важную роль во взаимодействии организма с внешней средой, выполняя целый ряд взаимосвязанных физиологических функций. Выделяют следующие функции носа: дыхательную, защитную, резонаторную, обонятельную, косметическую (рис.25.).
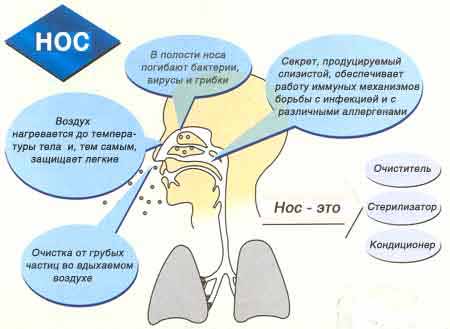
Рис.25 . Основные функции полости носа
Дыхательная функция является основной, и ее нарушение сказывается на функциональном состоянии других органов и систем.
Рефлексы, возникающие со слизистой оболочки полости носа, играют важную роль в регуляции и поддержании нормальной жизнедеятельности всего организма (Хилов К.Л., 1960). При дыхании через нос аэродинамическая характеристика движения воздуха значительно отличается от таковой при ротовом дыхании.
ВДОХ
Разделение воздушного потока: через нижний носовой ход проходит 20 условных единиц воздуха, через средний – 70, через верхний – 10 (Ульянов Ю.П., 1996, 2000).
Вдыхаемый воздух не проникает в околоносовые пазухи.
Вентиляция через нос при нормальном дыхании составляет 6 л/мин, при интенсивном дыхании максимальная вентиляция достигает 50–70 л/мин. В норме носовой клапан носа функционирует как сопло, и поток воздуха в этом месте имеет наибольшую скорость (Бербом Х. с соавт., 2012).
Выключение из дыхания полости носа у людей приводит к уменьшению глубины дыхательных движений, снижению легочной вентиляции в среднем на 15–16% (Павловский Е.Н., 1946).
Защитная функция слизистой оболочки полости носа осуществляется при прохождении воздуха через полость носа благодаря многим защитным факторам. Она заключается в согревании, увлажнении, очищении вдыхаемого воздуха, а также в бактерицидном действии специфических и неспецифических защитных факторов.
Основным элементом защитной системы является мукоцилиарный клиренс (очищение) – функциональное сочетание секреторной пленки и ресничек дыхательного эпителия, с помощью которого коллоидная секреторная пленка постоянно перемещается от входа в полость носа к хоанам. Инородное тело переносится от входа в полость носа к хоане за 10–20 мин.
Ведущая роль в этом принадлежит слизистой оболочке, которая покрыта псевдомногослойным эпителием, состоящим из мерцательных, бокаловидных, коротких и длинных вставочных эпителиоцитов.
Мерцательная клетка на своем свободном конце имеет многочисленные реснички. Скорость движения ресничек в сторону носоглотки 13–14 раз в минуту.
Реснитчатый аппарат мерцательных клеток располагается в слизи, покрывающей поверхность слизистой оболочки, и образует вместе с ней мукоцилиарный «эскалатор», который благодаря строгой ритмичности мерцательного движения обеспечивает перемещение продуктов секреции слизистой оболочки и оседающих на ее поверхности микроорганизмов и чужеродных частиц в сторону носоглотки, осуществляя ее постоянное очищение – клиренс (Puchele G. et al., 1981).
Слизь продуцируется бокаловидными клетками и железами собственного слоя слизистой оболочки, она является неотъемлемой частью мукоцилиарной транспортной системы и принимает участие не только в механической очистке с поверхности слизистой оболочки, но и содержит целый ряд специфических и неспецифических биохимических защитных факторов.
К неспецифическим факторам относятся гликопротеиды слизи: фукомуцины, сиаломуцины, сульфомуцины, лизоцим, лактоферрин, интерферон, комплемент, секреторные протеазы и глюкозидазы.
Специфические факторы представлены иммуноглобулинами, играющими роль защиты против внедрившихся микроорганизмов (Naumann H., 1980). Благодаря деятельности тех и других факторов происходит нейтрализация вирусов, токсинов, лизис бактерий.
Согревание воздуха. Воздух температуры –12 градусов после прохождения через нос нагревается до 25 градусов в носоглотке (Toremalm N., 1985), т. е. она является физиологическим кондиционером. Это обусловлено особенностями кровоснабжения ее слизистой оболочки (высокая степень развития капиллярной сети, система пещеристых венозных сплетений).
Обонятельная функция у человека развита в меньшей степени, чем у млекопитающих и насекомых. Обонятельная область представляет собой относительно небольшую зону размером 2–5 см2.
Обонятельные клетки расположены в обонятельном эпителии, который выстилает верхний носовой ход, краниальную часть перегородки носа и среднюю носовую раковину. Обонятельные клетки – это первично-сенсорные клетки, аксоны которых группируются в обонятельные нити, проникающие через решетчатую пластинку решетчатой кости и достигающие обонятельных луковиц. В дальнейшей обработке обонятельных импульсов играют важную роль ядра ЦНС, расположенные в гиппокампе. Сознаваемое восприятие запахов происходит на уровне коры головного мозга в верхней височной извилине.
У человека имеется 350 типов рецепторов. Человек способен идентифицировать лишь 200 из 30 000 различных веществ.
Нарушения обоняния: синоназальные и несиноназальные.
Синоназальные – когда нарушается перенос пахучих веществ к обонятельной щели (инфекционные причины; неинфекционные: аллергия, полипы; невоспалительные: искривление перегородки носа, доброкачественные и злокачественные новообразования).
Несиноназальные – первичные поражения обонятельных клеток, встречаются после вирусных заболеваний, некоторых нервных заболеваний и т. д.
Количественные нарушения:
гиперосмия – повышенное восприятие запахов;
гипосмия – снижение восприятия запахов;
аносмия – отсутствие способности воспринимать запахи.
Качественные нарушения:
паросмия – извращенное восприятие запаха;
фантосмия – ощущение запаха отсутствующего в воздухе вещества.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ПОЛОСТИ НОСА
ОСТРЫЕ РИНИТЫ.
Это острые воспалительные процессы слизистой оболочки полости носа, которые могут быть разделены на 3 группы:
1) Острый катаральный (неспецифический) ринит.
2) Острый ринит у детей раннего возраста.
3) Острый ринит как симптом инфекционных заболеваний.
Острый катаральный (неспецифический) ринит. Является одним из самых распространенных заболеваний, встречающихся в практике семейного врача. Это острое контагиозное катаральное воспаление слизистой оболочки полости носа, одинаково часто встречающееся у мужчин и женщин в любом возрасте. Нередко заболевание принимает характер сезонной эпидемии при летне-осенних и осенне-зимних переходах. Чаще наблюдается у лиц ослабленных, реконвалесцентов, при гиповитаминозе, переутомлении.
В этиологии острого неспецифического насморка имеют значение вирусы (аденовирусы, вирусы гриппа А, В, С, парагриппа, респираторно-синцитиальные вирусы, вирусы Коксаки и ЕСНО), активизация сапрофитной микрофлоры полости носа, а также различные факторы инфекционной природы. К последним относятся механические и химические раздражители, имеющиеся в мукомольной, камне- и деревообрабатывающей, а также химической промышленности. Различные аэрозоли могут механически повреждать эпителиальный покров, вызывая воспаление слизистой оболочки.
Химические вещества (хром, фтор, фосфор, сера и др.) большей частью оказывают прижигающее действие, образуя альбуминат и тромбоз мельчайших сосудов с последующим некрозом слизистой оболочки. В слабых концентрациях химические вещества могут вызвать реактивные явления, характерные для обычных воспалений.
Предрасполагающими факторами возникновения острого насморка являются неблагоприятные гигиенические и экологические условия, скученность населения, резкие температурные колебания, охлаждение организма, сырость, сквозняки.
Патогенез. Причинные факторы вызывают выделение биологически активных веществ, привлечение в очаг клеток воспаления, что ведет к расстройству функции мукоцилиарной транспортной системы полости носа, снижению бактерицидных свойств носового секрета (уменьшение концентрации лизоцима, лактоферрина, интерферона, иммуноглобулинов). Это проявляется парезом сосудов, гиперемией и отеком слизистой оболочки полости носа, диапедезом форменных элементов крови. Провоспалительные биологически активные вещества вызывают гиперпродукцию секрета подслизистыми железами и бокаловидными клетками эпителия. При поражении вирусом эндотелия капилляров выделения могут приобретать кровянистый характер. В дальнейшем количество слизи в экссудате становится больше, начинают преобладать нейтрофилы. Воспалительный процесс постепенно ликвидируется, деятельность желез нормализуется. Ряд авторов связывает развитие острого ринита с наличием у некоторых лиц холодовой аллергии.
Клиника и симптомы. Острый катаральный насморк всегда возникает внезапно, процесс двухсторонний. Симптомы острого ринита делятся на общие и местные.
Последние складываются из известных классических признаков воспаления: rubor, tumor, calor, dolor и нарушения функции – functio laesa. Однако степень их проявления различна. Так, краснота (rubor) слизистой оболочки и отек (tumor) носовых раковин проявляются со всей отчетливостью. Чувство жара (calor) ощущается в виде неприятной сухости и жжения в носу.
Боль (dolor) при ринитах практически не выражена, так как сравнительно большие просветы полости носа исключают возможность сдавления отеком окончаний тройничного нерва. Боль заменяется рефлексом чихания и слезотечения.
Если же носовые раковины значительно увеличиваются и упираются в противоположную стенку, больные могут испытывать неприятное чувство полной закупорки носа. Следует добавить, что заложенность носа нередко сопровождается появлением чувства тяжести в голове, тупой боли в области лба.
Функциональные расстройства (functio laesa) проявляются нарушением носового дыхания, обоняния, изменением тембра голоса и секреции. Затруднение дыхания, вызванное закупоркой просвета носа, приводит к исключению защитных рефлексов, исходящих из рецепторного поля полости носа. Больной вынужден дышать ртом, что способствует развитию воспаления слизистой оболочки нижележащих дыхательных путей.
Нарушение обоняния возникает в результате отека слизистой оболочки, затрудняющего поступление воздуха в обонятельную зону (anosmia respiratoria), а также в результате воспаления окончаний обонятельного анализатора (anosmia essencialis).
Обязательным спутником острого ринита являются нарушения секреции.
В первый период насморка слизистая оболочка носа более сухая, чем в норме (гипосекреция). Затем она сменяется гиперсекрецией, вначале в виде транссудата, а потом более густого слизисто-гнойного отделяемого.
Общие симптомы характеризуются повышением температуры тела до субфебрильных значений, легким ознобом, недомоганием, утратой аппетита, бессонницей, головной болью и др.
В клинике острого ринита выделяют три стадии. Первая стадия (сухая стадия) характеризуется ощущением сухости, жжения, чувства напряжения в носу. Слизистая оболочка гиперемирована, имеет сухой блеск. Появляются носовые и горловые рефлексы (чихание, кашель). Вскоре объем носовых раковин значительно увеличивается, в результате чего при передней риноскопии видны только нижние носовые раковины. Носовое дыхание может быть полностью выключено, что приводит к аносмии и часто к ослаблению вкусовых ощущений. Появляется гнусавый оттенок речи. Продолжительность первой стадии – от нескольких часов до 1–2 суток.
Вторая стадия (стадия серозных выделений). Она начинается с обильного выделения совершенно прозрачной водянистой жидкости (транссудата).
Присутствие в выделениях хлорида натрия и аммиака объясняет возникновение раздражения кожи преддверия носа. В этом периоде ощущения жжения и сухости уменьшаются. Слизистая оболочка приобретает цианотичный оттенок, влажность ее повышается, в нижнем и общем носовых ходах наблюдается повышенное количество отделяемого. Отделяемое может быть прозрачным или желтого цвета из-за высокого содержания белка. Отек носовых раковин уменьшается, улучшается носовое дыхание.
Третья стадия (стадия слизисто-гнойных выделений). Начало ее наступает на 3–5-й день насморка. Она характеризуется постепенным уменьшением количества выделений, которые становятся все более густыми. Выделения могут приобретать зеленое окрашивание, что обусловлено ферментом, образующимся при гибели лейкоцитов. Иногда из-за своей густоты они трудно отсмаркиваются. Воспалительные изменения в носу постепенно уменьшаются.
Продолжительность острого ринита зависит от иммунобиологического состояния организма и условий окружающей среды, в которой находится больной. Острый ринит может продолжаться от одной до 2–3 недель и более. Возможно и абортивное течение продолжительностью 2–3 дня.
Если не наступает осложнений со стороны соседних органов, то чаще всего острый ринит заканчивается выздоровлением. В затяжных случаях острый процесс переходит в подострую и хроническую формы.
Осложнения. Отмечено, что острые риниты часто распространяются на глотку, гортань и нижние дыхательные пути (трахея, бронхи). Такое развитие заболевания носит название нисходящего катара. Распространение заболевания с нижних дыхательных путей на полость носа представляет собой восходящий катар (Симановский Н.П., 1917).
Среди осложнений острого ринита следует отметить воспаление околоносовых пазух (синуситы), воспаление слуховой трубы, среднего уха, слезных путей, воспалительные заболевания преддверия носа, аносмию. С целью предупреждения осложнений, прежде всего со стороны среднего уха, следует избегать сильного сморкания, особенно через обе половины носа одновременно.
Лечение острого катарального ринита эффективно лишь в стадии начальных проявлений; начатое в последующих стадиях лечение лишь умеряет клинические проявления и предотвращает осложнения, однако весь клинический цикл сохраняется неизменным. Лечение должно начинаться с устранения неблагоприятных факторов, вызвавших развитие заболевания.
При появлении первых признаков недомогания рекомендуются общее согревание (горячие ванны), обильное горячее питье с большим количеством витаминов, особенно С и Р, углеводная диета, постельный режим. Одновременно показан прием внутрь антигистаминных средств (тавегил, супрастин, эриус, телфаст, кларитин по 1 таблетке 1 раз в сутки), ацетилсалициловой кислоты 0,5–1,0 4 раза в сутки для стимуляции системы гипофиза – коры надпочечников. При подозрении на грипп, сопровождающийся геморрагиями, прием ацетилсалициловой кислоты, тем более неоднократно, противопоказан. В таких случаях целесообразно назначение следующих противовирусных препаратов: ремантадин по 50 мг 3 раза в сутки 5 дней; арбидол по 0,2 мг 4 раза в сутки 3–5 дней, затем 1 раз в неделю в течение 1 месяца; рибомунил 0,75 мг натощак утром в течение 4 дней. Интраназально можно закапывать лейкоцитарный человеческий интерферон 1000 ед/мл, до 4–6 раз в день, в общей дозе 2,0 мл в первые 2 дня болезни; или реаферон в первые часы в каждый носовой ход по 3–4 капли каждые 20 минут в течение первых 3 часов, затем 4–5 раз в сутки на протяжении 3–4 дней. Более длительно на слизистой носа задерживается гриппферон, по 2 капли 4 раза в день в течение 5 дней. Местно в полость носа можно закладывать следующие мази: флореналь, локферон, оксолин. Русская баня или финская сауна в принципе полезны, но последующее за этим практически неизбежное охлаждение может привести к обратному эффекту. Широко применяются и различные воздействия на рефлексогенные зоны (сухая горчица в чулки, горячие ножные ванны, эритемная доза ультрафиолетового облучения на область носа и лица, стоп, икроножные мышцы, поясницу). Однако все эти меры дают ожидаемый результат только в самом начале заболевания.
Кожу преддверия носа и верхней губы для предотвращения мацерации и вторичного инфицирования можно смазывать цинковой пастой, детским кремом, линиментом синтомицина.
В первую (сухую) стадию можно рекомендовать травяные (ромашка) и масляные ингаляции (ментоловое и пихтовое масло), закапывание в нос 1% или 0,5% масляного р-ра ментола, назальный спрей аквамарис, масляные капли пиносол.
Во вторую стадию (серозных выделений) оправданно применение сосудосуживающих препаратов в нос. Однако назначение этих средств более 8–10 дней поражает вазомоторную функцию слизистой оболочки. Возникает опасность развития вазомоторного ринита, нарушается восстановление функции мерцательного эпителия. В дальнейшем возможно появление аллергической реакции на любой препарат, вводимый в нос, а также развитие гипертрофического и атрофического ринита. Сосудосуживающие средства (деконгестанты) могут назначаться как местно, в виде носовых капель, аэрозоля, геля или мази, так и перорально. К группе препаратов, выпускаемых в форме капель, относятся нафтизин, ксилометазолин, оксиметазолин, эфедрина гидрохлорид, санорин, тизин, галазолин; в форме спреев и аэрозолей – фервекс-спрей, африн, длянос, назол, ксимелин, виброцил.
По механизму действия все деконгестанты являются бета-адреномиметиками, причем они могут селективно действовать на бета-1- или бета-2-рецепторы либо стимулировать и те и другие. В этом плане выгодно отличается от других препарат фенилэфрин (виброцил), который является селективным бета-1-адреномиметиком и вызывает гораздо меньше побочных явлений, в том числе так называемого медикаментозного ринита.
Большое значение имеет форма выпуска препарата – носовые капли, – в которой выпускается подавляющее большинство деконгестантов. Их практически невозможно дозировать, так как большая часть введенного раствора тут же стекает по дну полости носа в глотку. В этом случае не только недостигается необходимый лечебный эффект, но и возникает угроза передозировки препарата. В этом плане намного более выгодным является назначение дозированных аэрозолей и спреев, а также назначение гомеопатического спрея эуфорбиум композитум назентропфен С.
Деконгестанты для перорального приема (клариназе, ринопронт, циррус, контак 400, фервекс) не вызывают развития медикаментозного ринита, но во время курса лечения ими могут появиться бессонница, тахикардия, повышение артериального давления. Являясь психостимуляторами, эти препараты считаются допингом у спортсменов и должны с большой осторожностью использоваться у детей и подростков.
В третьей стадии (слизисто-гнойных выделений) для лучшей эвакуации вязкого экссудата, предотвращения образования корочек, восстановления функции мерцательного эпителия показано закапывание в нос масляных препаратов (пиносол, масло: 0,5–1% ментоловое, персиковое, оливковое, вазелиновое, абрикосовое, шиповника по 5 капель 3 раза в день), препаратов, разжижающих слизь (салин).
При неосложненном остром катаральном рините системная антибактериальная терапия не показана.
Профилактика. Общественная: ограничение контактов в сезон повышенной заболеваемости, регулярная влажная уборка помещений, поддержание необходимой температуры и вентиляции, своевременная изоляция заболевших.
Индивидуальная: санация полости носа, рта и глотки при наличии хронических очагов инфекции, закаливание организма, применение иммуномодуляторов (бронхомунал, ИРС 19, рибомунил, ликопид, имудон).
Экспертиза временной нетрудоспособности. Больные с острым ринитом могут быть признаны временно нетрудоспособными в зависимости от общего состояния больного (наличие высокой температуры, общих расстройств, осложнений), а также от профессии больного (по санитарно-эпидемиологическим и производственным показаниям).
Острый ринит у детей раннего возраста. Обычно проявляется в виде разлитого воспаления, распространяющегося из полости носа в глотку, а иногда гортань, трахею, бронхи, легкие.
Тяжело протекает заболевание у детей, страдающих гипотрофией и атрофией, у недоношенных, аллергизированных детей. Температура может оставаться нормальной или резко повышаться в течение 2–3 дней, или держаться продолжительное время. Вследствие узости и малого вертикального размера носовой полости у новорожденных и детей раннего возраста даже небольшой отек слизистой оболочки вызывает затруднение или прекращение носового дыхания. Дыхание в этих случаях определяется как «летучее»: дети дышат часто и поверхностно, но крылья носа не раздуваются, как при пневмонии.
В связи с этим резко затрудняется сосание, нарушается сон, ребенок становится беспокойным, худеет, присоединяется парентеральная диспепсия (рвота, жидкий стул).
Нарушение носового дыхания может сопровождаться симптомом ложного опистотонуса – ребенок откидывает голову назад, чтобы легче дышать. Иногда опистотонусу могут предшествовать судороги.
При фарингоскопии можно увидеть полоски слизи, стекающие по задней стенке глотки, слизистая оболочка задней стенки глотки гиперемирована, на ней могут отмечаться красные бугорки лимфоидной ткани. На мягком небе определяются покрасневшие, выдающиеся вперед бугорки – закупоренные слизистые железки. Могут быть увеличены затылочные и шейные лимфоузлы.
Осложнения – отит (слуховая труба короткая, широкая), трахеобронхит, бронхопневмония, стоматит, дакриоцистит, этмоидит.
Лечение. Постельный режим, обильное горячее питье (соки и отвары шиповника, черноплодной рябины), жаропонижающие препараты (ибуклин, парацетамол 10 мг/кг в сиропе, действует через 30–60 минут, или в свечах – действует через 3–4 часа, поэтому рациональнее вводить на ночь). Из противовирусных препаратов можно рекомендовать альгирем – 0,2% сироп. Применяется у детей 1–3 лет по 10 мл, 3–7 лет по 15 мл (1-й день – 3 раза, 2–3-й дни – 2 раза, на 4-й день – 1 раз в сутки). При аденовирусной инфекции в полость носа закапывают сок белокочанной капусты (содержит лизоцим). Интраназально с сосудосуживающей целью, в виде капель можно применять сок алоэ с медом, сок каланхоэ, масляный р-р чеснока, грудное молоко (по 3 капли каждые 4 часа). Из официнальных препаратов детям от 1 года – длянос 0,05%, с 2 лет – 0,05% нафтизин, санорин, назол babi. Отсасывать слизь из полости носа можно с помощью резинового баллончика.
Перед кормлением закапывать в нос любой из вышеперечисленных официнальных или самостоятельно приготовленных препаратов, или 2% р-р протаргола, или 20% р-р сульфацил натрия. Для лучшего отхождения корок – масляные капли в нос (миндальное масло, персиковое, оливковое, абрикосовое по 5 капель 3 раза в день).
Детям до 3 лет ментоловое масло применять нельзя из-за опасности возникновения спазма голосовой щели и развития судорог.
Острый ринит как симптом инфекционных заболеваний. При многих инфекционных заболеваниях острый ринит является вторичным признаком и имеет известные специфические особенности. Однако главным отличием инфекционных заболеваний служат их клинические проявления, основные признаки которых необходимо знать врачу общей практики, чтобы не допустить диагностической ошибки.
Следует иметь в виду, что острый ринит при инфекционных заболеваниях обычно сопровождается различными симптомами интоксикации и лихорадки. Катаральные явления широко захватывают дыхательные пути. Характерны геморрагии. На слизистой оболочке носа и рта возможно появление энантем, а на коже – экзантем. Отмечается заметное увеличение регионарных лимфоузлов, в том числе на шее и в подчелюстной области, а при некоторых инфекциях – и полиаденит. При многих инфекционных заболеваниях характерен гепатолиенальный синдром. В своевременной диагностике инфекционных заболеваний имеют значение знание врачом эпидемической обстановки (эпидемическая настороженность), проведение бактериологического и серологического исследований.
Гриппозному острому риниту свойственны геморрагии, вплоть до обильного носового кровотечения. Возможна значительная десквамация эпителия слизистой оболочки. Отмечаются быстрое распространение воспаления на околоносовые пазухи, неврологические боли (вовлечение окончаний тройничного нерва). Нередко наблюдаются конъюнктивит, средний отит, характерны болезненность при движении глазными яблоками и головная боль. На слизистой оболочке твердого и мягкого неба часто можно увидеть петехии.
При лечении гриппозного ринита наряду с сосудосуживающими и антигистаминными препаратами необходимо назначать антивирусные средства.
Дифтерийный насморк может протекать в пленчатой и катаральной формах. Явления общей интоксикации слабо выражены, а иногда отсутствуют. Возможно бациллоносительство, представляющее большую опасность для окружающих. Пленчатая форма дифтерии носа характеризуется сероватыми налетами (пленками) на слизистой оболочке носа, нередко только с одной стороны. Удаление пленок сопровождается повреждением поверхности слизистой оболочки и появлением эрозий. Эти фибринозные пленки не растираются между твердыми предметами, тонут в сосуде с водой. Катаральная форма протекает в виде обычного катарального или катарально-эрозивного процесса. Сукровичные выделения, раздражающие кожу крыльев носа и верхней губы, должны вызвать подозрение на дифтерию. Бактериологическое исследование проясняет диагноз.
Любая форма дифтерии может сопровождаться признаками общего токсикоза.
Дифтеритический токсин вызывает тяжелые дистрофические поражения сердечной мышцы (с летальным исходом) и полиневриты, отличающиеся длительным течением. Появление гнусавости в результате пареза мягкого неба (IХ–Х черепные нервы) – очень опасный симптом, вслед за которым может наступить вагусная смерть.
При дифтерии больной должен быть изолирован в инфекционный стационар.
Немедленно вводится антидифтерийная сыворотка (10 000–20 000 ЕД). При признаках токсического поражения наряду с активной терапией должен быть назначен строгий постельный режим.
Коревой насморк является одним из симптомов катарального (продромального) периода заболевания. Характерны быстрое повышение температуры тела до 38–39 °С, появление конъюнктивита, светобоязни, сухого лающего кашля (ларинготрахеобронхит). Ринологическая картина соответствует острому катаральному риниту. Могут быть носовые кровотечения.
В катаральном периоде в первые 2–3 дня заболевания на слизистой оболочке полости рта (щеки, реже – на деснах) и губах, а также на слизистой оболочке нижних носовых раковин обнаруживаются белесоватые пятна – участки приподнятого и отрубевидного слущивающегося эпителия (симптом Бельского–Филатова–Коплика). Каждое пятно представляет собой маленькую белесоватую папулу, окруженную по периферии узкой красной каймой. Пятна часто располагаются группами, но никогда между собой не сливаются.
Они являются патогномоничным признаком кори и позволяют поставить правильный диагноз до появления коревой сыпи на теле.
Она обычно появляется на 4–5-й день заболевания на коже лица, за ушами и на шее. Лечение проводит педиатр.
Скарлатинозный ринит встречается относительно редко, не отличается специфичностью. При риноскопии картина обычного катарального ринита. Для скарлатины более характерным является поражение лимфоидного кольца глотки (ангина). Диагноз базируется на совокупности симптомов, характерных для скарлатины: быстрый подъем температуры, головная боль, слабость, рвота, боли в горле, усиливающиеся при глотании, гиперемия слизистой оболочки глотки, имеющая в первые часы болезни пятнистый характер («пылающий зев, малиновый язык»).
Вскоре развивается картина лакунарной ангины. Фибринозный налет, покрывающий небные миндалины, имеет сливной характер, напоминающий некротическую ангину. На шее и в подчелюстной области, увеличенные и болезненные лимфатические узлы. В первые сутки заболевания на лице, шее и туловище появляется мелкоточечная сыпь, которая распространяется по всему телу. Кожа носа, губ и подбородка заметно бледная, лишена сыпи.
Этот бледный носогубный треугольник является одним из характерных симптомов скарлатины.
Возможны осложнения: средний отит, мастоидит, синуситы. Характерно развитие деструктивных процессов, особенно при распространении инфекции гематогенным путем. Лечение проводится в инфекционном стационаре.
Коклюш. При этом заболевании, которое встречается у детей младшего возраста, насморк вместе с ларингофарингитом представляет собой симптом катарального периода коклюша.
Общее состояние больного обычно удовлетворительное. Острый ринит при коклюше протекает сравнительно легко.
Гораздо более выражены воспалительные явления нижележащих дыхательных путей. Характерен многократно повторяющийся судорожный кашель, который нередко заканчивается рвотой. Напряжение при кашле может вызвать носовое кровотечение и геморрагии в конъюнктиву.
Гонорейный и сифилитический насморк чаще наблюдается у новорожденных, когда заражение возникает во время родов. Мокрота имеет зеленоватый цвет, маркая. Любой насморк у новорожденных должен вызвать подозрение на гонорею (а также на сифилис) и требует бактериологического и серологического исследований.
ХРОНИЧЕСКИЕ РИНИТЫ.
Единой классификации хронических ринитов до настоящего времени нет. Многочисленные попытки создать приемлемую классификацию хронических ринитов, учитывающую особенности этиологии, патогенеза, морфологических и типических вариантов, еще не получили полного завершения и продолжаются до настоящего времени. По решению международного консенсуса ВОЗ по диагностике и лечению ринита (1994) были определены критерии включения (выделения из носа, заложенность, чихание, зуд, один или более симптомов в течение более чем одного часа в большинстве дней) и принята следующая классификация:
1. Аллергический:
- интермиттирующий (сезонный);
- персистирующий (круглогодичный);
- профессиональный.
2. Инфекционный:
- острый / хронический;
- специфический / неспецифический.
3. Прочие:
- идиопатический;
- неаллергический с эозинофилией;
- гормональный;
- медикаментозный;
- атрофический.
Одним из недостатков консенсусной классификации является отсутствие в ней гипертрофической и полипозной форм хронического ринита в связи с некоторыми особенностями клиники и применяемых методов лечения. Руководствуясь данной классификацией, практическому врачу сложно ставить диагноз.
Более удобна для рассмотрения отдельных форм хронического ринита классификация Санкт-Петербургского НИИ уха, горла, носа и речи (Ланцов А.А., Рязанцев С.В., 1997). Исходя из этой классификации, хронический ринит имеет следующие формы:
1. Инфекционная форма:
- специфическая / неспецифическая;
- острая / хроническая.
2. Аллергическая форма:
- сезонная;
- круглогодичная.
3. Нейровегетативная форма:
а) вазомоторный (парасимпатический) ринит:
- идиопатический;
- медикаментозный;
- климатический;
б) атрофический (симпатический) ринит.
4. Ринит как проявление системных заболеваний:
- гормональный;
- озена;
- гипертрофический;
- полипозный.
В этиологии хронических ринитов можно выделить часто повторяющиеся острые насморки, чему способствует постоянное воздействие неблагоприятных факторов окружающей среды: загазованная, запыленная атмосфера, частые перепады температуры, сырость и сквозняки, гипо- и авитаминозы. К развитию хронического насморка предрасполагает длительная застойная гиперемия слизистой оболочки носа, вызванная алкоголизмом, хроническим заболеванием сердечно-сосудистой системы, почек и др. Развитию вазомоторного ринита у некоторых больных предшествует психическая травма. В этиологии заболевания могут иметь значение наследственные предпосылки, пороки развития, нарушения нормальных анатомических взаимоотношений, вызывающие затруднение носового дыхания. Хронический насморк развивается и как вторичное заболевание при патологии носоглотки и околоносовых пазух.
Среди причин возникновения аллергического ринита выделяют аэроаллергены внешней среды (пыльца растений), аэроаллергены жилищ (клещи домашней пыли, животных, грибков).
Врачу общей практики следует помнить, что у ряда больных аллергический ринит часто является предвестником развития «аспириновой триады»: тяжелого полипозного риносинусита, бронхиальной астмы и манифестации непереносимости нестероидных противовоспалительных препаратов.
Развитие той или иной формы хронического ринита, по-видимому, связано не только с воздействием внешних неблагоприятных факторов, но и с индивидуальной реактивностью самого пациента.
Клиника и симптоматика. Симптомы хронического ринита в основном соответствуют симптомам острого ринита, но гораздо менее интенсивны.
Больной предъявляет жалобы на выделения из носа слизистого или слизисто-гнойного характера. Затруднение носового дыхания может быть постоянным или усиливаться (как и выделения из носа) на холоде. Часто отмечается попеременная заложенность одной из половин носа. Обычно она проявляется при лежании на спине или на боку.
В этих случаях наступает прилив крови к нижележащим частям носа. Сосуды кавернозной ткани носовых раковин, находящиеся из-за потери тонуса в расслабленном состоянии, переполняются кровью, что вызывает закладывание носа. При перемене положения тела заложенность переходит на другую сторону. При развитии медикаментозного ринита больной жалуется на постоянное использование сосудосуживающих препаратов.
Хронический ринит может сопровождаться нарушением обоняния в виде его ослабления (гипосмия) или полного выпадения (аносмия).
Тембр голоса у больных становится гнусавым (rhynolalia clausa).
Из-за снижения содержания кислорода в полости носа, а также в результате сдавления отечной тканью лимфатических щелей нарушается лимфоотток из полости черепа, что вызывает появление чувства тяжести в голове, нарушение трудоспособности и расстройство сна.
Выключение носового дыхания приводит к нарушению вентиляции околоносовых пазух, а также заболеванию нижележащих дыхательных путей. Стойкий отек или гипертрофия задних концов нижних носовых раковин нарушает функцию слуховой трубы, способствует развитию тубоотита. Утолщение передних отделов нижних носовых раковин может сдавливать выводное отверстие слезно-носового канала с последующим развитием дакриоцистита и конъюнктивита.
Диагноз «хронический ринит» устанавливается на основании жалоб, анамнеза, результатов объективного исследования, форму хронического процесса определит врач-оториноларинголог после проведения комплекса диагностических мероприятий.
Лечение. Успешность лечения зависит от возможности устранения неблагоприятных факторов, вызывающих развитие хронического ринита. Полезны пребывание в сухом теплом климате, гидротерапия и курортотерапия. Необходимо лечение общих заболеваний, сопутствующих хроническому риниту, а также устранение внутриносовой патологии (искривления перегородки носа, гипертрофии носовых раковин, синуситов, аденоидных вегетаций).
Консервативное лечение в период обострения у пациентов с подтвержденным инфекционным ринитом: местное применение антибактериальных препаратов изофра, полидекса или ингаляционного антибиотика биопарокса. При затруднении носового дыхания можно рекомендовать кратковременный прием деконгестантов. Показаны прием биостимуляторов репаративных процессов слизистой полости носа (алоэ, ФиБС, гумизоль), введение в полость носа турунд с масляными р-рами витаминов А, Е, Д.
Проблема классификации и рационального лечения различных форм АР интенсивно пересматривается в последние годы. Научной базой для этого является огромное число работ, посвященных изучению патогенеза заболевания и эффективности различных методов его лечения с позиций доказательной медицины.
В настоящее время существуют три основных метода консервативного лечения АР:
1. Элиминация аллергенов.
2. Медикаментозная терап









