Вещества этой группы вызывают хирургический наркоз. Это состояние характеризуется обратимым угнетением ЦНС, которое проявляется выключением сознания, подавлением чувствительности (в первую очередь болевой) и рефлекторных реакций, снижением тонуса скелетных мышц. Такое определение, принятое в анестезиологии, включает лишь внешние признаки наркоза, который рассматривается применительно к целостному организму.
Все основные проявления действия средств для наркоза связаны с тем, что они угнетают межнейронную (синаптическую) передачу возбуждения в ЦНС. При этом нарушается передача афферентных импульсов, изменяются корковоподкорковые взаимоотношения, функция промежуточного мозга, среднего мозга, спинного мозга и т.д. Возникающая функциональная дезинтеграция ЦНС, связанная с нарушением синаптической передачи, и обусловливает развитие наркоза.
Отсутствие избирательности в действии средств для наркоза и большая вариабельность в их химическом строении первоначально дали основание полагать, что они оказывают однотипное угнетающее влияние на различные нейроны. Было высказано предположение, что происходит неспецифическое физико-химическое связывание их с мембранами нейронов (за исключением мембраны аксонов, на которую в наркотических концентрациях они, по-видимому, не действуют) за счет взаимодействия с липидами и(или) белками, а также, возможно, с молекулами воды, покрывающими мембраны. Это приводит к нарушению функции мембраны и, возможно, к обратимым изменениям ее ультраструктуры. Одним из проявлений взаимодействия средств для наркоза с постсинаптической нейрональной мембраной служит изменение проницаемости ионных каналов (например, для ионов калия), что нарушает процесс деполяризации и, следовательно, межнейронную передачу импульсов.
На основе изучения взаимодействия средств для наркоза с нейрональными мембранами и их компонентами (липидами, белками, водой) были предложены биофизические теории наркоза (адсорбционная теория, теория клеточной проницаемости, липидная и белковая теории, теория гидратированных микрокристаллов и др.). Однако все они не являются универсальными, так как касаются только ограниченного ряда соединений. Кроме того, указанные теории основываются обычно на модельных опытах, что не позволяет перенести полученные закономерности на условия целостного организма.
Были предложены и биохимические теории, объясняющие наркоз способностью средств для наркоза угнетать обменные процессы нейронов ЦНС. Действительно, ряд препаратов снижает потребление мозговой тканью кислорода (например, тиопентал-натрий). Однако это свойство не является общим для всех средств для наркоза. Кроме того, изменения в биохимизме нейронов могут быть истолкованы как следствие наркоза, а не его причина. Однако в последние годы появляется все больше данных, свидетельствующих о наличии рецепторного компонента в действии средств для наркоза. Так, выдающийся русский хирург. Уже в 1847 г. широко применял эфирный наркоз в хирургической практике, в том числе в военно-полевой хирургии. Автор ряда оригинальных методов наркотизирования. В экспериментах показано, что практически все ингаляционные (летучие жидкости) и неингаляционные средства для наркоза (за исключением кетамина) в наркотических концентрациях взаимодействуют с ГАМКА-бензодиазепинбарбитуратовым рецепторным комплексом и потенцируют действие ГАМК. При этом увеличивается время активированного состояния хлорного ионофора, связанного с этим рецепторным комплексом. Закись азота на ГАМКА-рецепторы не влияет. Как уже отмечалось, установлено, что кетамин является антагонистом определенного типа глутаматных рецепторов (так называемых NMDA-ре- цепторов).
Не следует исключать возможность действия средств для наркоза на другие типы рецепторов. В качестве аргумента можно воспользоваться данными о разнонаправленном действии эфира и метоксифлурана на стимулирующие эффекты ацетилхолина (усиливаются) и L-глутамата (блокируются) в отношении нейронов обонятельной коры. Синаптические образования разных уровней ЦНС и различной морфофункциональной организации обладают неодинаковой чувствительностью к средствам для наркоза. Этим объясняется наличие определенных стадий в их действии.
Выделяют следующие стадии: I - стадия анальгезии1;
II - стадия возбуждения;
III - стадия хирургического наркоза;
1-й уровень (III1) - поверхностный наркоз, 2-й уровень (III2) - легкий наркоз, 3-й уровень (III3) - глубокий наркоз, 4-й уровень (III4) - сверхглубокий наркоз;
IV - агональная стадия.
Первая стадия— СТАДИЯ АНАЛГЕЗИИ — начинается с момента начала введения общего анестетика и продолжается до потери сознания. Характерно: постепенное затемнение сознания, вначале происходит потеря ориентации, больные неправильно отвечают на вопросы; речь становится бессвязной, состояние полудремотным. Кожа лица гиперемирована, зрачки исходной величины или немного расширены, активно реагируют на свет. Дыхание и пульс немного учащены, артериальное давление повышено. Тактильная, температурная чувствительность и рефлексы сохранены, болевая чувствительность резко ослаблена, что позволяет в этой стадии выполнять кратковременные хирургические вмешательства и манипуляции (рауш-наркоз). В этой стадии предложено различать три фазы по Артузио (1954): первую — начало усыпления, когда еще не наступила полная аналгезия и амнезия, вторую — полная аналгезия и частичная амнезия, третью — развитие полной аналгезии и полной амнезии. Продолжительность стадии анелгезии зависит от общего состояния больного, его возраста, премедикации и применяемого общего анестетика и варьирует от нескольких секунд (при применении неингаляционных анестетиков) до 10 мин (при применении ингаляционных анестетиков).
Вторая стадия— СТАДИЯ ВОЗБУЖДЕНИЯ — начинается сразу же после потери сознания и продолжается до расслабления больного. Клиническая картина характеризуется речевым и двигательным возбуждением. Кожные покровы резко гиперемированы, веки сомкнуты, зрачки расширены, реакция их на свет сохранена, отмечаются слезотечение, плавательные движения глазных яблок. Мышцы резко напряжены (тризм), кашлевой, рвотный рефлексы усилены, пульс, дыхание учащены, аритмичные, артериальное давление повышено. Иногда отмечается непроизвольное мочеиспускание, кашель, рвота, нарушения ритма сердца. Хирургические вмешательства в этой стадии не допускаются из-за повышенного мышечного тонуса и рефлексов. Продолжительность второй стадии зависит от индивидуальных особенностей больного и применяемого общего анестетика и может быть от нескольких секунд (при использовании неингаляционных анестетиков) до 10 мин (при использовании ингаляционных анестетиков).
Третья стадия— ХИРУРГИЧЕСКАЯ — наступает, когда по мере насыщения организма анестетиком происходит торможение в коре головного мозга и подкорковых структурах. Клинически на фоне глубокого сна отмечаются потеря всех видов чувствительности, расслабление мышц, угнетение рефлексов, урежение и углубление дыхания. Пульс замедляется, артериальное давление несколько снижается. Кожные покровы бледно-розовые, сухие. Для контроля глубины общей анестезии и предотвращения передозировки в данной стадии различаются четыре уровня.
1 уровень — уровень движения глазных яблок — на фоне спокойного сна еще сохраняется мышечный тонус, гортанно-глоточные рефлексы. Дыхание ровное, пульс несколько учащен, артериальное давление на исходном уровне. Глазные яблоки совершают медленные кругообразные движения, зрачки равномерно сужены, живо реагируют на свет, роговичный рефлекс сохранен. Поверхностные рефлексы (кожные) исчезают.
2 уровень — уровень роговичного рефлекса. Глазные яблоки фиксированы, роговичный рефлекс исчезает, зрачки сужены, реакция их на свет сохранена. Гортанный и глоточный рефлексы отсутствуют, тонус мышц значительно снижен, дыхание ровное, замедленное, пульс и артериальное давление на исходном уровне, слизистые оболочки влажные, кожные покровы розовые.
3 уровень — уровень расширения зрачка. Появляются первые признаки передозировки — зрачок расширяется вследствие паралича гладкой мускулатуры радужной оболочки, реакция на свет резко ослаблена, появляется сухость роговицы. Кожные покровы бледные, резко снижается тонус мышц (сохранен только тонус сфинктеров). Реберное дыхание постепенно ослабевает, преобладает диафрагмальное, вдох несколько короче выдоха, пульс учащается, артериальное давление снижается.
4 уровень — уровень диафрагмального дыхания — признак передозировки и предвестник летального исхода. Для него характерно резкое расширение зрачков, отсутствие их реакции на свет, тусклая, сухая роговица, полный паралич дыхательных межреберных мышц; сохранено только диафрагмальное дыхание — поверхностное, аритмичное. Кожные покровы бледные с цианотич-ным оттенком, пульс нитевидный, учащенный, артериальное давление не определяется, возникает паралич сфинктеров.
Четвертая стадия— АГОНАЛЬНАЯ — паралич дыхательного и сосу-додвигательного центров, проявляется остановкой дыхания и сердечной деятельности.
В течение операции глубина общей анестезии не должна превышать 2 уровень хирургической стадии. ПРОБУЖДЕНИЕ больного наступает после прекращения введения общего анестетика и характеризуется постепенным восстановлением рефлексов, тонуса мышц, чувствительности, сознания в обратном порядке, отображая стадии общей анестезии.
Пробуждение происходит медленно и зависит от индивидуальных особенностей больного, длительности и глубины общей анестезии, общего анестетика и продолжается от нескольких минут до нескольких часов.
Все общие анестетики может использовать только медицинский персонал, прошедший подготовку по анестезиологии и интенсивной терапии, и при наличии элементарной дыхательной аппаратуры.
К основным осложнениям общей анестезии относятся: гиповентиляция с развитием гипоксемии и гипоксией, рвота и регургитация желудочного содержимого с последующей аспирацией в дыхательные пути, синдром Мендельсона (токсико-инфекционный пульмонит), ларинго- и бронхиолоспазм, гипотензия, остановка кровообращения, аллергические реакции немедленного типа.
Стадия пробуждения
Как только прекращается введение наркотических медикаментов, их концентрация в крови уменьшается, и пациент в обратном порядке проходит все стадии наркоза, наступает пробуждение.
Теории наркоза
1). Коагуляционная теория (Кюн, 1864 г.): наркотические вещества вызывают свертывание внутриклеточного белка в нейронах, что ведет к нарушению их функции.
2). Липидная теория (Германн, 1866 г., Мейер, 1899 г.): большинство наркотических веществ липотропны, вследствие чего блокируют мембраны нейронов, нарушая в них обмен веществ.
3). Теория поверхностного натяжения (адсорбционная теория, Траубе, 1904 г.): анестетик снижает силу поверхностного натяжения на уровне мембран нейронов.
4). Окислительно-восстановительная теория (Ферворн, 1912 г.): наркотические вещества тормозят окислительно-восстановительные процессы в нейронах.
5). Гипоксическая теория (1920 г.): анестетики вызывают гипоксию ЦНС.
6). Теория водных микрокристаллов (Полинг, 1961 г.): наркотические вещества в водном растворе образуют микрокристаллы, которые препятствуют образованию и распространению потенциала действия по нервным волокнам.
7). Мембранная теория (Хобер, 1907 г., Винтерштейн, 1916 г.): наркотические вещества вызывают нарушение транспорта ионов через мембрану нейронов, тем самым блокируя возникновение потенциала действия.
Ни одна из предложеных теорий полностью не объясняет механизм наркоза.
Современные представления: в настоящее время большинство ученых, основываясь на учениях Н.Е. Введенского, А.А. Ухтомского и И.П. Павлова, считают, что наркоз является своеобразным функциональным торможением ЦНС (физиологическая теория торможения ЦНС - В.С.Галкин). По мнению П.А. Анохина к воздействию наркотических веществ наиболее чувствительна ретикулярная формация головного мозга, что приводит к снижению ее восходящего влияния на кору больших полушарий.
Классификация наркозных средств
Классификация.
1. Ингаляционные анестетики (вводятся через дыхательные пути).
a. летучие жидкости
· диэтиловый эфир
· фторотан
· метоксифлуран
· изофлуран
· энфлуран
b. газообразные вещества
· закись азота
· циклопропан
2. Неингаляционные анестетики (как правило вводятся внутривенно)
a. производные барбитуровой кислоты – тиопентал натрия, гексенал
b. производные прегненалона – предион
· альтезин
c. производные эугенола – пропанидид (сомбревин)
d. производные циклогексанона – кетамин
e. производные ГАМК – оксибутират натрия
К средствам для наркоза предъявляют определенные требования. Так, наркоз при их использовании должен наступать быстро и по возможности без стадии возбуждения. Необходима достаточная глубина наркоза, обеспечивающая оптимальные условия операции. Важным моментом является хорошая управляемость глубиной наркоза в процессе использования средств для наркоза. Желательно, чтобы выход из наркоза был быстрым, без последействия. Это облегчает проведение посленаркозного периода.
Ингаляционные наркозные средства. Сравнительная характеристика фторотана и закиси азота с эфиром. Показания к применению и побочные эффекты. Использование в стоматологии эфира, хлороформа и хлорэтила.
Для ингаляционного наркоза применяют летучие жидкости (фторотан, эфир для наркоза и др.), легко переходящие в парообразное состояние, а также газообразные вещества (азота закись, циклопропан). Обычно используют специальные наркозные аппараты, позволяющие создавать во вдыхаемом воздухе необходимую концентрацию веществ.
При вдыхании средств для ингаляционного наркоза они путем диффузии поступают из легких в кровь. Абсорбция препарата зависит от его концентрации во вдыхаемом воздухе, объема и частоты дыхания, поверхности и проницаемости альвеол, растворимости средств для наркоза в крови и скорости кровотока в малом круге кровообращения. Все это определяет скорость нарастания концентрации препарата в крови и тканях, от которой зависит быстрота развития наркоза.
Большинство средств для ингаляционного наркоза распределяются в организме более или менее равномерно. Некоторые различия связаны с неодинаковым кровоснабжением органов и тканей. Выделяются эти вещества легкими, в основном в неизмененном виде. Скорость элиминации зависит от тех же факторов, что и абсорбция. Особенно быстро выделяются газообразные средства для наркоза.
Относительно широкое распространение в анестезиологии получил фторотан (галотан, флуотан). Фторотан относится к фторсодержащим алифатическим соединениям (см. структуру). Характеризуется высокой наркотической активностью (в 3-4 раза превосходит эфир). Наркоз наступает быстро (через 3-5 мин) с очень короткой стадией возбуждения. Введение в наркоз осуществляется фторотаном в концентрации 4 об.% (во вдыхаемом воздухе). Для поддержания наркоза достаточно ингаляции 0,5-2,5 об.% фторотана. Наркоз фторотаном легкоуправляем. При прекращении вдыхания препарата больной просыпается через 5-10 мин. Наркотическая широта фторотана значительная (аналогична таковой эфира).
Наркоз протекает с вполне удовлетворительным мышечным расслаблением. Фторотан усиливает миопаралитический эффект антидеполяризующих курареподобных средств, но в меньшей степени, чем эфир.
Для действия фторотана характерна брадикардия, связанная с повышением тонуса блуждающих нервов (предупреждается введением атропина). Артериальное давление фторотан снижает (табл. 5.1). Происходит это в результате угнетения сосудодвигательного центра и симпатических ганглиев (фторотан заметно усиливает действие ганглиоблокирующих веществ), а также прямого миотропного влияния на сосуды. При применении фторотана возможны сердечные аритмии. Они обусловлены прямым влиянием фторотана на миокард, в том числе сенсибилизацией адренорецепторов к адреналину. В связи с этим на фоне фторотанового наркоза введение адреналина, норадреналина и эфедрина противопоказано. Если возникает необходимость в прессорных веществах, то следует применять α-адреномиметики (мезатон). Фторотан угнетает секреторную активность слюнных, бронхиальных, желудочных желез. Функцию печени фторотан, по имеющимся данным, нарушает не чаще, чем другие средства для наркоза. Раздражающих свойств не имеет. Ацидоза не вызывает. Тошнота и рвота в посленаркозном периоде отмечаются редко.
В организме значительная часть фторотана (примерно 20%) подвергается биотрансформации.
Фторотан в отличие от эфира в пожарном отношении безопасен.
Эфир для наркоза по химическому строению представляет собой диэтиловый эфир (см. структуру). Он обладает выраженной наркотической активностью, достаточной наркотической широтой, относительно низкой токсичностью.
Таблица 5.1. Сравнительная характеристика средств для ингаляционного наркоза
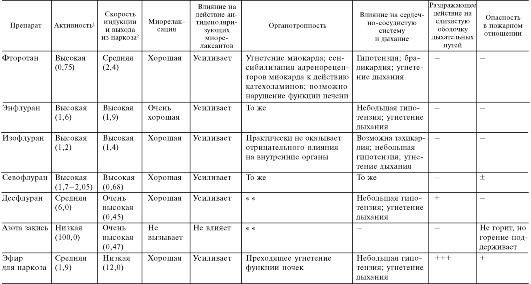
Эфирный наркоз довольно легкоуправляем, но не настолько хорошо, как наркоз, вызываемый газообразными средствами для наркоза или фторотаном и аналогами.
Концентрация эфира во вдыхаемом воздухе в зависимости от способа наркотизирования и чувствительности больного обычно варьирует от 2-4 до 10-12 об.%.
При использовании эфира отчетливо выражены стадии наркоза. Стадия анальгезии характеризуется подавлением болевой чувствительности. Связано это,
повидимому, с угнетением межнейронной передачи возбуждения в афферентных путях и понижением функциональной активности нейронов коры головного мозга. Сознание при этом сохранено, но ориентация нарушена. Типична амнезия1.
Для эфирного наркоза характерна длительная стадия возбуждения (до 10-20 мин). Это существенно затрудняет введение в наркоз. Стадия возбуждения объясняется повышением активности подкорковых структур (в основном среднего мозга). Это связано с угнетением коры головного мозга и выключением субординационных механизмов, контролирующих состояние нижележащих центров. Сознание утрачено. Наблюдается двигательное и речевое возбуждение. Зрачки расширены. Дыхание, как правило, учащается. Отмечается тахикардия. Артериальное давление колеблется. Спинномозговые рефлексы повышаются. В связи с раздражающим действием эфира могут возникать кашель, гиперсекреция брон- хиальных и слюнных желез, а при попадании эфира со слюной в желудок - рвота. Возможно также рефлекторное (с верхних дыхательных путей) урежение дыхания и ритма сердечных сокращений вплоть до апноэ и остановки сердца. Эти эффекты предупреждаются введением атропина.
В стадии хирургического наркоза происходит дальнейшее угнетение межнейронной передачи как в головном мозге, так и на уровне спинного мозга. Сознание выключено. Болевая чувствительность отсутствует. Рефлекторная активность подавлена. Вегетативные рефлексы при этом угнетены не полностью. Зрачки сужены. В стадии пульс урежается (по сравнению со II стадией), артериальное давление стабилизируется, дыхание становится регулярным. При углублении наркоза частота пульса меняется, возможны сердечные аритмии, артериальное давление может снижаться. Дыхание постепенно угнетается.
Отмечается хорошая релаксация скелетных мышц, облегчающая проведение операции. Миорелаксация связана не только с влиянием эфира на центральные механизмы регуляции мышечного тонуса, но и с некоторым его угнетающим действием на нервно-мышечные синапсы. Следует также учитывать, что эфир усиливает и пролонгирует блокирующий эффект на нервно-мышечную передачу антидеполяризующих курареподобных средств.
При применении эфира активируются центральные звенья симпатико-адреналовой системы, что приводит к выделению из надпочечников адреналина. Функции миокарда и печени, как правило, не страдают. Редко возникает быстро проходящая желтуха. Функция почек угнетается. Возможна альбуминурия. В случае глубокого наркоза развивается ацидоз (в крови накапливаются кетоновые тела).
Пробуждение после наркоза эфиром, который выделяется легкими в неизмененном виде, происходит постепенно (примерно в течение 30 мин). Однако для полного восстановления функций головного мозга требуется несколько часов. Длительно сохраняется анальгезия. В посленаркозном периоде нередко возникает рвота. Раздражающее действие эфира на слизистые оболочки дыхательных путей может быть причиной развития в послеоперационном периоде бронхопневмонии.
При передозировке препарата наступает агональная стадия, связанная с резким угнетением дыхательного и сосудодвигательного центров продолговатого мозга. Объем и частота дыхания прогрессирующе снижаются, и развивается асфиксия. Возникает сердечная недостаточность, артериальное давление падает. Зрачки в агональной стадии резко расширены. Если не предпринять соответствующие меры, больной погибает от паралича дыхательного центра и последующей остановки сердца.
Азота закись (N2O) побочных эффектов в течение операции в используемых концентрациях не вызывает. Не обладает раздражающими свойствами. Отрицательного влияния на паренхиматозные органы не оказывает. Основной недостаток азота закиси - низкая наркотическая активность. N2O вызывает наркоз лишь в концентрации 94-95% во вдыхаемом воздухе. Использовать такие концентрации невозможно, так как при этом наступает резкая гипоксия. В связи с этим в анестезиологии обычно применяют смесь 80% азота закиси и 20% кислорода. При этом выражена анальгезия, но не развивается необходимая глубина наркоза и отсутствует достаточная релаксация скелетной мускулатуры. В лучшем случае эффект достигает начального уровня стадии хирургического наркоза. Исходя из этого, N2O обычно сочетают с другими, более активными препаратами (например, с фторотаном). Для получения необходимой релаксации скелетных мышц азота закись нередко комбинируют с курареподобными веществами. Прекращение ингаляции N2O приводит к быстрому пробуждению без явлений последействия. Выделяется препарат легкими в неизмененном виде. В послеоперационном периоде нередко возникают тошнота и рвота.
Применяют азота закись не только для ингаляционного наркоза при хирургических вмешательствах, но и при инфаркте миокарда и других состояниях, сопровождающихся сильными болями. В этом случае препарат используют в течение многих часов. Однако при этом необходимо учитывать, что длительная ингаляция азота закиси может вызывать лейкопению, мегалобластическую анемию, нейропатию. Связано это с окислением кобальта в молекуле витамина В12, что приводит к нарушению активности метионинсинтетазы, участвующей в синтезе ДНК. Поэтому не следует использовать азота закись для анальгезии
слишком длительное время1. Кроме того, возможность таких побочных эффектов
1 По одним источникам, максимальное время безопасного применения N2O ограничивается 6 ч (Международное общество по изучению боли), а по другим - 48 ч (Американская медицинская ассоциация).
следует учитывать и применительно к медицинскому персоналу, работающему в операционных, где часто применяют N2O.
Азота закись сама не воспламеняется, но горение поддерживает.
В определении стадий наркоза существенную роль играет ЭЭГ. При использовании эфира в I и II стадиях наркоза наблюдается десинхронизация биопотенциалов. Регистрируются частые низкоамплитудные колебания. В стадии хирургического наркоза наступает синхронизация ЭЭГ: появляются высокоамплитудные колебания, частота которых снижается по мере углубления наркоза. В агональной стадии амплитуда волн резко падает вплоть до полного исчезновения биоэлектрической активности.
Аналогичные изменения ЭЭГ характерны для большинства средств для наркоза. Однако следует учитывать, что каждому препарату присущи свои особенности в динамике ЭЭГ на разных стадиях наркоза.
В стоматологии применяют электро- и рентгенаппаратуру, поэтому предпочитают невзрывоопасные препараты (фторотан, трихлорэтилен, N2O). В амбулат условиях применяют для анальгезии. Местно эфиром обрабат-ют кариозные полости, корневые каналы перед пломбир-ем (подсушивает, антимикробн, анальгетич д-е). Эфир входит в состав жидкости Гартмана. Хлороформ входит в состав жидкости Платонова. Хлорэтил – для местного обезбол-я при кратких операциях
Неингаляционные наркозные средства. Классификация по продолжительности действия. Сравнительная характеристика. Показания к применению и побочные эффекты. Меры помощи при передозировке наркозных средств.
Средства для неингаляционного наркоза обычно применяют парентерально, реже - энтерально. Из парентеральных путей их введения наибольшее распространение получил внутривенный. Существующие препараты для внутривенного наркоза по продолжительности действия могут быть представлены следующими группами:
1) кратковременного действия (продолжительность наркоза при внутривенном введении до 15 мин) - пропанидид, пропофол, кетамин;
2) средней продолжительности действия (продолжительность наркоза 20- 30 мин) - тиопентал-натрий, гексенал;
3) длительного действия (продолжительность наркоза 60 мин и более) - натрия оксибутират.
Пропанидид представляет собой маслянистую жидкость, все остальные препараты являются порошкообразными веществами. Применяют средства для неингаляционного наркоза в растворах. Пропанидид (эпонтол, сомбревин) отличается очень быстрым наступлением наркоза (через 30-40 с) без стадии возбуждения. Стадия хирургического наркоза продолжается примерно 3 мин, еще через 2-3 мин восстанавливается сознание. Нередко пропанидид обозначают как средство для неингаляционного наркоза «ультракороткого» действия. Кратковременность действия пропанидида объясняется его быстрым гидролизом холинэстеразой плазмы крови. Посленаркозного угнетения ЦНС не отмечается. Перед наступлением наркоза может быть гипервентиляция с коротким апноэ, однако в стадии хирургического наркоза дыхание нормализуется. Возможны небольшая тахикардия, некоторая гипотензия. В начале действия препарата у ряда больных отмечаются мышечные подергивания. Пропанидид оказывает умеренное раздражающее действие, что обычно проявляется гиперемией и болевыми ощущениями по ходу вены. Возможно образование тромбов. Не исключены аллергические реакции. Используют пропанидид для вводного наркоза и проведения кратковременных операций. Особенно удобен он для амбулаторной практики, так как через 20-30 мин полностью восстанавливаются психомоторные функции.
Для внутривенного наркоза нередко используется пропофол (рекофол). По химическому строению это 2,6-диизопропилфенол. В воде нерастворим, поэтому вводят его в виде эмульсии. Препарат обеспечивает быструю индукцию в наркоз (30-40 с) с минимальной стадией возбуждения; возможно кратковременное апноэ. Выход из наркоза очень быстрый. Даже при длительной инфузии пропофола эта стадия не превышает 10-15 мин.
Продолжительность эффекта при однократной инъекции в зависимости от дозы составляет от 3 до 10 мин («ультракороткое» действие). В дозе в 2-5 раз меньше наркотической иногда используется в качестве седативного средства при искусственной вентиляции легких, интенсивной терапии и тому подобных состояниях. Вводится препарат внутривенно путем инъекций или инфузии. Не кумулирует. Обладает противорвотной активностью.
В плазме крови пропофол в значительной степени связывается с белками (до 98%). Метаболизируется в печени и вне ее. Метаболиты выделяются почками.
Из побочных эффектов отмечаются брадикардия, умеренная гипотензия, угнетение дыхания, снижение мозгового кровообращения, иногда возникают судороги, возможны также аллергические реакции и раздражающее действие в месте введения.
Более продолжительный наркоз обеспечивают производные барбитуровой кислоты тиопентал-натрий, гексенал.
Тиопентал-натрий (пентотал-натрий) при внутривенном введении вызывает наркоз примерно через 1 мин без стадии возбуждения. Продолжительность наркоза 20-30 мин.
Кратковременность эффекта связана с перераспределением препарата в организме, в частности с накоплением его в больших количествах в жировой ткани. Инактивация тиопентал-натрия происходит постепенно в печени.
При введении препарата могут наблюдаться судорожные подергивания мышц. У некоторых больных возникает ларингоспазм. Тиопентал-натрий следует вводить очень медленно, так как при быстром нарастании концентрации проявляется его угнетающее действие на дыхательный и сосудодвигательный центры, а также на сердце. Быстрое введение препарата может привести к апноэ и коллапсу. Тиопентал-натрию свойственно и некоторое местное раздражающее действие. Применяют его для вводного наркоза или при кратковременных оперативных вмешательствах.
Фармакодинамика и фармакокинетика производного барбитуровой кислоты гексенала (гексобарбитал-натрий, эвипан-натрий) аналогичны таковым тиопентал-натрия. Однако следует учитывать, что гексенал обладает более выраженным угнетающим влиянием на сердце. Кроме того, он чаще, чем тиопентал-натрий, провоцирует судороги. Показания к применению такие же, как для тиопентал-натрия.
Длительное действие оказывает натрия оксибутират. Является синтетическим аналогом естественного метаболита, обнаруженного в ЦНС. Хорошо проникает через гематоэнцефалический барьер. Оказывает седативное, снотворное, наркотическое и антигипоксическое действие. Анальгетический эффект выражен в небольшой степени. При сочетании с другими средствами для наркоза и анальгетиками натрия оксибутират повышает их активность, не влияя на токсичность. Вызывает выраженную релаксацию скелетных мышц. Повышает устойчивость тканей мозга и сердца к гипоксии. Наркотическая активность натрия оксибутирата невелика, поэтому его вводят в больших дозах. Стадия возбуждения обычно не возникает. При быстрой инфузии, однако, возможны возбуждение и судорожные сокращения мышц. Стадия хирургического наркоза наступает через 30-40 мин после внутривенной инъекции (вводят препарат медленно). Длительность наркоза 1,5-3 ч.
Натрия оксибутират вводят также внутрь. Он хорошо всасывается из тонкой кишки и через 40- 60 мин вызывает наркоз, который продолжается 1,5-2,5 ч.
Токсичность натрия оксибутирата низкая. Отрицательного влияния на кровообращение и дыхание в наркотических дозах не оказывает. Возможна рвота. Иногда развивается гипокалиемия. При передозировке наблюдается угнетение центра дыхания.
Применяют препарат главным образом для вводного и базисного наркоза, для обезболивания родов, при гипоксическом отеке мозга, в качестве противошокового средства, с целью получения успокаивающего и снотворного эффектов.
Особое место занимает кетамин (кеталар, калипсол) - порошкообразное вещество, применяемое в виде растворов для внутривенного и внутримышечного введения. Кетамин вызывает лишь общее обезболивание и легкий снотворный эффект с частичной утратой сознания (состояние типа нейролептанальгезии). Хирургический наркоз под влиянием кетамина не развивается. Подобное действие кетамина иногда обозначают термином «диссоциативная анестезия». Имеется в виду, что такие вещества, как кетамин, угнетают одни образования ЦНС и не влияют на другие, т.е. имеется определенная диссоциация в их действии. При внутривенном введении эффект наступает
через 30-60 с и продолжается 5-10 мин, а при внутримышечном - через 2-6 мин и продолжается 15-30 мин. Инактивируется кетамин в печени.
Скелетные мышцы на фоне действия кетамина не расслабляются; могут наблюдаться непроизвольные движения конечностей. Глоточный, гортанный, кашлевой рефлексы сохранены. Артериальное давление повышается, частота пульса увеличивается. Может наблюдаться гиперсаливация. Незначительно повышается внутриглазное давление.
В послеоперационном периоде нередки (особенно у взрослых) яркие, но часто неприятные сновидения, психомоторные реакции, галлюцинации.
Применяют кетамин для введения в наркоз, а также при проведении кратковременных болезненных манипуляций (например, при обработке ожоговой поверхности и т.п.).
Помощь при передозировке: бемегрид – антидот производных барбитуровой кислоты. После введения этого препарата сознание восстанавливается, и уменьшаются явления интоксикации подача кислорода, ИВЛ, кордиамин (внутривенно, внутримышечно 3-5 мл с интервалом 5-10 минут медленно 2-3 раза), норадреналин, кофеин (внутривенно из расчета 2-50 мг/кг), при этом повышается активность дыхательного центра.
Оксибутират натрия – нормальный метаболит мозга, который образуется в ходе деградации ГАМК. Хорошо проникает через гемато-энцефалический барьер. Повышает проницаемость для ионов хлора, выход ионов калия, наблюдается гиперполяризация мембран, задержка выхода медиатора, блокируется межнейронная передача импульсов. Его принципиальное отличие заключается в медиаторном типе действия. Препарат оказывает антигипоксическое действие, повышает резистентность организма к кислороду, улучшает показатели кислотно-основного состояния. Наркоз наступает при внутривенном введении 100-120 мг/кг через 7-10 минут. Длительность наркоза составляет от 40 минут до 2 часов и более.
Согласно современной классификации лекарственные средства для неингаляционного наркоза делятся на барбитураты (гексенал и тиопенталнатрия) и небарбитуровые препараты (дроперидол, кетамин, натрия оксибутират, предион, сомбревин).
ГЕКСЕНАЛ (Hexenalum)
Фармакологическое действие. Оказывает снотворное, а в больших дозах наркотическое действие.
Побочное действие. Иногда угнетение дыхания и нарушение сердечной деятельности.
ДРОПЕРИДОЛ (Droperidolum)
Показания к применению. В основном применяется в анестезиологической практике для нейролептанальгезии (метод обезболивания, основанный на сочетанном применении нейролептических средств и наркотических анальгетиков) обычно в сочетании с фентанилом или другими анальгетиками.
Применяют дроперидол для премедикации (применение лекарственных средств для подготовки к наркозу или местной анестезии), в процессе операции и в послеоперационном периоде. Используют при эндотрахеальном наркозе (введении средств для наркоза через интубационную трубку в трахее), а также при операциях с применением местного обезболивания.
Побочное действие. Экстрапирамидные расстройства (нарушения координации движений с уменьшением их объема и дрожанием), депрессия (подавленное состояние) с преобладанием чувства страха; при применении в больших дозах гипотония (снижение артериального давления).
ТАЛАМОНАЛ (Thalamonal)
Показания к применению. Для премедикации (подготовки к наркозу или местной анестезии) и проведения нейролептанальгезии (метод обезболивания, основанный на сочетанном применении нейролептических средств и наркотических анальгетиков) при хирургических вмешательствах, послеоперационного обезболивания; при диагностических исследованиях, купировании (снятии) отека легких, болевого синдрома при стенокардии и инфаркте миокарда, лечении шока.
Побочное действие. Угнетение дыхания, брадикардия (редкий пульс), депрессия (подавленное состояние), экстрапирамидные расстройства (нарушения координации движени









