

Индивидуальные и групповые автопоилки: для животных. Схемы и конструкции...

Эмиссия газов от очистных сооружений канализации: В последние годы внимание мирового сообщества сосредоточено на экологических проблемах...

Индивидуальные и групповые автопоилки: для животных. Схемы и конструкции...

Эмиссия газов от очистных сооружений канализации: В последние годы внимание мирового сообщества сосредоточено на экологических проблемах...
Топ:
Теоретическая значимость работы: Описание теоретической значимости (ценности) результатов исследования должно присутствовать во введении...
Характеристика АТП и сварочно-жестяницкого участка: Транспорт в настоящее время является одной из важнейших отраслей народного хозяйства...
Эволюция кровеносной системы позвоночных животных: Биологическая эволюция – необратимый процесс исторического развития живой природы...
Интересное:
Наиболее распространенные виды рака: Раковая опухоль — это самостоятельное новообразование, которое может возникнуть и от повышенного давления...
Подходы к решению темы фильма: Существует три основных типа исторического фильма, имеющих между собой много общего...
Распространение рака на другие отдаленные от желудка органы: Характерных симптомов рака желудка не существует. Выраженные симптомы появляются, когда опухоль...
Дисциплины:
|
из
5.00
|
Заказать работу |
|
|
|
|
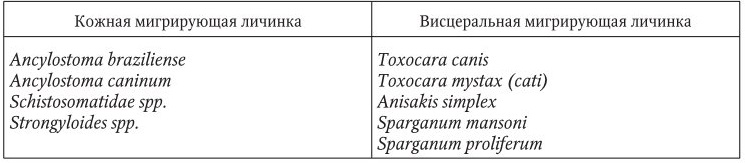
Клинические проявления развиваются через 2 – 3 дня, а иногда спустя месяцы после инвазии и характеризуются возникновением чувства жжения, покалывания или зуда в месте внедрения гельминта, чаще в области нижних конечностей, ягодиц или паховой области. На коже появляется аллергический линейный дерматит часто с извитыми ходами шириной до 3 мм, распространяющийся со скоростью продвижения личинки (1 – 5 см в сутки). Кожный зуд бывает интенсивным и может приводить к бессоннице.
Кожные проявления при стронгилоидозе отличаются развитием прямолинейного аллергического дерматита (larva currens – «бегущая личинка») со скоростью до 5 – 15 см/ч. Дифференциальный диагноз при кожной мигрирующей личинке следует проводить с линейным мигрирующим миазом, вызываемым личинками двукрылых Gastrophilus и Hypoderma.
В случае заражения шистосоматидами на коже соответственно внедрению церкариев через 20 – 30 мин появляются эритематозно‑папулезные элементы, превращающиеся спустя 1 – 3 дня в корочки, часто наблюдается местная или распространенная крапивница (церкариоз, зуд купальщиков, шистосоматидный дерматит). При более интенсивной инвазии отмечаются кратковременная лихорадка, признаки общего недомогания, более выраженные при повторном заражении. Спустя 12 нед. (реже 5 – 6 нед.) наступает выздоровление. Аналогичная картина может наблюдаться в ранней стадии шистосомозов у человека.
Продолжительность патологических явлений при кожной мигрирующей личинке может достигать 4 – 6 мес. При расчесывании кожи и присоединении вторичной бактериальной флоры наблюдается затяжное течение.
В гемограмме больных кожной формой larva migrans, несмотря на тканевую локализацию личинок, эозинофилия встречается относительно редко. В соскобах кожи можно найти остатки личинок.
|
|
Лечение. Препаратом выбора при кожной мигрирующей личинке является ивермектин (Mectizan) в дозе 200 мкг/кг перорально один раз в сутки в течение 1 – 2 дней или албендазол (Zentel) по 400 мг/сут в течение 3 дней, а при обширном поражении кожи курс албендазола продлевают до 7 дней. Альтернативно используют мебендазол (Vermox) по 200 мг/сут в течение 7 – 10 дней с повторным курсом через 1 – 2 мес. Наружное применение крема тиабендазола 15 % в течение 5 дней вместе с антигистаминными препаратами помогает быстро купировать кожный зуд. Также известно, что личинки погибают при орошении пораженной области хлорэтилом. При присоединении вторичной бактериальной инфекции применяют антибиотикотерапию.
Висцеральная форма (Visceral larva migrans – VLM). Возбудителями являются личинки цестод (Sparganum mansoni, Sparganum proliferum, Multiceps spp.) и нематод (Тохосаra canis, Тохосаrа mystах, Тохаscaris leonina и др.) в имагинальной стадии паразитирующих у плотоядных животных. Человек заражается висцеральной мигрирующей личинкой в результате заглатывания яиц гельминтов с водой и пищевыми продуктами и становится промежуточным хозяином. Заболевание регистрируется преимущественно у детей 1 – 4 лет.
Спарганоз у человека вызывается личинками плероцеркоидами цестод Sparganum mansoni и Sparganum proliferum, которые в половозрелой стадии обитают в тонкой кишке кошек и собак – окончательных хозяев гельминта. Первым промежуточным хозяином паразита является пресноводный рачок циклоп, в котором гельминт развивается до стадии процеркоида. Человек заболевает спарганозом при употреблении в пищу вторых промежуточных хозяев этого паразита (лягушек, змей, птиц и т. д.), а также при случайном употреблении воды, содержащей циклопов. Известны случаи заражения спарганозом при использовании лягушек и змей в народной медицине при непосредственном прикладывании их к воспаленной коже и ранам. Для данного паразита человек является биологическим тупиком. Для личинок Sparganum proliferum характерна диссеминация в различные органы и ткани. Личинки Sparganum mansoni вызывают образование подкожных фиброзных узлов диаметром до 2 см.
|
|
Клиническая картина при спарганозе зависит от локализации личинок, которые могут располагаться в подкожной клетчатке, мышцах, глазах, лимфатических узлах, брюшной полости. Поражение кожи характеризуется болезненным отечным дерматитом, глаз – конъюнктивитом. Нередко у больных возникает лихорадка, крапивница, отеки. Гибель личинок обусловливает формирование очагов воспаления и некроза в тканях. В гемограмме определяется эозинофилия. Окончательный диагноз ставится морфологически после хирургического удаления личинок плероцеркоидов.
Ценуроз. В случае заражения цестодами в кишечнике человека из яиц гельминтов выходят личинки, проникающие через кишечную стенку в кровь и достигающие различных внутренних органов, где они трансформируются в пузыревидные личинки, достигающие 5 – 10 см в диаметре, которые сдавливают ткани и нарушают функцию соответствующих органов.
Клинические проявления болезни развиваются спустя 4 – 5 мес. после заражения и в начальной стадии характеризуются нерезко выраженными признаками интоксикации: наблюдается плохое самочувствие, возможна аллергическая экзантема. В дальнейшем присоединяются и нарастают симптомы, обусловленные локализацией паразита в органах.
Наиболее тяжелая клиническая картина наблюдается при поражении центральной нервной системы. Личиночные стадии цепней (ценуры, цистицерки) располагаются преимущественно в оболочках и веществе головного мозга, вызывая клиническую картину объемного процесса (цистицеркоз, ценуроз головного мозга). У больных наблюдаются головная боль, признаки церебральной гипертензии, очаговые симптомы, эпилептиформные судороги. Кроме головного мозга, личинки могут располагаться в спинном мозге, глазу, серозных оболочках, межмышечной соединительной ткани и т. д.
Токсокароз. Возбудителями токсокароза являются личинки нематод животных: Toxocara canis (в половозрелой стадии паразитирует у семейства псовых), Toxocara cati (гельминт семейства кошачьих). Токсокары являются геогельминтами. Созревание выделенных животными яиц происходит в окружающей среде в течение 3 нед. В организме собак и кошек токсокара проходит полный цикл развития до формирования половозрелых форм в тонкой кишке, у человека – только до стадии личинки, которая совершает миграцию из кишечника с кровотоком в различные органы и ткани (висцеральная мигрирующая личинка). Отдельно рассматривают глазную форму мигрирующей личинки. Заболевание распространено повсеместно, но чаще встречается в регионах с тропическим климатом. Человек заражается при заглатывании зрелых яиц токсокар, попавших на кожу рук, пищевые продукты и в воду. Чаще заражаются дети 1 – 6 лет в связи с тесным контактом с животными, землей и песком в песочницах, контаминированных фекалиями собак и реже кошек.
|
|
В основе патогенеза токсокароза лежит непосредственное повреждение тканей мигрирующей личинкой и формирование эозинофильных гранулем.
Токсокароз у человека характеризуется полиморфной клинической картиной и сопровождается тяжелой общей аллергической реакцией с лихорадкой неправильного типа, сухим кашлем, приступами бронхиальной астмы, аллергической экзантемой. При рентгенографии в легких выявляются летучие эозинофильные инфильтраты. Нередко наблюдается гепатомегалия с развитием желтухи и изменением функциональных проб печени; в биоптатах печени обнаруживаются эозинофильные гранулемы. Аналогичные изменения могут быть найдены в почках, кишечной стенке, миокарде и других тканях. Гемограмма таких больных характеризуется значительной эозинофилией (50 – 90 %); возможна лейкемоидная реакция, СОЭ повышена. Часто обнаруживается гипергаммаглобулинемия.
Личинки токсокар также способны поражать центральную нервную систему с формированием эозинофильного менингоэнцефалита, объемных образований головного мозга, миелита и церебрального васкулита.
Заболевание склонно к рецидивирующему течению, продолжительность его достигает 5 – 8 мес. (иногда 2 лет). Прогноз серьезный, при отсутствии лечения при висцеральной форме возможны летальные исходы.
Глазная форма токсокароза чаще встречается изолированно от висцеральной и характеризуется односторонним поражением органа зрения. Возрастная группа при глазной форме старше и в среднем состоит из детей школьного возраста (старше 8 лет). Эозинофилия при этой форме не характерна. Клинически отмечается снижение остроты зрения, выпадение части поля зрения. При офтальмоскопии можно обнаружить личинки токсокар в стекловидном теле, а также на глазном дне. Поражение сетчатки личинкой может вызывать мигрирующую скотому, отслоение сетчатки и одностороннюю слепоту, особенно при формировании гранулем в области зрительного нерва. Заболевание необходимо дифференцировать от ретинобластомы. Описаны случаи комбинированного токсокароза, при котором сначала поражается глаз, а затем внутренние органы.
|
|
Диагностика токсокароза проводится с учетом клинико‑эпидемиологических данных. Диагноз подтверждается инструментальными (эндоскопия, рентгенография, КТ, МРТ) и сероиммунологическими (РСК, РПГА, ИФА, реакция микропреципитации и др.) методами, применяют морфологическое изучение биоптатов органов. При ИФА титр специфических антител 1: 800 и выше свидетельствует о заболевании. При глазной форме токсокароза титр антител редко превышает 1: 200. Исследование фекалий у человека при токсокарозе не имеет диагностического значения, что объясняется особенностями жизненного цикла данного паразита.
Лечение. При среднетяжелом и тяжелом течении висцерального токсокароза назначают албендазол по 10 мг/кг/сут в два приема в течение 10 – 20 дней. При тяжелом течении с вовлечением в патологический процесс органов дыхания, сердечно‑сосудистой или центральной нервной системы показано назначение глюкокортикостероидов (преднизолон по 0,5 – 1,0 мг/кг/сут). Альтернативными препаратами являются тиабендазол (минтезол) по 25 – 50 мг/кг/сут или мебендазол (вермокс) – взрослым по 200 мг/сут в течение 5 – 7 дней. Рекомендуется повторный курс спустя 1 – 2 мес. Контроль лечения проводится спустя 2 мес. Критериями эффективности терапии считается регресс клинических проявлений, снижение эозинофилии и титра специфических антител.
Эффективных схем лечения глазной формы токсокароза не разработано. Применяют албендазол по 800 мг два раза в сочетании с преднизолоном до 1,5 мг/кг/сут в течение 2 нед. Мебендазол при глазной форме, а также при поражении головного мозга неэффективен, так как не проникает через гематоэнцефалический барьер. Ивермектин при токсокарозе не используют.
Профилактика. Включает в себя комплекс санитарно‑гигиенических и ветеринарных мероприятий с предупреждением контакта между детьми и зараженными животными, регулярной дегельминтизацией домашних животных и защитой пищевых продуктов от возможной контаминации почвой и фекалиями кошек и собак. При работе в водоемах рекомендуется ношение защитной одежды.
|
|
Анизакиоз. Разновидностью синдрома VLM является инвазия личинками нематод Anisakis simplex, Anisakis schupakovi, Pseudoterranova decipiens, для которых окончательными хозяевами являются морские млекопитающие (китообразные и ластоногие), а также рыбоядные птицы и хищные рыбы. Промежуточными хозяевами анизакид чаще являются водные беспозвоночные (головоногие моллюски и ракообразные). Человек заражается анизакиозом, употребляя в пищу сырую или недостаточно термически обработанную морскую рыбу или ракообразных.
В месте внедрения личинок – слизистой оболочке желудка, кишечника, а в редких случаях миграции личинок – в брюшной полости, селезенке, лимфатических узлах, миокарде, легких – идет формирование гранулем с личинками внутри. Спустя 4 – 6 ч после употребления морепродуктов характерно появление болей в эпигастральной области, тошноты, рвоты. При массивной инвазии может возникнуть крапивница, лихорадка и диарейный синдром. Личинки можно иногда обнаружить в рвотных массах. В случае проникновения личинок в кишечник, развивается картина эозинофильного гранулематозного энтерита. В отдельных случаях гранулемы могут вызвать обтурацию просвета кишки.
Диагноз подтверждается эндоскопически при обнаружении в желудке или двенадцатиперстной кишке личинок анизакид длиной около 2 см. В гемограмме определяется эозинофилия.
Лечение заключается в хирургическом удалении личинок. Также используют албендазол по 400 мг два раза в сутки в течение 3 дней с повторным курсом через 3 нед.
ВОПРОСЫ К ГЛАВЕ
1. Какие симптомы не характерны для энтеробиоза: а) зуд и жжение в области ануса; б) раздражительность; в) плохой сон; г) гепатоспленомегалия?
2. Как симптомы не характерны для трихинеллеза: а) кашель; б) лихорадка; в) отек лица; г) миалгия?
3. Перечислите наиболее распространенные в РФ био– и геогельминтозы.
4. Назовите 2 инвазии, относящиеся к группе контагиозных гельминтозов, объясните причину выделения этой группы.
5. Приведите пример ларвальных зоонозных гельминтозов, выделив один из них, встречающийся преимущественно в мегаполисах.
6. Дайте клинико‑лабораторную характеристику острой (ранней) фазы инвазии большинства гельминтозов.
7. Перечислите факторы, обусловливающие клиническую картину хронической фазы гельминтозов, указав в частности locus minoris при инвазии разными классами червей.
8. Объясните причины вовлечения в патологический процесс легких и печени при острой фазе аскаридоза.
9. Охарактеризуйте эпидемиологические особенности анкилостомидоза: климатические особенности их распространения.
10. Перечислите наиболее частые источники трихинеллеза в природных и антропургических очагах и причины групповых и особенно семейных вспышек трихинеллеза.
11. Кто является единственным источником заражения наиболее распространенного энтеробиоза?
12. Назовите окончательного и промежуточного хозяев бычьего и свиного цепней. Есть ли различия в клинической картине и принципах диагностики?
13. Почему недопустима дегельминтизация при тениаринхозе и тениозе в амбулаторных и / или домашних условиях?
14. Назовите наиболее крупные очаги дифиллоботриоза в мире и в России.
Приложение
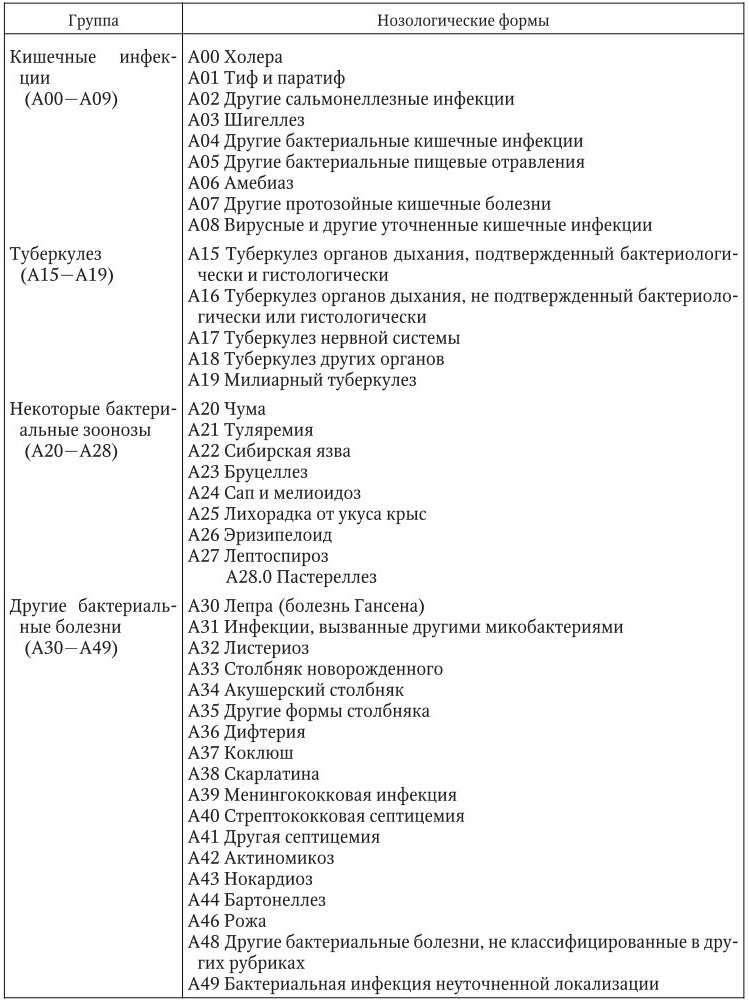
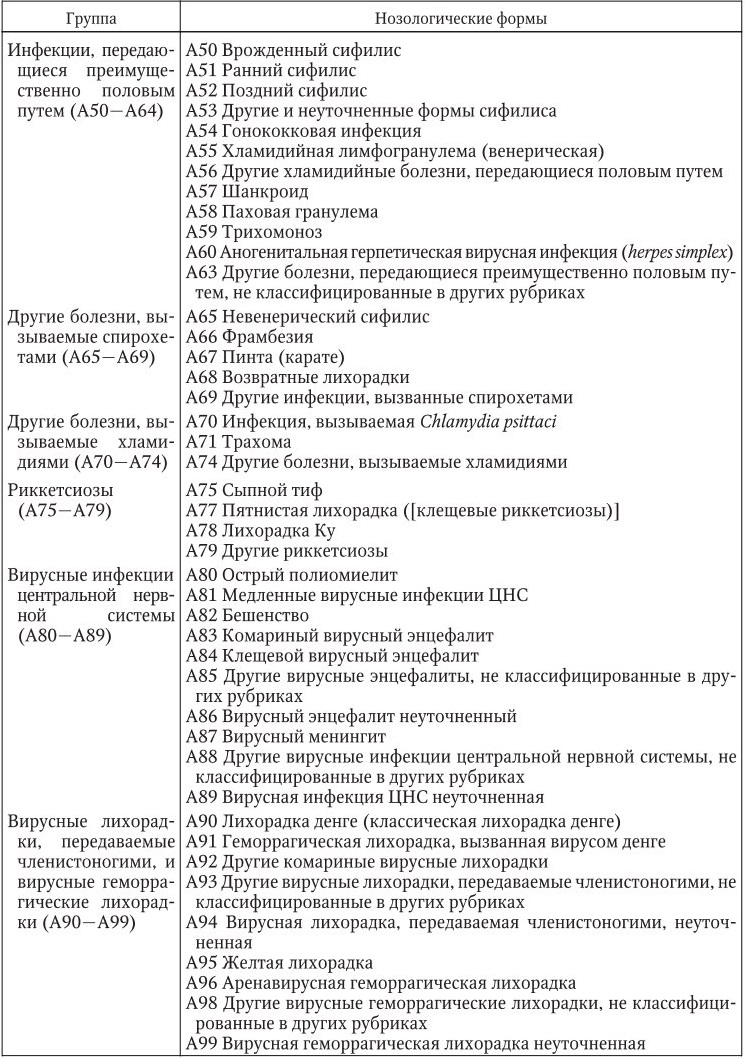
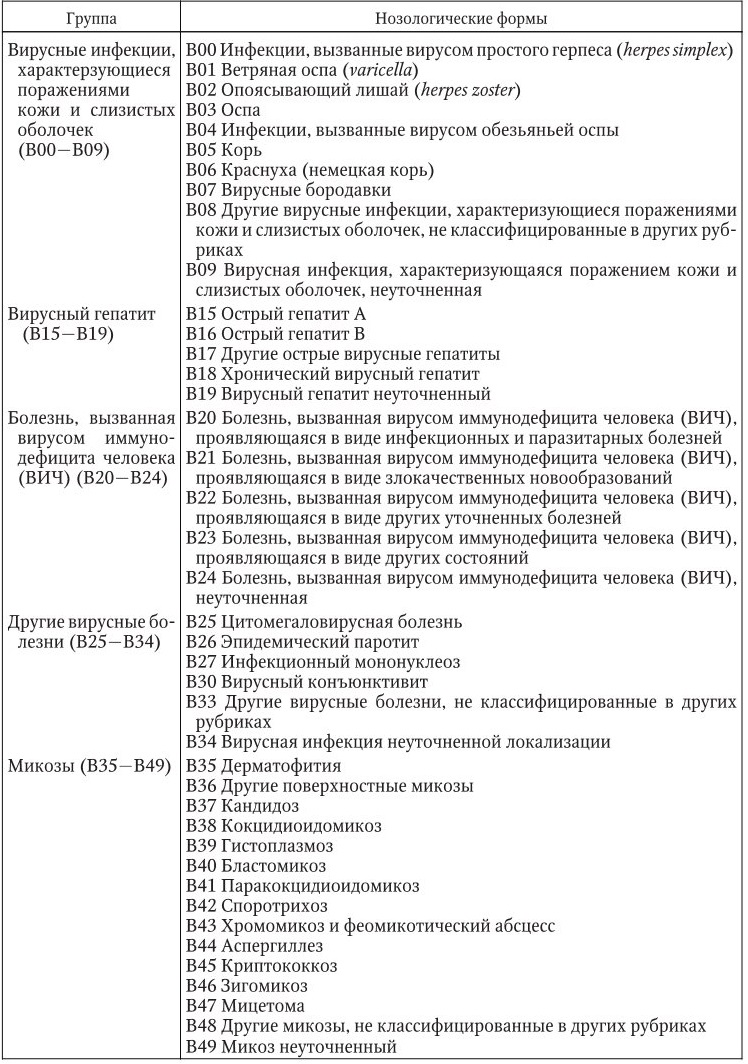
Международная классификация болезней

ЛИТЕРАТУРА
Белозеров Е. С. Вирусный гепатит / Е. С. Белозеров, Е. А. Иоанниди. – Элиста: АПП «Джангар», 2004. – 157 с.
Белозеров Е. С. Курс эпидемиологии. Учебное пособие для студентов. – Элиста: АПП «Джангар». – 2005. – 255 с.
Белозеров Е. С. ВИЧ‑инфекция / Е. С. Белозеров [и др.]. – СПб.: ИнформМежд, 2012. – 171 с.
Вебер В. Р. Клиническая фармакология / В. Р. Вебер. – СПб.: Человек, 2004. – 448 с.
Жданов К. В. Вирусные гепатиты / К. В. Жданов [и др.]. – СПб.: Фолиант, 2011. – 303 с. Змушко Е. И. Медикаментозные осложнения / Е. И. Змушко, Е. С. Белозеров. – СПб.: Питер, 2001. – 425 с.
Зубик Т. М. Интенсивная терапия инфекционных больных / Т. М. Зубик, К. В. Жданов, А. Ю. Ковеленов, А. И. Левшанова. – СПб.: ЭЛБИ‑СПб., 2010. – 301 с.
Зуева Л. П. Эпидемиология: учебник / Л. П. Зуева, Р. Х. Яфаев. – СПб.: Фолиант, 2005. – 746 с.
Избранные вопросы терапии инфекционных больных / под ред. член. – корр. РАМН, проф. Ю. В. Лобзина. – СПб.: Фолиант, 2005. – 910 с.
Исаков В. А. Герпесвирусные инфекции человека / В. И. Исаков, Е. И. Архипова, Д. В. Исаков. – СПб.: СпецЛит, 2013. – 667 с.
Покровский Е. С., Лобзин Ю. В., Волжангин В. М., Белозеров Е. С., Буланьков Ю. И. Инфекции нервной системы с прогредиентным течением. – СПб.: Фолиант, 2007. – 283 с.
Лобзин Ю. В. Очерки общей инфектологии / Е. С. Белозеров, Т. В. Беляева, Ю. И. Буланьков. – Элиста: АПП «Джангар», 2007. – 382 с.
Инфекционные болезни: руководство для врачей / под ред. акад. РАМН, проф. В. И. Покровского. – М.: Медицина, 1996. – 528 с.
Инфекционные болезни: учебник для медвузов / под ред. член. – корр. РАМН, проф. Ю. В. Лобзина. – СПб.: СпецЛит, 2001. – 543 с.
Исаков В. А. Герпес: патогенез и лабораторная диагностика: руководство для врачей / В. А. Исаков, В. В. Борисова, Д. В. Исаков. – СПб.: Лань, 1999. – 192 с.
Руководство по инфекционным болезням. В 2 т. / под ред. Ю. В. Лобзина, К. В. Жданова. – СПб.: Фолиант, 2011.
Сергиев В. П. Инфекционные болезни и цивилизация / В. П. Сергиев, Н. А. Малышев, И. Д. Дрынов. – М., 2000. – 207 с.
Тропические болезни: учебник для медвузов /под ред. акад. РАМН Е. И. Шуваловой. – СПб., 2004. – 693 с.
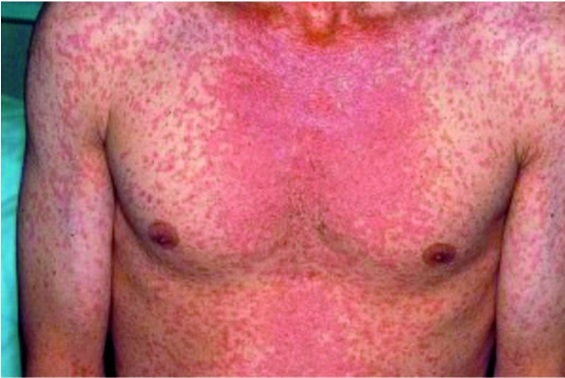
Рис. 8. Коревая сыпь у взрослого
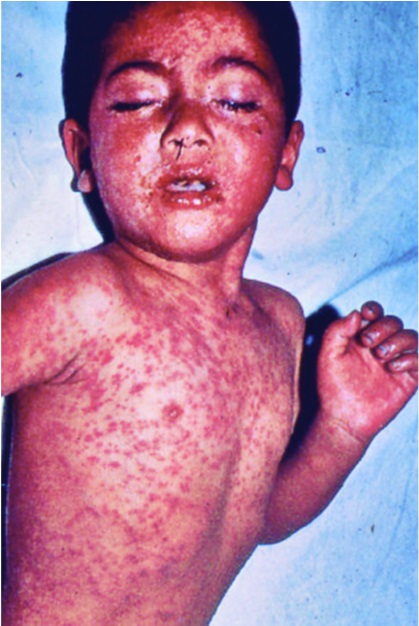
Рис. 9. Коревая сыпь у ребенка
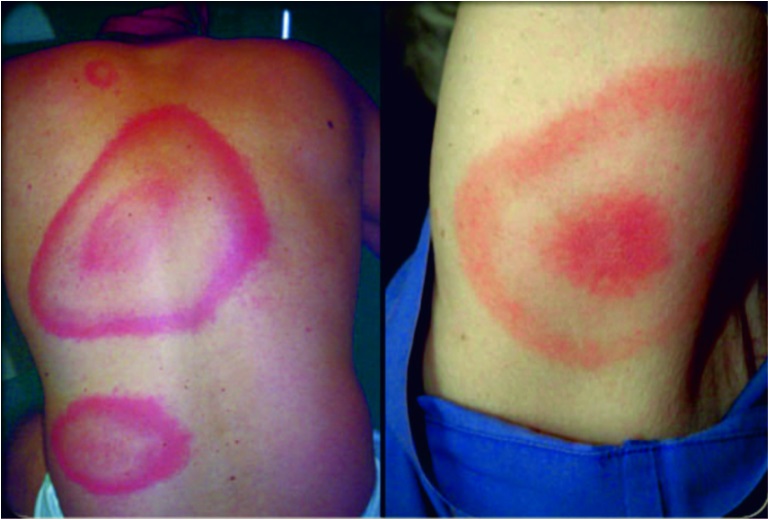
Рис. 10. Сыпь при иксодовом клещевом боррелиозе (болезни Лайма) – мигрирующая эритема
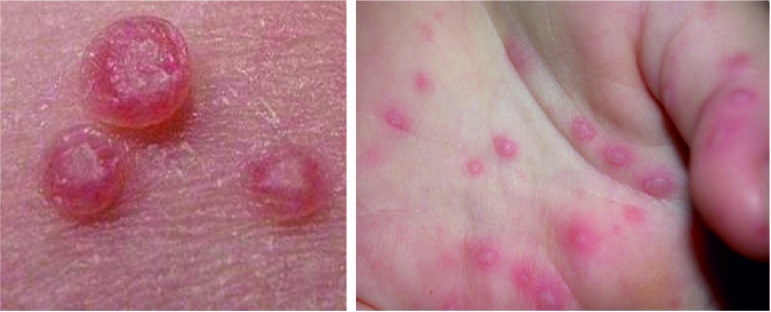
Рис. 11. Везикулярная сыпь
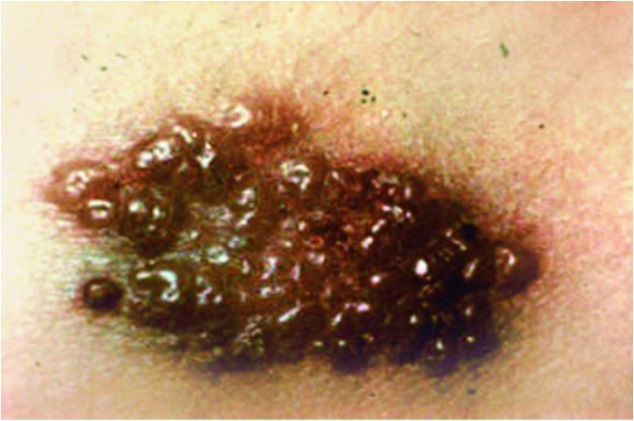
Рис. 12. Везикулярная сыпь при опоясывающем герпесе
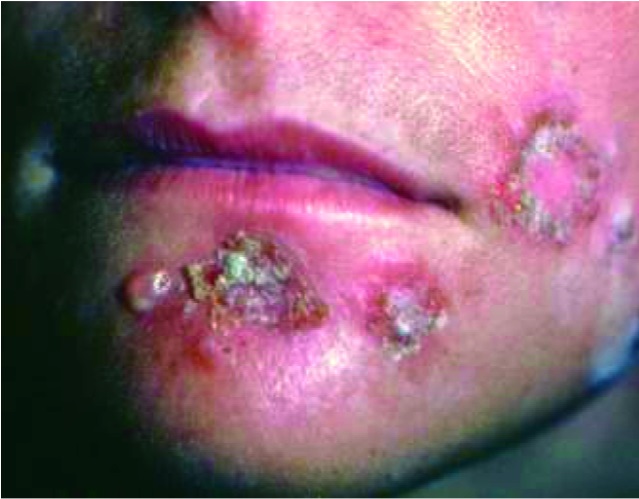
Рис. 13. Импетиго, вызванное S. Pyogenes – одна из форм пиодермии, вызываемая стрептококками или стафилококками; гнойные пузыри первоначально появляются вокруг рта и носа, склонны к распространению на другие участки тела
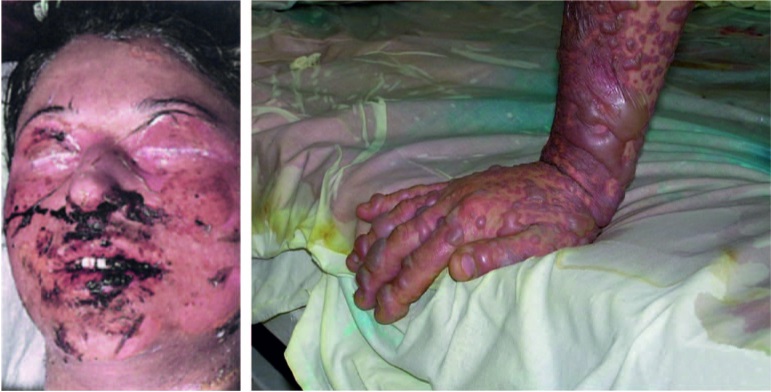
Рис. 14. Синдром Лайелла (токсический эпидермальный некролиз характеризуется появлением пузырей, некрозом и лизисом эпидермиса, летальность около 30 %)
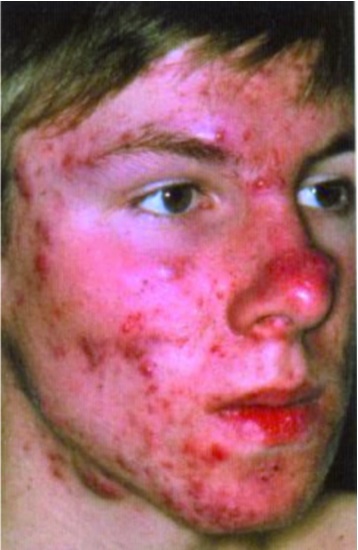
Рис. 15. Акне (угри) – воспаление сальных желез, причина болезни остается невыясненной. В механизме развития основная роль отводится себорее, снижающей бактерицидный эффект кожного сала и приводящей к активизации кокковой флоры
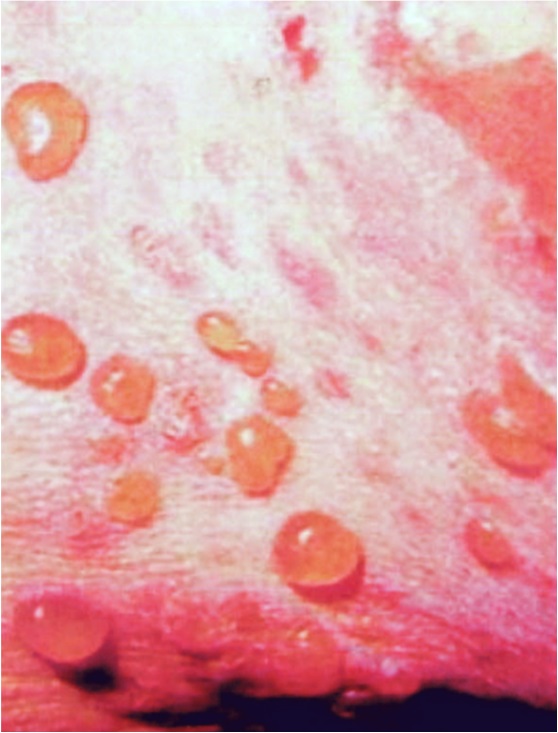
Рис. 16. Пемфигус
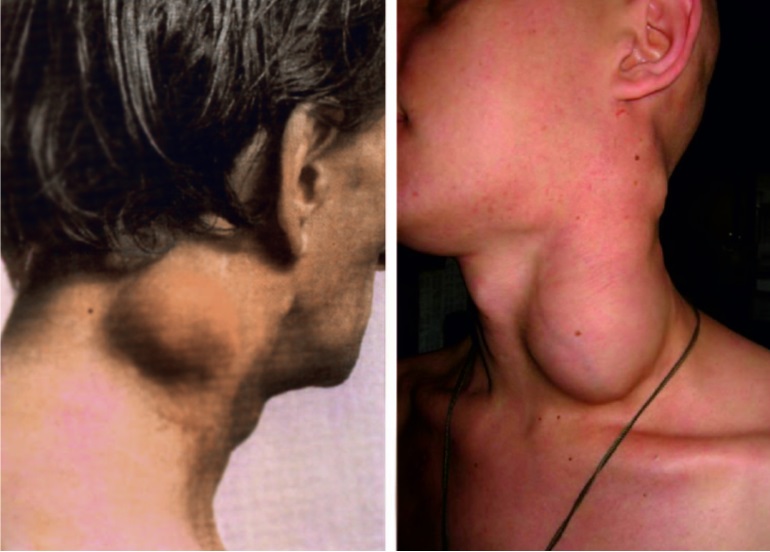
Рис. 17. Лимфома у больных ВИЧ‑инфекцией
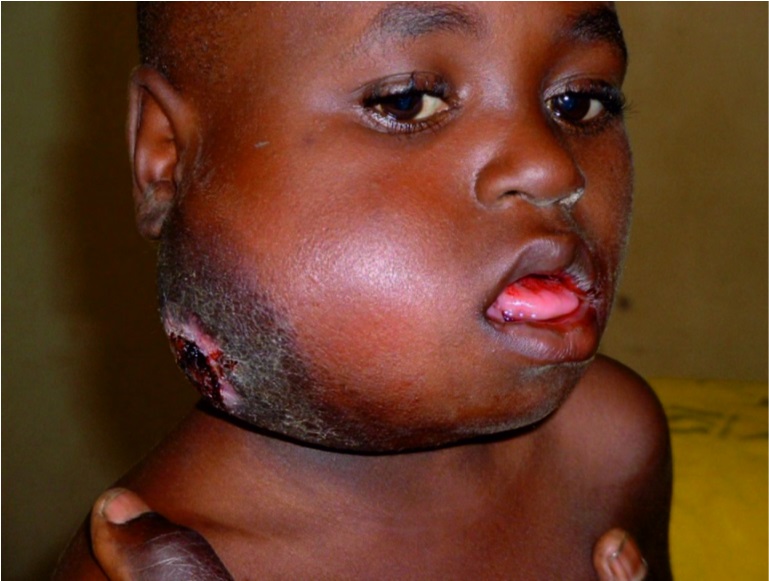
Рис. 19. Лимфома Беркитта у ребенка, больного ВИЧ‑инфекцией
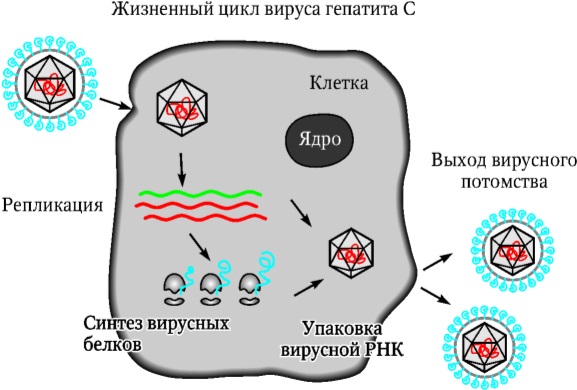
Рис. 21. Схема патогенеза HCV‑инфекции
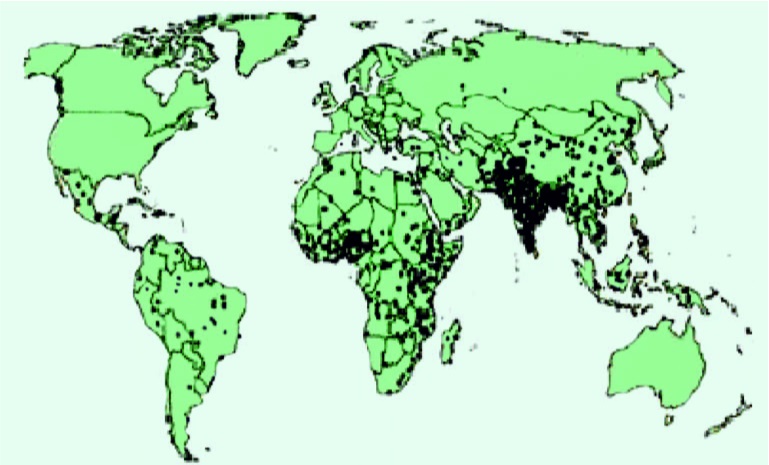
Рис. 26. Распределение числа погибших в мире детей в возрасте менее 5 лет (каждая точка – 1000 умерших детей) от ротавирусного гастроэнтерита (Parashur U. D. et al., 2003)
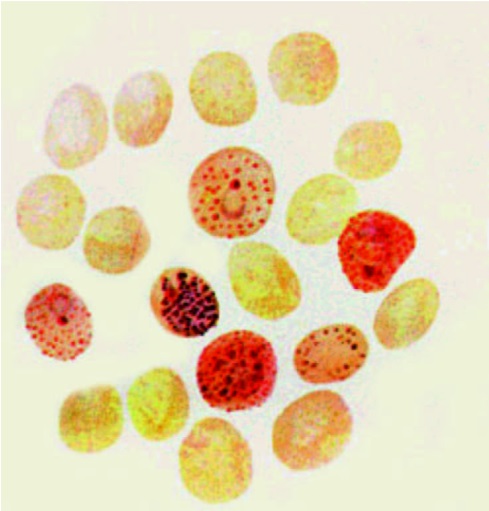
Рис. 27. Возбудитель трехдневной малярии
[1] Синонимы: сверхострый менингококковый сепсис, молниеносная пурпура, фульминантная менингококкемия, синдром Уотерхауза – Фридериксена.
|
|
|

Автоматическое растормаживание колес: Тормозные устройства колес предназначены для уменьшения длины пробега и улучшения маневрирования ВС при...

Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций...

Наброски и зарисовки растений, плодов, цветов: Освоить конструктивное построение структуры дерева через зарисовки отдельных деревьев, группы деревьев...

История развития хранилищ для нефти: Первые склады нефти появились в XVII веке. Они представляли собой землянные ямы-амбара глубиной 4…5 м...
© cyberpedia.su 2017-2024 - Не является автором материалов. Исключительное право сохранено за автором текста.
Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы!