• Статины.
• Фибраты.
• Никотиновая кислота.
• Секвестранты желчных кислот.
• Блокаторы абсорбции холестерина.
• Препараты разных групп. Антиоксиданты.
Препараты полиненасыщенных жирных кислот.
• Препараты, повышающие уровень ЛПВП.
Таблица 1.13. Влияние гиполипидемических препаратов на уровень липидов
 Схема 1.4. Система транспорта липопротеидов в организме человека: E, С, B-48, В-100 - апопротеиды
Схема 1.4. Система транспорта липопротеидов в организме человека: E, С, B-48, В-100 - апопротеиды
Примечание: ТГ - триглицериды; ХС ЛПОНП - холестерин липопротеидов очень низкой плотности; ХС ЛПНП - холестерин липопротеидов низкой плотности; ХС ЛПВП - холестерин липопротеидов высокой плотности.
Гиполипидемические средства необходимо применять длительно, поэтому эффективность и безопасность препаратов имеет огромное значение. В настоящее время из всех гиполипидемических средств этим требованиям в большей степени отвечают статины.
Статины Природные:
• Ловастатин (Мевакор). • Правастатин (Липостат). • Симвастатин (Зокор).
 Синтетические:
Синтетические:
I поколение: • Флувастатин (Лескол, Лескол форте).
II поколение: • Аторвастатин (Липримар).
III поколение: • Розувастатин (Крестор).
• Питавастатин (Нисвастатин).
Комбинированные препараты:
• Виторин (Симвастатин + Эзетемиб).
• Кадует (Аторвастатин + Амлодипин).
• Адвикор (Ловастатин + Ниацин).
Наиболее активными гипохолестеринемическими препаратами являются статины. Их механизм действия связан с блокадой ключевого фермента синтеза холестерина - З-гидрокси-З-метил-глютарилКоА-редуктазы (ГМТ-КоА-редуктазы) (схема 1.5).

 В результате снижения содержания в печени холестерина повышается активность рецепторов гепатоцитов, осуществляющих захват липопротеидов низкой плотности (ЛПНП), что приводит к значи тельному уменьшению в крови ХС ЛПНП и общего ХС. Одновременно происходит умеренное снижение липопротеидов очень низкой плот- ности (ЛПОНП) и триглицеридов (ТГ)
В результате снижения содержания в печени холестерина повышается активность рецепторов гепатоцитов, осуществляющих захват липопротеидов низкой плотности (ЛПНП), что приводит к значи тельному уменьшению в крови ХС ЛПНП и общего ХС. Одновременно происходит умеренное снижение липопротеидов очень низкой плот- ности (ЛПОНП) и триглицеридов (ТГ)
Схема 1.5. Синтез холестерина: Фн - фосфат неорганический; С5 - изопентенилпирофосфат; С15 – фарнезил-пирофосфат
С учетом биологических ритмов синтеза холестерина в организме (синтез его осуществляется преимущественно в ночное время), природные статины и синтетические препараты I поколения рекомендуется принимать вечером однократно. Для синтетических препаратов II-III поколений данная рекомендация не является обязательной. Некоторые сведения по назначению препаратов представлены в табл. 1.14.
Таблица 1.14. Рекомендуемыедозы и кратность назначения статинов при ишемической болезни сердца


Примечание: * - при назначении розувастатина представителям азиатской расы его концентрации в плазме крови превышают таковые в крови европеоидов в два раза, поэтому у таких больных доза препарата должна быть снижена.
Лечение статинами должно проводиться постоянно, так как уже через месяц поле прекращения приема препарата уровень липидов крови возвращается к исходному. Обычно терапия препаратами данной группы начинается с небольших доз (для большинства препаратов 5- 10 мг/сут) с постепенным повышением до дозы, позволяющей достичь целевого уровня ЛПНП. В табл. 1.15 приведены дозы статинов, необходимые для снижения уровня холестерина ЛПНП на 20-55%. Величина относительного (в процентах) уменьшения этого уровня не зависит от исходного значения показателя, но зависит отдозы препарата.
Таблица 1.15. Дозы статинов, требующиеся для снижения уровня холестерина ЛПНП на заданную величину от исходного

Повышать дозу любого из статинов следует, соблюдая интервал в 1 месяц, так как именно за это время, как правило, достигается на-
ибольший эффект препарата. Максимальные дозы статинов назначают при тяжелых гиперлипопротеинемиях, главным образом при се- мейной гиперхолестеринемии.
Использование статинов в первичной и вторичной профилактике ИБС снижает сердечно-сосудистую смертность, достоверно понижает общую смертность, количество инсультов любой этиологии независимо от возраста, пола, предыдущего медицинского анамнеза, исходного уровня холестерина.
Синтетические статины на сегодняшний день дают наиболее мощный гиполипидемический эффект и имеют высокий профиль безо- пасности, что обусловлено особенностями их фармакокинетики и фармакодинамики (высокая селективность в отношении ГМГ-КоА-редуктазы, большой период полувыведения, наличие феномена «первого прохождения»). Кроме того, флувастатин и розувастатин (впрочем, как и правастатин) метаболизируются в печени преимущественно изоформой цитохрома Р450 CYP2C9, что ассоциируется с хорошей переносимостью препаратов и меньшим числом лекарственных взаимодействий. Для флувастатина создана форма с замедленным высвобождением препарата (Лескол форте), которая позволяет избежать пикового повышения концентрации активного вещества в плазме крови.
Синтетические статины I-II поколений снижают уровень ХС ЛИНИ в среднем на 30-35%, в то время как препараты III поколения (розувастатин и питавастатин) способны уменьшать этот показатель до 50-65% от исходного уровня, что сопоставимо с эффектом экстракорпоральных процедур. Максимальный эффект отмечается уже на 7- 10-е сутки. Уровень триглицеридов понижается примерно на 25-45%, а ЛПВП возрастают на 5-10% (независимо от препарата и дозы, за исключением розувастатина). Кроме того, аторвастатин и розувастатин способны вызывать регресс явлений атеросклероза, уменьшая объем атеросклеротических бляшек. Некоторые показания к назначению статинов представлены в табл. 1.16.
Таблица 1.16. Некоторые показания к назначению статинов (Корзун А. И. идр.,2004)

Окончаниетабл. 1.16

Помимо основного гиполипидемического действия, статинам присущ ряд дополнительных (плейотропных эффектов), благодаря которым улучшается морфологическое и функциональное состояние сосудистой стенки у больных с атеросклерозом. Существование плейотропных эф- фектов объясняют не только блокадой ГМТ-КоА-редуктазы, в результате чего уменьшается образование продуктов метаболизма мевалоната (семейство изопреноидов), которые вовлечены в процессы пролиферации, дифференцировки, миграции, апоптоза клеток, экспрессии эндотелиальной NO-синтетазы. Это позволяет статинам уменьшать уровень провоспалительных цитокинов - фактора некроза опухолей (TNF) а, ин- терлейкина-1 (ΙL-1), ΙL-6, предотвращать окислительную модификацию липопротеидов, повышать уровень эндогенных антиоксидантов.
Имеются данные о противодействии статинов эффектам ангиотензина II. Кроме того, уменьшается уровень фибриногена, ингибитора
активатора плазминогена I, снижается вязкость крови (частично за счет уменьшения содержания холестерина в фосфолипидах мембран тромбоцитов).
Статины способны ингибировать пролиферацию клеток, индуцируемую тромбоцитарным фактором роста в ответ на повреждение эн- дотелия различными агентами. Способность к подавлению миграции и пролиферации гладкомышечных клеток наиболее выражена у симвастатина и флувастатина, а наименее - у правастатина.
Благоприятные результаты лечения статинами также могут быть связаны со стабилизацией атеросклеротических бляшек, уменьшением их размеров (только аторвастатин и розувастатин) и способности к разрыву, а также с устранением под влиянием препаратов эндотелиальной дисфункции.
Если положительные эффекты статинов, обусловленные собственно гипохолестеринемическим действием, развиваются относительно медленно (иногда до 3-5 лет), то плейотропные эффекты реализуются достаточно быстро (от нескольких дней до нескольких месяцев).
Новым направлением стало создание комбинированных препаратов. Применение в таких рецептурах двух гиполипидемических средств позволяет достичь выраженного потенцирующего эффекта не только в плане снижения общего холестерина или ЛПНП (виторин), но и значительно повысить уровень ЛПВП (адвикор).
Все статины, в целом, хорошо переносятся. Побочные эффекты включают увеличение активности трансаминаз, поражения мышц (рабдомиолиз). При приеме статинов необходим контроль функциональных проб печени и активности креатинфосфокиназы. Если активность креатинфосфокиназы превышает норму в 2 раза, то препарат следует отменить.
Фибраты
I поколение:
• Клофибрат (Мисклерон).
II поколение:
• Гемфиброзил (Гевилон).
• Безафибрат (Безамидин).
III поколение:
• Фенофибрат (Липантил).
• Ципрофибрат (Липанор).
К производным фиброевой кислоты относятся гиполипидемическиесредства,понижающиевкрови преимущественно уровень тригли-
церидов. Родоначальником данной группы является клофибрат (мисклерон), вытесненный в дальнейшем другими фибратами.
Механизм действия препаратов данной группы связан с активацией пероксисомальных пролифератор-активируемыхядерных рецепторов (PPAR), играющих важную роль в обмене жирных кислот, эфиров холестерина, углеводном обмене, регуляции продукции факторов воспаления, стимуляции липопротеинлипазы и многих других важных метаболических процессах. Фибраты, активируя PPARa-рецепторы, преимущественно располагающиеся в печени и бурой жировой ткани, способствуют увеличению продукции апобелка апо-А-1 (основного белка ЛПВП) и липопротеинлипазы, расщепляющей ЛПОНП, что приводит к уменьшению содержания в крови ЛПОНП и, соответственно, триглицеридов. Дополнительно PPARa-рецепторы, вероятно, регулируют экспрессию генов, влияющих на обновление моноцитов, адгезию и образование пенистых клеток.
Кроме того, фибраты, подобно статинам, блокируют активность ГМГ-КоА-редуктазы, уменьшая синтез холестерина и несколько понижая содержание в крови ХС ЛПНП. Однако этот эффект выражен значительно в меньшей степени, чем у статинов.
Препараты данной группы способны снизить уровень ТГ на 50% при одновременном повышении ЛПВП в среднем на 15% (до 18-20%). При этом уровень ЛПНП не изменяется или даже повышается (особенно на фоне выраженной триглицеринемии при лечении клофибратом или гемфиброзилом) или же снижается (при терапии фенофибратом, безафибратом или ципрофибратом) (см. табл. 1.13).
Наиболее изучены среди производных фиброевой кислоты гемфиброзил и фенофибрат. Так, гемфиброзил может быть успешно исполь- зован при лечении больных, перенесших аортокоронарное шунтирование. Наиболее слабый эффект среди фибратов имеет безафибрат, что не позволяет использовать его в монотерапии ИБС.
Среди препаратов III поколения ципрофибрат оказывает выраженное гиполипидемическое действие, однако для этого препарата пока нет окончательных результатов по твердым конечным точкам (снижение сердечно-сосудистой и общей смертности). Фенофибрат дает не только заметный гиполипидемический эффект, но и успешно комбинируется со многими статинами, способствуя замедлению прогрессирования коронарного атеросклероза.
При лечении больных ИБС фибраты могут использоваться как препараты второго ряда, так как для них пока не получено убедительных данных по снижению сердечно-сосудистой и общей смертности.
Основным показанием к их назначению служит гипертриглицеридемия, особенно в сочетании с пониженным уровнем ЛПВП при гиперхолестеринемии и без нее. Однако терапия фибратами (в частности, безафибратом) может служить альтернативой лечению статинами, например у больных, страдающих ИБС с метаболическим синдромом. В этом случае использование безафибрата снижает частоту развития ИМ и кардиальной смерти примерно в той же степени, что и статины.
Некоторые сведения по назначению препаратов представлены в табл. 1.17.
Таблица 1.17. Рекомендуемыедозы и кратность назначения фибратов
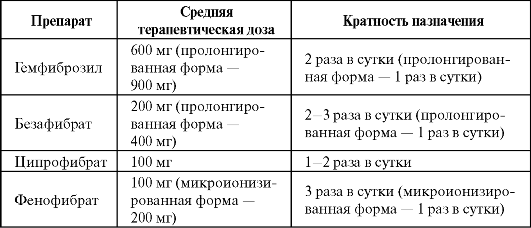
Побочные эффекты, характерные для группы: тошнота, рвота, поражение мышц, головные боли, холелитиаз, нарушение функции печени, в редких случаях лейкопения, тромбоцитопения, анемия. Осторожность необходима при комбинировании фибратов со статинами, вследствие возможного потенцирования их нежелательных эффектов.
Никотиновая кислота
• Никотиновая кислота (Ниацин, Эндурацин).
Комбинированные препараты:
• Кордаптив (Никотиновая кислота + Ларопипрант).
• Адвикор (Никотиновая кислота + Ловастатин). Никотиновая кислота (ниацин) подавляет липолиз (за счет блокады тканевых липаз) и мобилизацию свободных жирных кислот, из которых синтезируются ЛПОНП. Вследствие этого в печени уменьшается образование ЛПОНП и снижается содержание в крови ХС ЛПОНП и ТГ. Вторично происходит уменьшение уровня ХС ЛПНП и общего ХС. Одновременно с этим замедляется разрушениеЛПВП (см. табл. 1.13).
При приеме никотиновой кислоты (2-6 г/сут) уровни ТГ снижаются на 35-50%, причем максимальный эффект достигается через 4- 7 сут. В дозе 4,5-6 г/сут она может вызывать снижение уровня холестерина ЛПНП на 25%, но для достижения максимального эффекта требуется 3-6 недель. В сочетании с секвестрантами желчных кислот может снижать уровень ЛПНП на 40-60%. Уровень ЛПВП повышается в среднем на 15-35%, однако при исходно нормальном показателе увеличение может быть и большим. Препарат назначают во время приема пищи, начиная со 100 мг 3 раза в день, постепенно в течение месяца увеличивая дозу до 3-4 г/сут в 3 приема.
Большие дозы препарата, в которых он проявляет гиполипидемический эффект, и связанные с этим неприятные ощущения (тошнота, сыпи, безвредная кожная вазодилатация, чувство жара в период начала приема или повышения дозы) заставляют многих больных отказаться от лечения. Эти симптомы можно уменьшить, назначая 0,25-0,3 г ацетилсалициловой кислоты за 30 мин до приема никотиновой кислоты. Кроме того, препарат вызывает зуд, снижение толерантности к глюкозе, повышение уровня мочевой кислоты, нарушение функции печени, обострение язвенной болезни желудка и двенадцатиперстной кишки.
Попыткой уменьшить побочные эффекты никотиновой кислоты стало добавление к ней ларопипранта, который устраняет кожную сосудистую вазодилатацию и приливы жара. Фиксированная комбинация пролонгированной формы ниацина и ларопипранта выпускается под торговым названием Кордаптив.
В значительной мере недостатки, присущие никотиновой кислоте, снижены у эндурацина, представляющего собой никотиновую кислоту, нанесенную на восковую матрицу. Эта лекарственная форма позволяет длительно поддерживать достаточно высокие концентрации действующего вещества в крови, поэтому доза обычно не превышает 1,5 г/сут. Препарат назначают в первую неделю по 500 мг 1 раз в сутки; вторую неделю - по 500 мг 2 раза в сутки и с третьей недели по 500 мг 3 раза в сутки.
Секвестранты желчных кислот
I поколение:
• Холестирамин (Вазозан).
• Колестипол (Холестипол).
• Хьюаровая смола (Гуарем).
II поколение:
• Колесевелам (Велхол).
• Колестимид (Холебин).
Секвестранты (сорбенты) желчных кислот представляют собой анионообменные смолы, нерастворимые в воде и не всасывающиеся в кишечнике. Они обладают способностью связывать желчные кислоты в просвете кишечника, что уменьшает реабсорбцию последних и усиливает их выведение из организма. Для восполнения потери желчных кислот в печени активируется их синтез из холестерина. Следствием этого является компенсаторное повышение активности рецепторов гепатоцитов, захватывающих ЛПНП, и понижение уровня ХС в крови. Одновременно наблюдается небольшое повышение уровня ХС ЛПВП. Содержание триглицеридов либо не изменяется, либо несколько увеличивается с последующей нормализацией (см. табл. 1.13). Некоторые сведения по назначению препаратов представлены в табл. 1.18.
Таблица 1.18. Рекомендуемыедозы и кратность назначения секвестрантов желчных кислот
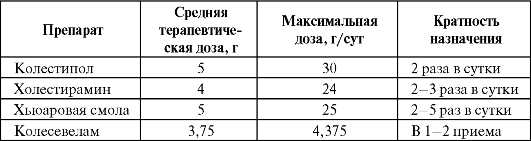
Снижение уровня общего холестерина для этих препаратов (при длительном применении) составляет в среднем 13%. Содержание ЛПНП уменьшается на 12-19% в средних терапевтических дозах и может достигать 25% в максимальных дозах уже через 1-2 недели. Однако высокие дозы препаратов плохо переносятся больными. В комбинации со статинами или никотиновой кислотой снижение ЛПНП может достигать 40-60%. УровеньЛПВП возрастает на 3-8%.
Показанием к назначению анионообменных смол служит тяжелая гиперхолестеринемия, рефрактерная к рекомендуемым диети- ческим мероприятиям. Крупными исследованиями доказано, что длительное применение этих препаратов в качестве монотерапии, в комбинации с диетой или другими гиполипидемическими средствами замедляет прогрессирование атеросклероза и достоверно снижает смертность от ИБС.
Секвестранты желчных кислот не всасываются в кишечнике, поэтому не вызывают системных побочных эффектов. Однако препара- ты этой группы неприятны на вкус, вызывают запоры, боли в животе, тошноту, рвоту, диарею. Желудочно-кишечный дискомфорт является основным фактором, ограничивающим их прием. Препараты II поколения отличаются несколько более высокой эффективностью и лучшей переносимостью. Улучшить переносимость секвестрантов желчных кислот можно путем постепенного повышения дозы препаратов. При длительном регулярном приеме эффект препаратов снижается.



 Схема 1.4. Система транспорта липопротеидов в организме человека: E, С, B-48, В-100 - апопротеиды
Схема 1.4. Система транспорта липопротеидов в организме человека: E, С, B-48, В-100 - апопротеиды Синтетические:
Синтетические: 
 В результате снижения содержания в печени холестерина повышается активность рецепторов гепатоцитов, осуществляющих захват липопротеидов низкой плотности (ЛПНП), что приводит к значи тельному уменьшению в крови ХС ЛПНП и общего ХС. Одновременно происходит умеренное снижение липопротеидов очень низкой плот- ности (ЛПОНП) и триглицеридов (ТГ)
В результате снижения содержания в печени холестерина повышается активность рецепторов гепатоцитов, осуществляющих захват липопротеидов низкой плотности (ЛПНП), что приводит к значи тельному уменьшению в крови ХС ЛПНП и общего ХС. Одновременно происходит умеренное снижение липопротеидов очень низкой плот- ности (ЛПОНП) и триглицеридов (ТГ)









