

Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства...

Эмиссия газов от очистных сооружений канализации: В последние годы внимание мирового сообщества сосредоточено на экологических проблемах...

Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства...

Эмиссия газов от очистных сооружений канализации: В последние годы внимание мирового сообщества сосредоточено на экологических проблемах...
Топ:
Характеристика АТП и сварочно-жестяницкого участка: Транспорт в настоящее время является одной из важнейших отраслей народного...
Оценка эффективности инструментов коммуникационной политики: Внешние коммуникации - обмен информацией между организацией и её внешней средой...
История развития методов оптимизации: теорема Куна-Таккера, метод Лагранжа, роль выпуклости в оптимизации...
Интересное:
Принципы управления денежными потоками: одним из методов контроля за состоянием денежной наличности является...
Что нужно делать при лейкемии: Прежде всего, необходимо выяснить, не страдаете ли вы каким-либо душевным недугом...
Аура как энергетическое поле: многослойную ауру человека можно представить себе подобным...
Дисциплины:
|
из
5.00
|
Заказать работу |
|
|
|
|
Дополнительные методы исследований, доступные для применения у новорожденных в возрасте менее 30 суток жизни ограничены. Как представлено в приложении 2.6, дополнительные методы исследований в этой возрастной группе менее чувствительны для выявления наличия/отсутствия электрической активности мозга или мозгового кровотока, чем у старших детей. В двух исследованиях, выявление отсутствия мозгового кровотока (63 %) было более чувствительно, чем демонстрация электрического молчания мозга (40 %) при подтверждении смерти мозга, однако даже в исследовании с мозговым кровотоком, чувствительность была относительно низка.
Низкий вольтаж ЭЭГ активности у новорожденных позволяет считать, что электрическое молчание мозга может быть обратимым в этой возрастной группе. В ретроспективном исследовании 40 новорожденных с электрическим молчанием мозга, у 9 из 10 младенцев, с отсутствием электрической активности на первоначальной ЭЭГ, демонстрировали электрическое молчание мозга при нескольких повторных исследованиях. В крови остальных пациентов уровень фенобарбитала составлял 30 мкг/мл в момент проведения ЭЭГ, вероятно, приводя к изначальному электрическому молчанию мозга. Несколько других детей также имели электрическое молчание мозга на ЭЭГ, но тщательное клиническое обследование выявило, что смерти мозга нет. Основываясь на полученных данных, предположили, что если первоначальная ЭЭГ демонстрирует электрическое молчание мозга (при отсутствии факторов, которые можно изменить) у новорожденного, имеющего все клинические признаки смерти мозга, это служит достоверным предиктором смерти мозга и повторение ЭЭГ в данном случае не показано.
|
|
Мозговой кровоток у жизнеспособных новорожденных может быть экстремально низким из‑за сниженной метаболической активности мозга. Однако проведенные ранее исследования с использованием стабильной ксеноновой компьютерной томографии показали, что уровень мозгового кровотока у умерших впоследствии детей гораздо ниже, чем у жизнеспособных новорожденных.
По данным литературы можно сделать вывод, что доступные у новорожденных дополнительные методы исследований менее чувствительны, чем у старших детей. В связи с этим возникает дилемма в этой возрастной группе, когда клиницисты имеют высокую степень неуверенности при проведении неврологического обследования. Существует огромная потребность в достоверном дополнительном методе исследований в этой возрастной группе. В связи с этими ограничениями в дополнительных методах исследований сделан вывод о необходимости более длительного периода наблюдения и повторных неврологических обследований перед окончательной диагностикой смерти мозга у новорожденных, а не полагаться исключительно на результаты дополнительных методов исследований.
Заключение о смерти мозга (для всех возрастных групп)
(ТАБЛИЦА 2.1 И ПРИЛОЖЕНИЕ 2.8 АЛГОРИТМ)
Смерть мозга устанавливается после повторного неврологического обследования и теста апноэ, подтверждающих неизменимые и необратимые повреждения. Алгоритм (приложение 2.8) демонстрирует рекомендации по процессу диагностики смерти мозга у детей. При использовании дополнительных методов исследований, данные обо всех завершенных компонентах повторного клинического обследования, включая повторный тест апноэ, должны оставаться неименными при смерти мозга. Все аспекты клинического обследования, включая тест апноэ, или результаты дополнительных методов исследований должны быть правильно документированы. Перечень необходимых исследований и тестов представлен в приложении 2.1. Данное приложение также содержит стандартизированные документы, подтверждающие смерть мозга.
|
|
Дополнительные указания (для всех возрастных групп)
В современных педиатрических и неонатальных отделениях реанимации различные специалисты по реанимационной помощи и эксперты по неврологическим нарушениям рутинно приглашаются для установления смерти мозга. В связи с выраженными особенностями диагностики смерти мозга, данное исследование должен проводить опытный специалист по новорожденным и детям. Эти специалисты должны иметь достаточно опыта для клинического обследования и интерпретации результатов дополнительных методов исследований. Квалифицированные специалисты для диагностики смерти мозга: детский врач интенсивной помощи, неонатолог, детский невролог, нейрохирург, детский хирург со специализацией травматолога, детский реаниматолог. Специалисты, работающие со взрослыми больными, должны иметь специализацию по неврологии и интенсивной терапии для диагностики смерти мозга у детей с рождения до 18 лет. Интерны и ординаторы должны быть заинтересованы в том, чтобы научиться правильно диагностировать смерть мозга, участвуя в клинических обследованиях и дополнительных исследованиях, проводимых опытными докторами. Рекомендовано, чтобы оба неврологических обследования проводил один опытный врач, являющийся компетентным в диагностике смерти мозга.
Пересмотренные диагностические критерии смерти мозга предназначены для создания усовершенствованной основы для попытки стандартизации проведения неврологического обследования и использования дополнительных исследований. Стандартизированная карта (опросник) (приложение 2.1) поможет удостовериться, что все компоненты обследования и, при необходимости, дополнительные методы исследования выполнены и документированы должным образом. Детские специалисты должны принимать участие в разработке местных рекомендаций с целью обеспечения соответствующего обследования в каждом случае предполагаемой смерти мозга. Сравнительная характеристика рекомендаций по смерти мозга у детей 1987 г. и доработанных рекомендаций по смерти мозга у новорожденных и детей представлена в приложении 2.7.
Не следует торопиться с диагностикой смерти мозга, всегда приоритет остается за интересами пациента, а также его семьи. Врачи обязаны обеспечить поддержку и сопровождение семьи в ситуации принятия трудного решения о прекращении жизнеобеспечения и в их попытках понять, что произошло с их ребенком. Врач ответственен за контакт и направление семьи во время лечения их ребенка. Общение с семьей должно быть четким и лаконичным с использованием простой терминологии, чтобы родители и другие члены семьи поняли, что их ребенок умер. Присутствие семьи во время проведения обследований и диагностики смерти мозга, теста с апноэ, дополнительных исследований может помочь родителям осознать, что их ребенок умер. Родители должны понять, что если зафиксирована смерть мозга, состояние их ребенка соответствует легальным критериям смерти. В противном случае, члены семьи могут быть поставлены в тупик или разозлены последующим за констатацией смерти разговором о прекращении жизнеобеспечения. Должно быть четко разъяснено, что, так как произошла смерть, продолжение терапии, включая дыхательную поддержку, невозможно, за исключением случаев донорства органов. Необходимо обеспечить соответствующую эмоциональную поддержку семьи, включая достаточное время для прощания с ребенком после его смерти. В соответствии с законом, в определенных ситуациях может потребоваться консультация или направление к медицинскому эксперту или следователю.
|
|
Будущие направления работы
Крайне необходимо развитие национальной базы данных для всех детей с установленной смертью мозга. Информация, полученная из такой базы данных, расширит наши знания о смерти мозга, особенно у новорожденных.
1. Необходимы сравнительные исследования традиционных дополнительных методов и новых методов определения мозгового кровотока и нейрофизиологических функций. Дальнейшая информация о дополнительных исследованиях, длительности проводимых тестов, а также изучение ценности новых методов вспомогательных исследований необходимы для создания рекомендаций по вспомогательным методам диагностики смерти мозга.
2. Методы церебропротекции, такие как гипотермия, могут влиять на естественный процесс смерти мозга и их вклад должен быть оценен после появления дальнейшей информации. Врач, оказывающий помощь критически больным детям, при диагностике смерти мозга должен учитывать возможность влияния новых терапевтических методик.
|
|
3. Несмотря на то, что каждая клиника и каждое государство могут иметь собственные рекомендации по диагностике смерти мозга у детей, мы должны работать с национальными медицинскими обществами с целью достижения универсального подхода к констатации смерти, который может быть закреплен в политике всех медицинских учреждений. Это поможет устранить непонимание в среде медицинского персонала, и тем самым способствовать росту доверия со стороны пациентов и их семей, которым мы и служим.
4. Необходима дополнительная информация или исследования для решения вопроса о достаточности единственного неврологического обследования для констатации смерти мозга у новорожденных и детей, как это рекомендовано для взрослых старше 18 лет.
Таблица 2.1 Суммарные рекомендации по диагностике смерти мозга у новорожденных, младенцев и детей
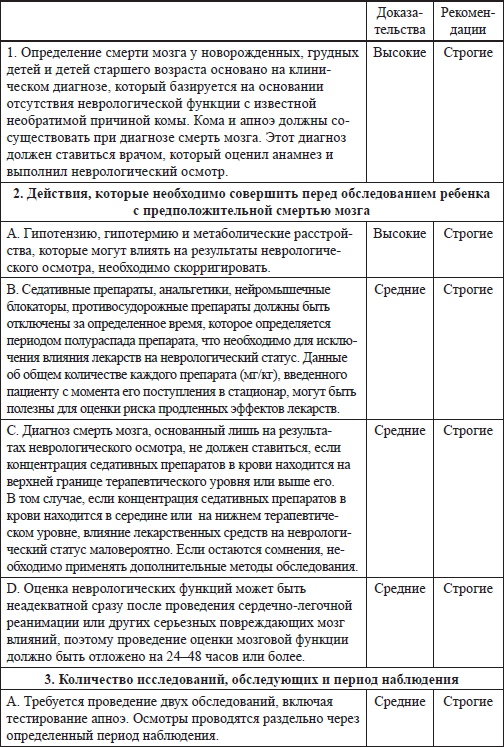
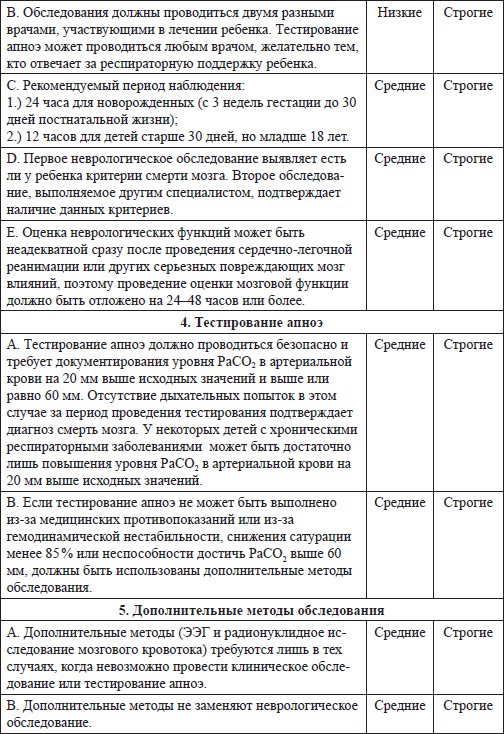
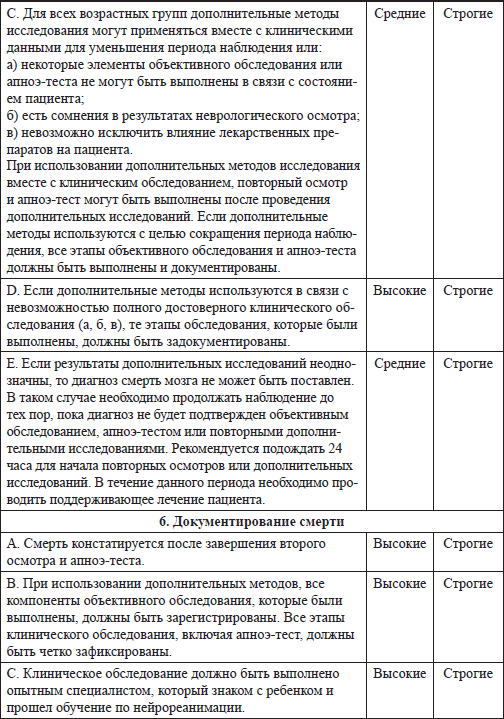
Таблица 2.2 Система GRADE
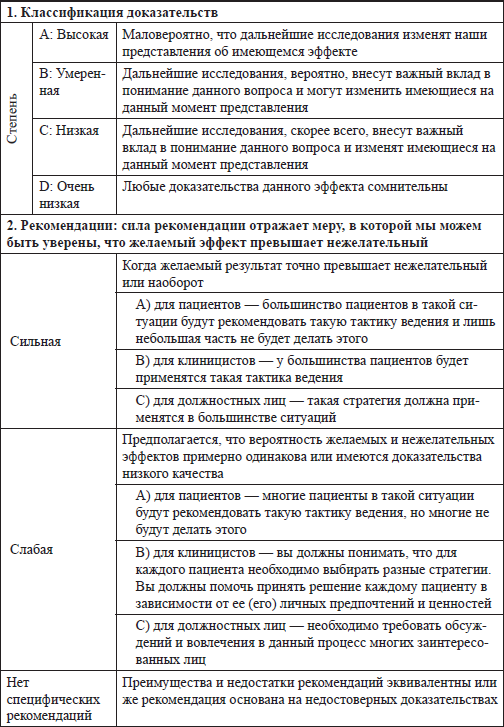
Таблица 2.3 Компоненты неврологического осмотра для оценки смерти мозга у новорожденных, младенцев и детей, включая апноэ‑тест
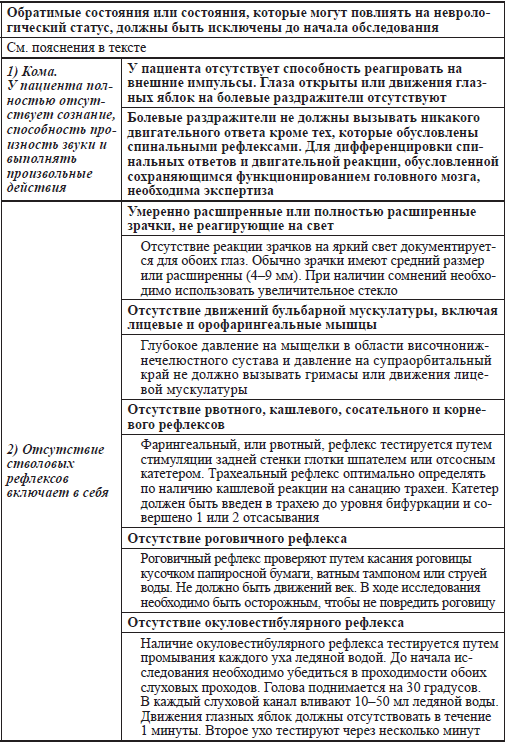
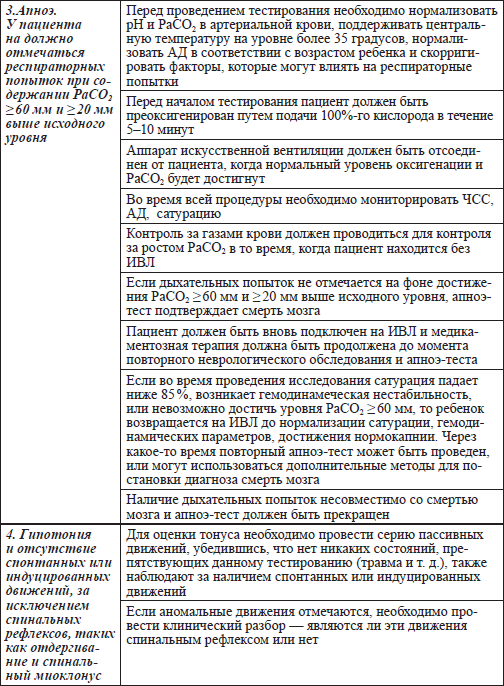
Приложение 2.1
Обследование новорожденных и детей со смертью мозга
Два врача должны выполнять независимые экспертизы, разделенные указанным интервалом
Таблица
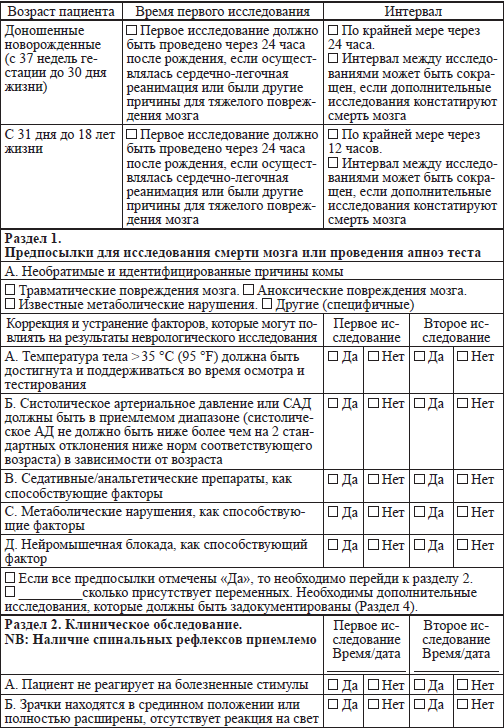
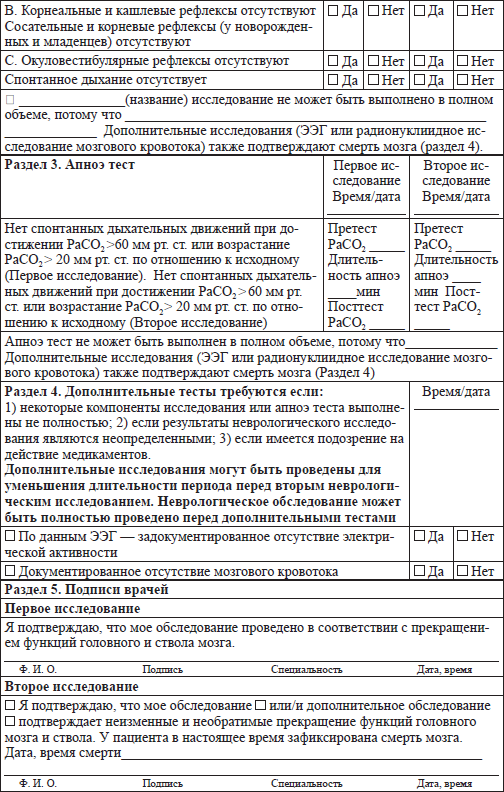
Приложение 2.2
Медикаменты, использующиеся у детей в критическом состоянии и рекомендации по времени их определения в крови
Таблица
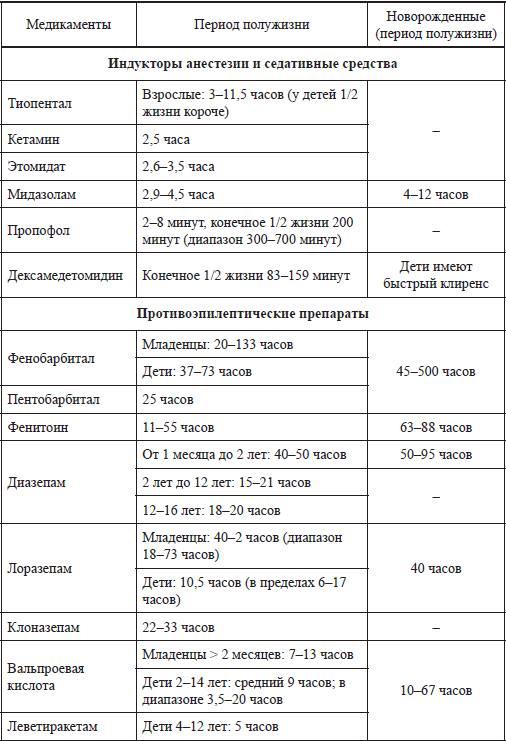
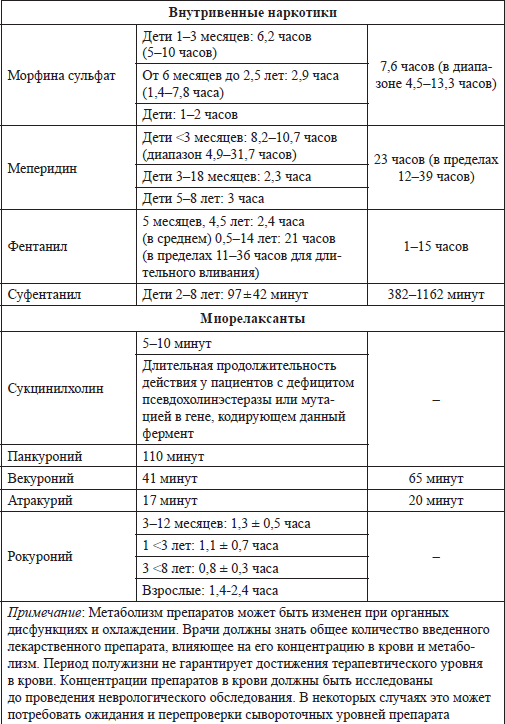
Приложение 2.3
Апноэ тест в диагностике смерти мозга
Таблица
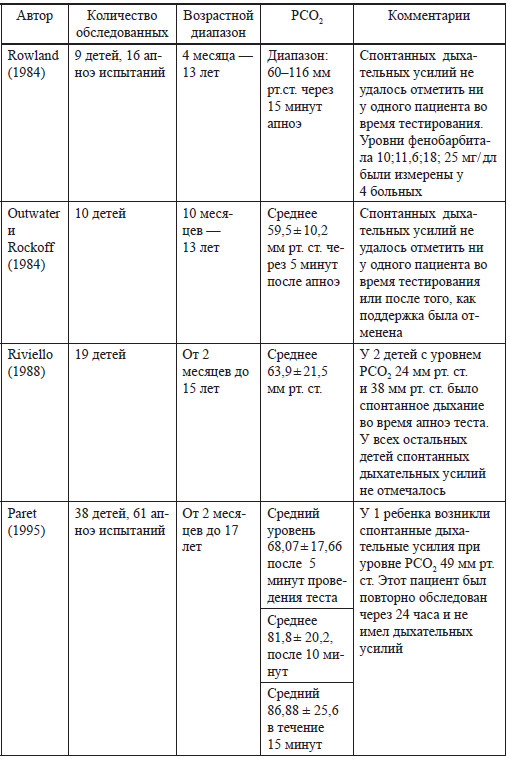
Приложение 2.4
Данные ЭЭГ при исследовании смерти мозга у детей
Таблица
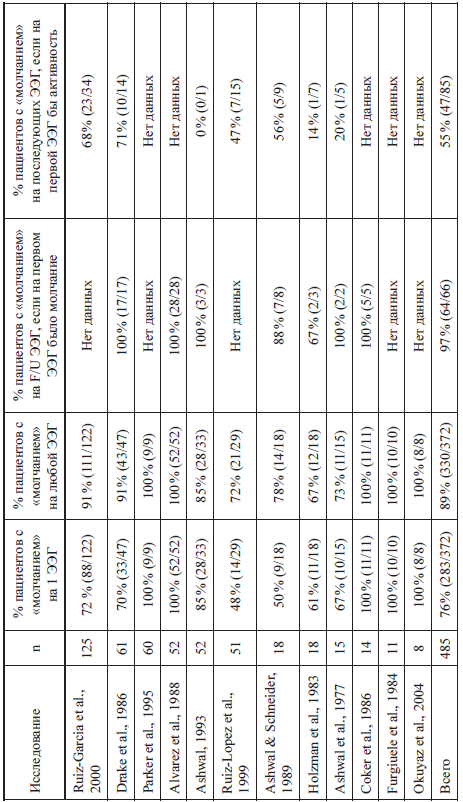
Приложение 2.5
Исследование мозгового кровотока (МК) у детей со смертью мозга
Таблица
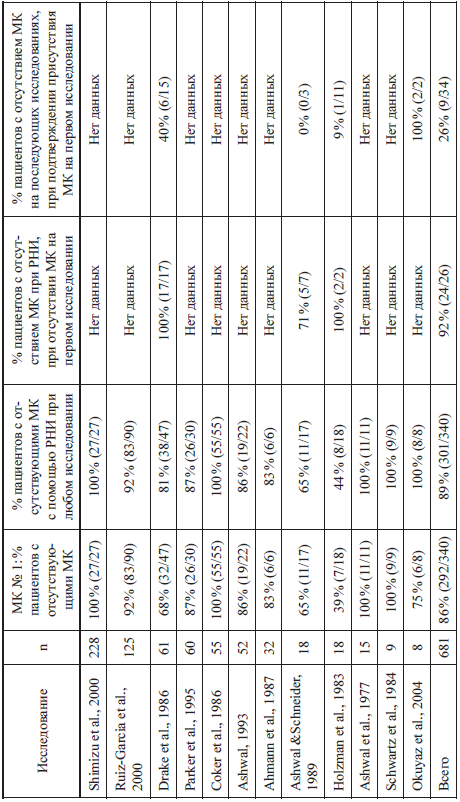
Приложение 2.6
Диагностическая ценность данных показателей МК и ЭЭГ с учетом возраста
Таблица
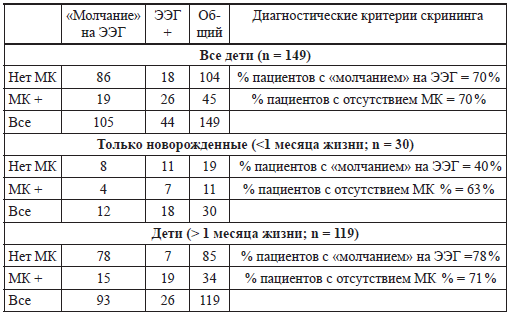
Приложение 2.7
Основные различия с рекомендациями 1987 года
Таблица
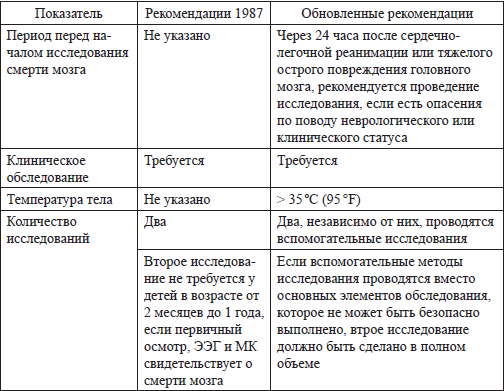

Приложение 2.8
Алгоритм определения смерти мозга у детей
Таблица

Приложение 3 Клинический протокол ведения новорожденных детей гестационного возраста 35 недель и более, перенесших тяжелую сочетанную и интранатальную асфиксию с использованием системной пассивной гипотермии для защиты мозга новорожденных с гипоксически‑ишемической энцефалопатией (ГИЭ)
(Базируется на использовании клинических исследований «Systemic cooling for neuroprotection in neonates ≥ 35 wks gest age with HIE. King Edward Memorial/Princess Margaret Hospitals. Section: 15 Neurology Neonatology Clinical Guidelines. Date Revised: Nov 2009. Perth Western Australia», «Transport of infants referred for cooling treatment. Cooling on Retrieval Clinical Guideline. Version 1: 16th October 2009. UK TOBY Cooling Register NPEU. Clinical Trials Unit National Perinatal Epidemiology Unit University of Oxford»)
|
|
Авторы: Мавропуло Татьяна Карловна, д. м. н., профессор кафедры госпитальной педиатрии № 2 и неонатологии Днепропетровской государственной медицинской академии.
Сурков Денис Николаевич, к. м. н., заведующий отделением анестезиологии и интенсивной терапии для новорожденных с блоком субинтенсивного лечения для недоношенных и больных новорожденных коммунального учреждения «Днепропетровская областная детская клиническая больница», главный внештатный детский анестезиолог Главного управления здравоохранения Днепропетровской областной государственной администрации.
Иванов Дмитрий Олегович, д. м. н., директор института перинатологии и педиатрии ФГБУ «Федеральный центр сердца, крови и эндокринологии им. В. А. Алмазова», Санкт‑Петербург, Россия.
Буяльский Александр Станиславович, заведующий отделением интенсивной терапии новорожденных коммунального учреждения «Днепропетровская детская городская клиническая больница № 3 им. проф. М. Ф. Руднева».
Мороз Сергей Владимирович, врач – детский анестезиолог отделения интенсивной терапии новорожденных коммунального учреждения «Днепропетровская детская городская клиническая больница № 3 им. проф. М. Ф. Руднева».
Капустина Оксана Григорьевна, врач – детский анестезиолог отделения анестезиологии и интенсивной терапии для новорожденных с блоком
субинтенсивного лечения для недоношенных и больных новорожденных коммунального учреждения «Днепропетровская областная детская клиническая больница».
Эти рекомендации могут быть использованы только у новорожденных гестационного возраста 35 недель и более. Проведение гипотермии не рекомендовано для недоношенных детей менее 35 недель гестации.
Рекомендации состоят из: Введение.
Часть 1. Руководство для роддомов, направляющих ребенка на третий уровень специализированной помощи.
Часть 2. Руководство для транспортной бригады.
Часть 3. Руководство для лечения в учреждении третьего уровня.
Часть 4. Шкала «Глазго – Санкт‑Петербург», Иова А. С. с соавт., 2005 г. и шкала Н.В. Sarnat, M.S. Sarnat (1976) в модификации A. Hill, I.I. Volpe(1994).
Часть 5. Информированное согласие родителей.
Введение
Асфиксия новорожденных в структуре причин заболеваемости и смертности новорожденных детей занимает одно из ведущих мест. Гипоксически‑ишемические повреждения ЦНС обусловливают 20–25 % случаев смерти новорожденных, 30–60 % случаев детской инвалидности.
В каждом неонатологическом учреждении региона должны быть созданы условия и действующие механизмы, обеспечивающие предоставление пациенту базовой помощи согласно действующим клиническим протоколам. Но выполнение полного объема современных стандартов ведения новорожденных детей в постасфиктическом периоде возможно в случае привлечения лечебно‑диагностических возможностей отделений третьего уровня оказания медицинской помощи новорожденным. Оптимизация транспортировки новорожденных позволяет существенно повлиять на качество оказания перинатальной помощи и снизить показатели неонатальной смертности.
Организация ведения новорожденных детей в постасфиктическом периоде должна базироваться на общих принципах оказания помощи новорожденным и одновременно учитывать специфику и условия отдельно взятого региона.
Условно можно выделить две модели транспортировки новорожденных детей в постасфиктическом периоде в отделения третьего уровня: модель транспортировки «по клиническим показаниям» (неонатальная энцефалопатия II–III ст., полиорганная недостаточность) и модель транспортировки в фазе «терапевтического окна», до развития фазы реперфузии (в том числе модель, которая рассматривает транспортировку ребенка как часть терапевтической гипотермии с активным или пассивным охлаждением). Международные рандомизированные контролируемые исследования (NICHD,
TOBY, Cool Cap и др.) свидетельствуют о том, что использование стратегии терапевтической гипотермии у доношенных новорожденных с тяжелой асфиксией безопасно и уменьшает риск смерти или инвалидности.
Таким образом, охлаждение – это первый метод лечения, эффективность которого была доказана в ряде рандомизированных мультицентровых клинических исследований для доношенных и почти доношенных новорожденных детей с ГИЭ.
Часть 1. Руководство для роддомов
Это руководство предназначено только для новорожденных гестационного возраста 35 недель и более.
Непосредственно после рождения в роддоме ребенка (с гестационным возрастом 35 недель и более) с признаками перенесенной тяжелой интранатальной асфиксии необходимо связаться с врачом ОРИТН для того, чтобы согласовать действия по использованию данных рекомендаций (результат проведенного дистанционного консультирования должен быть зафиксирован в карте развития (истории болезни) новорожденного).
Все дети, которые нуждаются в пассивной терапевтической гипотермии, после согласования перевода с врачом ОРИТН, могут быть транспортированы в отделение интенсивной терапии новорожденных.
Дальнейшие действия по пассивной терапевтической гипотермии на этапе роддома могут быть выполнены только в случае возможности перевода ребенка в региональное отделение интенсивной терапии новорожденных (перинатальный центр) в первые 6 часов жизни.
В остальном, кроме охлаждения, лечение таких детей не отличается от интенсивной терапии новорожденных детей, перенесших тяжелую сочетанную или интранатальную асфиксию.
Следующие рекомендации предназначены для того, чтобы в случае рождения ребенка, перенесшего тяжелую интранатальную асфиксию начать в роддоме проведение лечебной гипотермии с последующей транспортировкой ребенка в ОРИТН третьего уровня для продолжения лечения.
Важно: для использования пассивной терапевтической гипотермии ребенок должен иметь соответствие по следующим четырем критериям.
Критерии включения
Новорожденные, подлежащие проведению системной пассивной гипотермии для защиты головного мозга в постасфиктическом периоде:
1. Гестационный возраст 35 недель и более.
2. Менее 6 часов после рождения.
3. Проявления перенесенной интранатальной асфиксии, подтвержденные
наличием, по крайней мере, двух из следующих четырех критериев:
а) оценка по шкале Апгар менее 6 на 10‑й минуте или потребность в ИВЛ, сохраняющаяся (возможно, в сочетании с наружным массажем сердца) на 10‑й минуте жизни;
б) любые острые проблемы, возникшие в перинатальном периоде, которые могут привести к развитию асфиксии (т. е. отслойка плаценты, выпадение петель пуповины, тяжелые нарушения сердечного ритма плода и т. д.);
в) pH крови пуповины <7,0 или дефицит оснований [‑12] ммоль/л или более;
г) если pH пуповинной крови не определялся, pH артериальной крови <7,0 или ВЕ< [‑12] ммоль/л, лактат >2,5 ммоль/л в пределах 60 минут после рождения (если есть возможность определить эти показатели).
4. Оценка <9 баллов по шкале комы Глазго, модифицированной для новорожденных (шкала «Глазго – Санкт‑Петербург», Иова А. С. с соавт., 2005 г.)
5. Проявления среднетяжелой или тяжелой неонатальной энцефалопатии (оценка по Sarnat II, III степени).
Пассивная терапевтическая гипотермия не может быть начата при наличии критериев исключения.
Критерии исключения:
• Ребенок менее 35 недель гестации;
• Множественные пороки развития, несовместимые с жизнью и не подлежащие хирургической коррекции.
Вопрос применения у новорожденного пассивной терапевтической системной гипотермии решается совместно с родителями ребенка при условии их полного информирования. При настоянии родителей на переводе ребенка в учреждение более высокого уровня оказания помощи, вопрос решается консилиумом с учетом интересов ребенка. Транспортировка ребенка в агонирующем состоянии не является целесообразной.
Если вы считаете, что новорожденный ребенок отвечает критериям для включения его в группу охлаждения, пожалуйста, проконсультируйтесь с врачом ОРИТН до начала охлаждения. Если в результате обсуждения вы приняли решение о необходимости гипотермии, и ребенку в ближайшее время будет предоставлено место в ОРИТН, пожалуйста, следуйте положениям нижеследующего руководства.
|
|
|

Наброски и зарисовки растений, плодов, цветов: Освоить конструктивное построение структуры дерева через зарисовки отдельных деревьев, группы деревьев...

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой...

Особенности сооружения опор в сложных условиях: Сооружение ВЛ в районах с суровыми климатическими и тяжелыми геологическими условиями...

Эмиссия газов от очистных сооружений канализации: В последние годы внимание мирового сообщества сосредоточено на экологических проблемах...
© cyberpedia.su 2017-2024 - Не является автором материалов. Исключительное право сохранено за автором текста.
Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы!