

Семя – орган полового размножения и расселения растений: наружи у семян имеется плотный покров – кожура...

Таксономические единицы (категории) растений: Каждая система классификации состоит из определённых соподчиненных друг другу...

Семя – орган полового размножения и расселения растений: наружи у семян имеется плотный покров – кожура...

Таксономические единицы (категории) растений: Каждая система классификации состоит из определённых соподчиненных друг другу...
Топ:
Техника безопасности при работе на пароконвектомате: К обслуживанию пароконвектомата допускаются лица, прошедшие технический минимум по эксплуатации оборудования...
Процедура выполнения команд. Рабочий цикл процессора: Функционирование процессора в основном состоит из повторяющихся рабочих циклов, каждый из которых соответствует...
Когда производится ограждение поезда, остановившегося на перегоне: Во всех случаях немедленно должно быть ограждено место препятствия для движения поездов на смежном пути двухпутного...
Интересное:
Отражение на счетах бухгалтерского учета процесса приобретения: Процесс заготовления представляет систему экономических событий, включающих приобретение организацией у поставщиков сырья...
Аура как энергетическое поле: многослойную ауру человека можно представить себе подобным...
Уполаживание и террасирование склонов: Если глубина оврага более 5 м необходимо устройство берм. Варианты использования оврагов для градостроительных целей...
Дисциплины:
|
из
5.00
|
Заказать работу |
|
|
|
|
Класс / — «обычная физическая нагрузка не вызывает приступа стенокардии». Боли не возникают при ходьбе или подъёме по лестнице. Приступы появляются при сильном, быстром или продолжительном напряжении в работе
Класс // — «лёгкое ограничение обычной активности». Боли возникают при ходьбе или
быстром подъёме по лестнице, ходьбе в гору, ходьбе или подъёме по лестнице после еды, в
холод, против ветра, при эмоциональном стрессе или в течение нескольких часов после
пробуждения. Ходьба на расстояние более 100—200 м по ровной местности или подъём
более I лестничного пролёта по лестнице нормальным шагом и в нормальных условиях
Класс Ш — «значительное ограничение обычной физической активности». Ходьба по
ровной местности или подъём на 1 лестничный пролёт нормальным шагом в нормальных
условиях провоцируют возникновение приступа стенокардии
Класс IV — «невозможность любой физической нагрузки без дискомфорта».
Возникновение приступов возможно в покое
ЗАДАЧА № 14
Больной М., 40 лет, поступил в клинику с жалобами на интенсивные боли в
эпигастральной области, тошноту, частую рвоту, однократно жидкий стул, повышение
температуры тела до 37,6° С. Заболел остро. Употребление в пищу некачественных
продуктов отрицает. Была физическая нагрузка.
1. Диагноз: ИБС - трансмуральный инфаркт миокарда задней стенки левого желудочка.
2. План обследования.
• Общий анализ крови, общий анализ мочи, ЭКГ.
• Биохимическое исследование крови: ACT, КФК, МВ-КФК, тропонин 1; общий холестерин, липопротеиды высокой, низкой и очень низкой плотности.
3. Схема лечения.
• Купирование болевого синдрома: в/в струйное введение 1,0 мл 1% раствора морфина с антигистаминными препаратами или нейролептаналгезия (внутривенное струйное введение фентанила и дроперидола).
|
|
• Тромболитическая терапия: в/в капельное введение в течение 7— 12 часов стрсптокиназы в суммарной дозе от 750000 до 1500000 ЕД.
• Введение гепарина под контролем активированного частичного тромбонластинового времени;
• Внутрь аспирин по 125 мг/сут после еды, атенолол по 50 мг 2 раза в день, нитросорбид по 10 мг 4 раза в день.
Выделяют продромальный период («предынфарктное состояние»), который характеризуется: а) стенокардией, впервые возникшей в течение ближайших 4 нед; б) увеличением частоты и усугублением тяжести приступов у больного со стабильной до того стенокардией; в) появлением стенокардии покоя у больного со стенокардией напряжения; г) так называемой вариантной стенокардией Этот период может продолжаться от нескольких часов до месяца.
Типичная, или ангинозная, форма начала ИМ отличается интенсивным болевым синдромом с локализацией боли за грудиной, в области сердца, часто иррадиирующей в левую руку, плечо, лопатку, челюсть и т.д. Боль длительная, не купируется нитроглицерином, сопровождается холодным потом, страхом смерти.
Помимо типичной формы начала болезни, выделяют ряд других вариантов (форм):
1) астматический — начало болезни проявляется одышкой или удушьем;
2) гастралгический — боли в животе, чаще в подложечной области,диспепсические расстройства;
3) аритмический — манифестация заболевания нарушениями ритма,чаще желудочковой тахикардией;
4) церебральный — основными проявлениями служат неврологические расстройства, напоминает клиническую картину инсульта;
5) с атипичной локализацией боли (боль появляется в позвоночнике,руке, плече, челюсти и т.д.; локализуется не только слева, но и справа);
6) «бессимптомный» — симптомы общего недомогания, немотивированной слабости, адинамия, особенно у пожилых, в подобных случаях неправильного истолкования, если не снимают ЭКГ.
|
|
В зависимости от величины некроза различают крупноочаговый и мелкоочаговый инфаркт миокарда.
♦ трансмуральный (включает как QS-, так и Q-инфаркт миокарда,ранее называемый «крупноочаговым»);
♦ ИМ без зубца Q (изменения касаются лишь сегмента ST и зубца Г;ранее называемый «мелкоочаговым») нетрансмуральный; какправило, бывает субэндокардиальным.
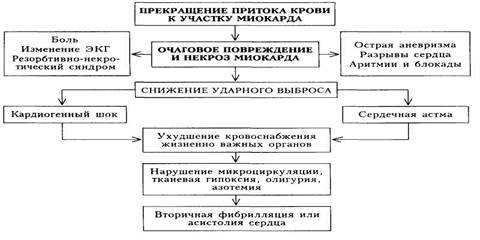
ЗАДАЧА № 15
Больная Д., 48 лет, обратилась за помощью в приемный покой терапевтического
стационара с жалобами на пульсирующую головную боль, мелькание “мушек” перед
глазами.
1. Клинический диагноз: гипертоническая болезнь II ст., риск - 3; гипертонический криз (нервно-вегетативный вариант).
2. План обследования.
• Общий анализ крови, общий анализ мочи, ЭКГ в динамике.
• Биохимическое исследование крови: общий холестерин, липопротеиды высокой, низкой и очень низкой плотности; триглицериды, глюкоза, электролиты (калий, натрий), креатинин.
• УЗИ почек.
• Консультации окулиста и невролога.
3. Схема лечения.
• Купирование криза: атенолол внутривенно медленно в течение 5 мин.,
- дозы по 5 мг, с интервалом 5 мин., общая доза 5-10 мг за 10 мин. с переходом на прием внутрь по 50 мг каждые 12 часов.
• Базисная терапия: внутрь атенолол по 50 мг 2 раза в день + индапамид 2,5 мг утром ежедневно. В дальнейшем постепенная корректировка базисной гипотензивной терапии (подбор препаратов и их доз) до достижения целевого уровня АД (систолическое < 130 и диастолическое < 90 мм.рт.ст.)
Артериальная гипертензия — состояние, при котором систолическое АД составляет
140 мм рт. ст. и выше и/или диастолическое АД 90 мм рт. ст. и выше при том условии, что
эти значения получены в результате как минимум трёх измерений, произведённых в различное
время на фоне спокойной обстановки, а больной в этот день не принимал ЛС, изменяющих АД.
Если удаётся выявить причины артериальной гипертензии, то её считают вторичной
(симптоматической). При отсутствии явной причины гипертензии она называется первичной, эссенциальной,идиопатической, а в России— гипертонической болезнью.
Основные факторы, определяющие уровень АД, — сердечный выброс и обще периферическое сосудистое сопротивление (ОПСС).
В развитии артериальных гипертензии имеют значение как внутренние гуморальные и ней-
рогенные {ренин-ангиотензиновая система, симпатическая нервная система, баро- и
|
|
хеморецепторы), так и внешние факторы (чрезмерное потребление поваренной соли, алкоголя,
ожирение).
К вазопрессорным гормонам относят ренин, ангиотензин II, вазопрессин, эндотелии. Вазодепрессорными считают натрийуретические пептиды, калликреин-кинииовую систему, адреноме-дуллин, оксид азота, простагландины (Пг12, простациклин).
Группа низкого риска включает всех мужчин и женщин моложе 55 лет с АГ степени при отсутствии факторов риска. поражения органов-мишеней и сопутствующих сердечно-сосудистых заболеваний. Риск развития сердечно-сосудистых осложнений в ближайшие 10 лет составляет менее 10%.
В группу среднего ри ска объединены пациенты с широким диапазоном колебаний АД: небольшое повышение АД, но значительное число факторов риска и выраженная гипертензия. Отсутствует поражение органов- мишеней. Риск развития сердечно-сосудистых осложнений в ближайшие 10 лет составляет 15-20%.
К группе высокого риск а отнесены пациенты, имеющие поражение органов-мишеней независимо от степени АГ и сопутствующих факторов риска. Риск развития сердечно- сосудистых осложнений в ближайшие 10 лет составляет более 20%.
Группу очень высокого риска составляют больные АГ любой степени при наличии ассоциированных заболеваний: стенокардия, перенесенный инфаркт миокарда, операция реваскуляризации, сердечная недостаточность, перенесенный мозговой инсульт, транзиторная ишемическая атака, нефропатия, ХПН, ретинопатия III-IV ст., поражение периферических сосудов), а также пациенты с высоким нормальным АД, страдающие сахарным диабетом. Риск развития сердечно-сосудистых осложнений в ближайшие 10 лет
составляет более 30%.
Гипертоническая болезнь 1 стадии предполагает отсутствие изменений в органах-
мишенях, выявляемых при вышеперечисленных методах обследования.
Гипертоническая болезнь II стадии предполагает наличия одного и/или нескольких изменений Гипертоническая болезнь III стадии устанавливается при наличии одного и/или
нескольких ассоциированных (сопутствующих) состояний
ЗАДАЧА № 16
Больной Ж., 68 лет, доставлен в стационар машиной скорой помощи с жалобами на
|
|
выраженную одышку в покое, отеки, приступы удушья по ночам, перебои в работе сердца.
Повышенное артериальное давление отмечает около 30 лет, на диспансерном учете не
состоял, регулярно не лечился. 5 раз лечился в стационаре по поводу тяжелых
гипертонических кризов
1. Диагноз: ИБС - ишемическая кардиопатия, перенесенный инфаркт миокарда, атеросклеротический кардиосклероз. Гипертоническая болезнь III ст., риск - 4.
Осложнение: Н III ст. (ХСН - IV Ф.К.). Мерцательная аритмия тахисистолической формы.
2. План обследования:
• Общий анализ крови, общий анализ мочи, ЭКГ.
• Биохимическое исследование крови: общий холестерин, липопротеиды высокой, низкой и очень низкой плотности; глюкоза, электролиты (калий, натрий), общий белок и его фракции.
3. Схема лечения.
• Фуросемид 40 - 80 мг в/в 3 дня подряд, затем по 40 - 80 мг внутрь утром
- раза в неделю (учет количества принятой жидкости и диуреза).
- Энап внутрь по 2,5 мг 2 раза в день + индапамид по 2,5 мг утром ежедневно.
- Дигоксин по 0,25 мг внутрь 2 раза в день (под контролем ЧСС, АД, ЭКГ).
Ишемическая болезнь сердца (ИБС) — острый или хронический патологический процесс в миокарде, обусловленный неадекватным его кровоснабжением вследствие атеросклероза коронарных артерий, корона-роспазма неизмененных артерий либо их сочетанием.
Основными формами ИБС считаются острый инфаркт миокарда, стенокардия, постинфарктный и диффузный кардиосклероз.
Острый инфаркт миокарда относится к острым формам ИБС, стенокардия (определенные формы), а также постинфарктный и диффузный кардиосклероз — к хроническим ее формам.
Главным этиологическим фактором ИБС является атеросклероз коронарных артерий. Факторы, предрасполагающие к его развитию, следует рассматривать как факторы риска ИБС. Наиболее важными среди них являются: 1) гиперлипидемия; 2) артериальная гипертензия; 3) курение; 4) гиподинамия (физическая детренированность); 5) избыточная масса тела и высококалорийное питание; 6) сахарный диабет; 7) генетическая предрасположенность.
Этиология. Основной причиной развития болезни является атеросклероз коронарных артерий.
Кроме приступа стенокардии, ишемия миокарда проявляется различными эктопическими аритмиями, а также постепенным развитием атеро-склеротического кардиосклероза. При кардиосклерозе замещение мышечных волокон соединительной тканью постепенно приводит к снижению сократительной функции миокарда и развитию сердечной недостаточности.

ЗАДАЧА № 17
Больная В., 35 лет, предъявляет жалобы на одышку смешанного характера при незначительной физической нагрузке, сердцебиение, отеки на нижних конечностях к вечеру, исчезающие в течение..
|
|
Возвратная ревматическая лихорадка, А-IIст, рецидивирующий кардит,митральный стеноз. Осложнение: Н- II Б ст(ХСН- 4 ф.к.)
ОАК, ОАМ, ЭКГ.б/х исслед крови: сиаловые кислоты,серомукоид,ДФА,С-реактивный белок,фибриноген.ЭХОКГ
Пенициллин по 500000ЕД в/м 4р.д.-2нед. Диклофенак по 5-мг внутрь 3р.д. после еды. Целанид по 0,25мг внутрь 2р.д. Фуросемид-40внутрь утром 2 раза в неделю(учет кол-ва принятой жидкости и диуреза) Верошпирон 25мг внутрь 3 р.д.
ОСТРАЯ РЕВМАТИЧЕСКАЯ ЛИХОРАДКА (ОРЛ) — системное воспалительное заболевание
соединительной ткани, обычно развивающееся у генетически предрасположенных индивидуумов
через 2—4 нед. после перенесения стрептококковой инфекции, вызванной β-гемолитическим
стрептококком группы А (обычно ангины). Широко распространённый на практике термин
«ревматизм» в настоящее время применяют для обозначения патологического состояния,
объединяющего острую ревматическую лихорадку и хроническую ревматическую болезнь сердца.
ХРОНИЧЕСКАЯ РЕВМАТИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА - заболевание, характеризующееся
стойким поражением сердечных клапанов в виде поствоспалительного краевого фиброза
клапанных створок или сформированного порока сердца (недостаточность и/или стеноз) после
перенесенной ОРЛ.
ЭТИОЛОГИЯ
серотипами (МЗ, М5, М18, М24). Особенность перечисленных серотипов — высокая
контагиозность, быстрая передача от больного человека к здоровому и наличие на поверхности
стрептококка М-протеина, содержащего антигенные детерминанты (эпитопы), имеющие сходство
с компонентами сердечной мышцы, мозга и синовиальных оболочек.
II степень
При II степени активности преобладают умеренно выраженные симптомы поражения сердца
в сочетании с субфебрильной температурой тела, полиартралгиями или моноолигоартритом,
возможна хорея. СОЭ в пределах 20-40 мм/ч. Отмечают умеренный лейкоцитоз и повышение
титров противострептококковых АТ.
ПАТОГЕНЕЗ И ПАТОМОРФОЛОГИЯ
. Определённую роль может играть прямое токсическое повреждение компонентов миокарда кардиотропными ферментами β-гемолитического стрептококка группы А. Однако особенно большое значение придают развитию клеточного и гуморального иммунного ответа на различные АГ стрептококка,
приводящего к синтезу противострептококковых АТ, перекрёстно реагирующих с АГ миокарда
(феномен «молекулярной мимикрии»), а также с цитоплазматическими АГ нервной ткани, локализующимися в субталамической и каудальной зонах головного мозга. Кроме того, М-
протеин обладает свойствами «суперантигена», т.е. способен вызывать сильную активацию Т- и
В-лимфоцитов без предварительного процессинга АГ-представляющими клетками и
взаимодействия с молекулами класса II главного комплекса гистосовместимости (МНС).
Стадии патологического процесса.
1. Мукоидное набухание соединительной ткани.
2. Фибриноидные изменения (представляют необратимую фазу дезорганизации
соединительной ткани).
3. Пролиферативные реакции сопровождаются образованием гранулём Ашоффа—Талалаева в
результате некроза тканей сердца и пролиферации клеток соединительной ткани. Гранулёмы обычно располагаются в миокарде, эндокарде,периваскулярной соединительной ткани сердца. В настоящее время гранулёмы встречают реже.
4. Фаза склероза.
В основе поражения нервной системы лежит ревматический васкулит. При хорее изменяются
клетки полосатого тела. Поражение кожи и подкожной клетчатки также обусловлено васкулитом и
очаговой воспалительной инфильтрацией. __
Повторная атака (рецидив) ревматической лихорадки также в большинстве случаев связана с перенесённой стрептококковой инфекцией и проявляется преимущественно развитием кардита. Клиническая симптоматика кардита определяется преимущественным поражением той или иной структуры сердца — миокарда, э, перикарда-«ревмокардит»
ЗАДАЧА № 18
Больной Г., поступил в стационар с жалобами на жгучие боли за грудиной с
иррадиацией в левую лопатку, левую руку, длительностью около 2 часов, не снимающиеся
нитроглицерином, перебои в работе сердца, головные боли в лобно-теменной области,
головокружение, шум в ушах, слабость, потливость.
|
|
|

Биохимия спиртового брожения: Основу технологии получения пива составляет спиртовое брожение, - при котором сахар превращается...

Архитектура электронного правительства: Единая архитектура – это методологический подход при создании системы управления государства, который строится...

Автоматическое растормаживание колес: Тормозные устройства колес предназначены для уменьшения длины пробега и улучшения маневрирования ВС при...

Археология об основании Рима: Новые раскопки проясняют и такой острый дискуссионный вопрос, как дата самого возникновения Рима...
© cyberpedia.su 2017-2024 - Не является автором материалов. Исключительное право сохранено за автором текста.
Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы!