

Своеобразие русской архитектуры: Основной материал – дерево – быстрота постройки, но недолговечность и необходимость деления...

Индивидуальные и групповые автопоилки: для животных. Схемы и конструкции...

Своеобразие русской архитектуры: Основной материал – дерево – быстрота постройки, но недолговечность и необходимость деления...

Индивидуальные и групповые автопоилки: для животных. Схемы и конструкции...
Топ:
Устройство и оснащение процедурного кабинета: Решающая роль в обеспечении правильного лечения пациентов отводится процедурной медсестре...
Марксистская теория происхождения государства: По мнению Маркса и Энгельса, в основе развития общества, происходящих в нем изменений лежит...
Теоретическая значимость работы: Описание теоретической значимости (ценности) результатов исследования должно присутствовать во введении...
Интересное:
Что нужно делать при лейкемии: Прежде всего, необходимо выяснить, не страдаете ли вы каким-либо душевным недугом...
Берегоукрепление оползневых склонов: На прибрежных склонах основной причиной развития оползневых процессов является подмыв водами рек естественных склонов...
Распространение рака на другие отдаленные от желудка органы: Характерных симптомов рака желудка не существует. Выраженные симптомы появляются, когда опухоль...
Дисциплины:
|
из
5.00
|
Заказать работу |
|
|
|
|
ПНЕВМОНИЯ У ДЕТЕЙ
Г.А. Самсыгина
Кафедра детских болезней № 1 педиатрического факультета с курсом кардиологии и ревматологии ФУВ, РГМУ
Пневмония – острое инфекционное заболевание, характеризующееся поражением респираторных отделов легких, наличием внутриальвеолярной экссудации и выраженными в различной степени лихорадкой и интоксикацией.
Пневмонии у детей, так же как у взрослых, различаются по этиологии, патогенезу и морфологической характеристике. При этом пневмония может поражать целую долю легкого (долевая пневмония), её сегмент или сегменты (сегментарная или полисегментарная пневмония), альвеолы или группы альвеол (очаговая пневмония), в том числе прилежащие к бронхам (бронхопневмония) или интерстициальную ткань (интерстициальная пневмония). Эти различия выявляются главным образом при физикальном и рентгенологическом обследовании больных.
Классификация
В настоящее время пневмонии у детей принято делить в зависимости от условий их возникновения на внебольничные (домашние) и больничные (госпитальные, нозокомиальные) Также выделяют врожденные пневмонии у новорожденных детей и пневмонии при иммунодефицитных состояниях.
Под внебольничными пневмониями (ВП) понимают заболевания, возникшие в обычных условиях существования ребенка.
Под госпитальными пневмониями (ГП) понимают заболевания, развившиеся через 3 дня пребывания ребенка в стационаре или в течение первых 3 дней после выписки его из стационара. Принято выделять вентилятор-ассоциированные госпитальные пневмонии (ВАГП) и вентилятор-неассоциированные госпитальные пневмонии (ВнАГП). Выделяют ВАГП ранние, развивающиеся в первые 3 суток искусственной вентиляции легких, и поздние, развивающиеся после 3 суток ИВЛ.
|
|
Под врожденными пневмониями (ВрП), связанными с антенатальным инфицированием, понимают заболевания, клинически манифестировавшие в первые 3 суток жизни ребенка. При интранатальном инфицировании ВрП также может развиться в первые 72 часа жизни, но чаще в более поздние сроки – на 4–7 сутки жизни, а при некоторых видах возбудителей, например при C. trachomatis, – на 3–6–8 неделях жизни ребенка.
По тяжести течения, степени выраженности поражения легочной паренхимы, токсикоза и осложнений выделяют нетяжелые и тяжелые пневмонии, неосложненные и осложненные. Осложнениями пневмонии являются инфекционно-токсический шок с развитием полиорганной недостаточности, деструкция легочной паренхимы (буллы, абсцессы), вовлечение плевры в инфекционный процесс с развитием плеврита, эмпиемы, пневмоторакса, развитие медиастенита и т.д.
Эпидемиология
Пневмонию диагностируют приблизительно у 20 на 1000 детей первого года жизни, приблизительно у 40 на 1000 в дошкольном возрасте, а в школьном и подростковом возрастах диагноз пневмонии устанавливается приблизительно в 10 случаях на 1000 детей. Заболеваемость ВрП составляет 1,79 на 1000 живорожденных детей. Даже в экономически развитых странах мира пневмония остается одной из частых причин смертности. Смертность от ВП (вместе с гриппом) достигает 13,1 на 100 000 населения. Причем от ВП погибают, главным образом, дети раннего возраста (11,3 на 100 000 родившихся живыми). Среди госпитализированных в стационары детей ГП составляет от 6 до 27% случаев всей нозокомиальной инфекции. Причем частота ВАГП превышает частоту ВнАГП в 5–15 раз.
Этиология
Этиология пневмоний у детей весьма разнообразна и тесно связана с условиями развития заболевания, возрастом и преморбидным фоном ребенка.
Патогенез
Патогенез развития пневмонии у детей не имеет существенных отличий по сравнению со взрослыми. Можно отметить более низкий уровень противоинфекционной защиты, особенно свойственный детям раннего возраста, относительную недостаточность мукоцилиарного клиренса, особенно при респираторной вирусной инфекции, и склонность к отеку слизистой дыхательных путей и образованию вязкой мокроты при развитии воспаления респираторного тракта, что также нарушает мукоцилиарный клиренс.
|
|
Из четырех основных патогенетических механизмов развития пневмонии (аспирация секрета ротоглотки; вдыхание аэрозоля, содержащего микроорганизмы; гематогенное распространение микроорганизмов из внелегочного очага инфекции и непосредственное распространение инфекции из соседних пораженных органов) у детей наибольшее значение при развитии ВП имеет микроаспирация секрета ротоглотки. Второе по значимости место занимает гематогенное распространение инфекции. Аспирация большого количества содержимого верхних дыхательных путей и/или желудка характерна для новорожденных и детей первых месяцев жизни. Наибольшее значение имеет механическая обструкция дыхательных путей, особенно в случаях мекониальной аспирации или аспирации во время кормления и/или рвоте и при срыгиваниях.
Факторы, предрасполагающие к аспирации (включая микроаспирацию):
· энцефалопатия различного генеза (постгипоксическая, при пороках развития мозга и наследственных заболеваниях, судорожном синдроме);
· дисфагия (синдром рвоты и срыгивания, пищеводно-трахеальные свищи, халазия, гастроэзофагеальный рефлюкс);
· механические нарушения защитных барьеров (назогастральный зонд, эндотрахеальная интубация, трахеостомия, гастродуоденоскопия);
· повторная рвота при парезе кишечника, тяжелых инфекционных и соматических заболеваниях.
Лучевые методы исследования
Рентгенография органов грудной клетки является основным методом диагностики пневмонии. Оцениваются следующие критерии, которые свидетельствуют о тяжести заболевания и помогают в выборе антибактериальной терапии:
· распространенность инфильтрации;
· наличие или отсутствие плеврального выпота;
· наличие или отсутствие деструкции.
Помимо этого динамическая рентгенография легких позволяет оценить динамику процесса на фоне проводимой терапии и полноту выздоровления.
Компьютерная томография, в том числе спиральная компьютерная томография обладает в 2 раза более высокой чувствительностью при выявлении очагов инфильтрации в нижней и верхней долях легких. Используется при проведении дифференциального диагноза.
|
|
Таким образом, клинико-рентгенологическими критериями диагноза пневмонии являются ( клинико-рентгенологический диаг-ноз не может быть приравнен к этиологическому):
наличие изменений инфильтративного характера на рентгенограмме в сочетании с двумя из нижеперечисленных клинических признаков:
o острое лихорадочное начало заболевания (Т >38,00С);
o кашель;
o аускультативные признаки пневмонии;
o лейкоцитоз >10·109/л и/или палочкоядерный сдвиг >10%.
Это положение, однако, правомочно только при ВП и у пациентов без выраженного иммунодефицитного состояния.
Особенности диагностики ГП
Клинико-рентгенологическими критериями ГП являются:
· появление “свежих” очагово-инфильтративных изменений в легких на рентгенограмме;
· три или более из следующих признаков:
o повышение температуры тела >39,30С;
o PaO2 <70 мм рт. ст. (при дыхании комнатным воздухом) или РаO2/FiO2 <240 мм рт. ст. (при ИВЛ или ингаляции кислорода);
o кашель, одышка, аускультативные признаки пневмонии;
o лейкопения <4·109/л или лейкоцитоз >12·109/л с палочкоядерным сдвигом >10%.
Материалами для микробиологического исследования являются откашливаемая мокрота, аспираты из носоглотки, трахеостомы и эндотрахеальной трубки, посевы пунктата плеврального содержимого. Всем пациентам с предполагаемой ГП показан посев крови.
Дифференциальный диагноз
Дифференциальный диагноз пневмоний у детей тесно связан с возрастом ребенка, так как определяется особенностями и характером легочной патологии в различные возрастные периоды.
В грудном возрасте необходимость в проведении дифференциального диагноза возникает при заболеваниях, трудно поддающихся стандартному лечению. В этих случаях следует помнить, что, во-первых, пневмония может осложнять другую патологию. Во-вторых, клиника дыхательной недостаточности может быть обусловлена такими состояниями, как:
· аспирация,
· инородное тело в бронхах,
|
|
· недиагностированные ранее трахео-эзофагальная фистула, гастро-эзофагальный рефлюкс,
· пороки развития легкого (долевая эмфизема, колобома), сердца и крупных сосудов,
· муковисцидоз и дефицит α-антитрипсина.
У детей второго-третьего годов жизни и в более старшем возрасте при трудно поддающейся лечению пневмонии следует исключать:
· синдром Картегенера;
· гемосидероз легких;
· неспецифический альвеолит;
· селективный иммунодефицит IgA.
Дифференциальный диагноз в этом возрасте основывается на использовании эндоскопического исследования трахеи и бронхов, проведении сцинтиграммы легких, ангиографии, проведении потовой и других проб на муковисцидоз, определении концентрации α1-антитрипсина и др.
Наконец, во всех возрастах необходимо исключать туберкулез легких.
У пациентов с тяжелыми дефектами иммунитета при появлении одышки и очагово-инфильтративных изменений в легких необходимо исключить:
· прогрессирование основного заболевания;
· вовлечение легких в основной патологический процесс (например, при системных заболеваниях соединительной ткани);
· последствия проводимой терапии (лекарственное поражение легких, лучевой пневмонит).
Госпитальной пневмонии
Этиология ГП находится в тесной зависимости от профиля лечебного учреждения, где развилось заболевание (см. табл. 2). При этом более половины случаев ГП являются вентилятор-ассоци-ированными. Ранние ВАГП обычно обусловлены той же микрофлорой, что и ВП данного возрастного периода. Принципы выбора антибактериальных препаратов при них такие же, как и при тяжелой ВП.
На выбор антибактериальной терапии при ГП и поздних ВАГП оказывает существенное влияние то, что для этого заболевания характерно молниеносное течение с нередким развитием инфекционно-токсического шока и ДВС. В связи с этим оправданным является деэскалационный принцип выбора стартового препарата: лечение начинают с ЛС с максимально широким спектром воздействия, затем, при стабилизации состояния и уточнении этиологии, переходят на препараты с направленным спектром антибактериального воздействия. К препаратам выбора относятся цефалоспорины 3 поколения с антисинегнойным эффектом в комбинации с аминогликозидом или цефалоспорин 4 поколения, ингибитор-защищенный карбоксипенициллин в монотерапии или в комбинации с аминогликозидом, карбапенемы.
Препараты назначаются внутривенно (предпочтительно) или внутримышечно, длительность лечения определяется индивидуально, но не менее 14 суток:
Длительность антибактериальной терапии пневмоний с высоким риском неблагоприятного исхода и деструктивных пневмоний составляет не менее 3 недель.
СИМПТОМАТИЧЕСКАЯ ТЕРАПИЯ
|
|
Противокашлевая терапия занимает большое место в лечении пневмоний, являясь одним из основных направлений симптоматической терапии. Из противокашлевых ЛС препаратами выбора являются муколитики, которые хорошо разжижают бронхиальный секрет за счет изменения структуры слизи. Муколитики используют внутрь и в ингаляциях:
Вторым направлением симптоматической терапии является жаропонижающая терапия. В настоящее время перечень жаропонижающих препаратов в детском возрасте ограничен парацетамолом и ибупрофеном. Показанием к их назначению является фебрильная лихорадка (свыше 38,50С). При температуре свыше 400С используют литическую смесь.
Прогноз
Прогноз при ВП, протекающей без осложнений, как правило, благоприятный. При тяжелой ВП отсрочка в назначении противомикробных ЛС на 8 часов может существенно ухудшить прогноз. Наиболее серьезный прогноз тяжелой ВП отмечается у детей раннего возраста, имеющих неблагоприятные модифицирующие факторы. ГП, особенно ИВЛ-ассоциированные пневмонии, также характеризуются серьезным прогнозом. Летальность при них достигает 30–40%.
А.Б.Левин, В.И.Широкова
Этиология и патогенез.
По данным Г.А. Самсыгиной до 80% пневмоний у детей до трех лет с летальным исходом имеют смешенное вирусно-бактериальное происхождение. У подавляющего большинства детей развитию первичной (т.е. бронхогенной) деструктивной пневмонии предшествуют ОРВИ. Роль респираторной вирусной инфекции в патогенезе ОГДП сводится к ее «протравливающему» воздействию на слизистую оболочку нижних дыхательных путей, что способствует колонизации бронхиального дерева бактериальной флорой. Кроме этого вирусная инфекция обладает угнетающим воздействием на местный иммунитет респираторного тракта.
Поскольку среди детей раннего возраста достаточно широко распространено носительство условно-патогенной микрофлоры на слизистых оболочках верхних дыхательных путей (в т.ч. пневмококков различных серотипов и стафилококков), то микробная колонизация нижних дыхательных путей и респираторного отдела легких происходит, прежде всего, за счет аутофлоры.
Таким образом, как показали проведенные нами ранее исследования (А.Б.Левин, 1995), этиологическую роль в генезе ОГДП играют, по существу, вирусно-микробные ассоциации, вирусным компонентом которых наиболее часто являются вирусы гриппа, парагриппа и адено-вирусы, а микробным – пневмококк и стафилококк.
Такие факторы, как возраст заболевших детей, условия инфицирования, преморбидный фон (иммунодефицитные состояния, гастро-эзофагальный рефлюкс, муковисцидоз) в значительной степени определяют тяжесть течения пневмоний и позволяют эмпирически с достаточно большой долей вероятности предположить этиологию заболевания. Особо следует отметить, что имеется значимая зависимость между длительностью течения предшествующей ОГДП вирусной инфекции, применением в процессе ее лечения антибиотиков и микробной этиологией процесса на момент развития деструктивного поражения легких. Так, среди детей, поступающих в ранние сроки заболевания из дома и не получавших антибиотики преобладают больные с пневмококковой инфекцией; при поступлении в относительно ранние сроки (до 10-ти суток) на фоне антибиотикотерапии, чаще всего диагностируется стафилококковая деструкция легких; в тоже время у большинства детей с ОГДП, переводимых в специализированные отделения из инфекционных стационаров после предшествующей антибактериальной химиотерапии, как правило, в качестве этиологически значимого возбудителя определяются грам-отрицательные микробы (синегнойная, кишечная палочка или протей).
Результаты проведенных нами ранее вирусологических и бактериологических исследований (включая и серологические методы диагностики) приведены на рис. 1 и 2 (А.Б. Левин, 1995).

Рис. 1. Структура ОРВИ у детей с ОГДП.
I — грипп; II — грипп + парагрипп; III —
грипп + аденовирусная + РС-инфекция;
IV — парагрипп: V — аденовирусная + РС-инфекция;
VI — вирусная инфекция не диагностирована.
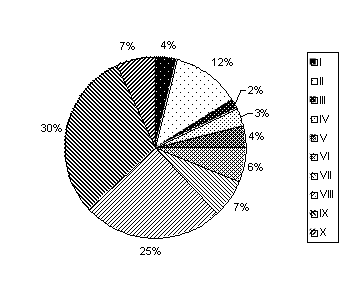
Рис. 2. Структура микробных возбудителей ОГДП
I — анаэробы+аэробы; II — ассоциации аэробов;
III — гемофильнаяпалочка;
IV — клебсиелла; V — синегнойная палочка; VI — легионелла;
VII — протей; VIII — пневмококк; IX — стафилококк; X — микрофлора не выделена.
ПНЕВМОНИЯ У ДЕТЕЙ
Г.А. Самсыгина
Кафедра детских болезней № 1 педиатрического факультета с курсом кардиологии и ревматологии ФУВ, РГМУ
Пневмония – острое инфекционное заболевание, характеризующееся поражением респираторных отделов легких, наличием внутриальвеолярной экссудации и выраженными в различной степени лихорадкой и интоксикацией.
Пневмонии у детей, так же как у взрослых, различаются по этиологии, патогенезу и морфологической характеристике. При этом пневмония может поражать целую долю легкого (долевая пневмония), её сегмент или сегменты (сегментарная или полисегментарная пневмония), альвеолы или группы альвеол (очаговая пневмония), в том числе прилежащие к бронхам (бронхопневмония) или интерстициальную ткань (интерстициальная пневмония). Эти различия выявляются главным образом при физикальном и рентгенологическом обследовании больных.
Классификация
В настоящее время пневмонии у детей принято делить в зависимости от условий их возникновения на внебольничные (домашние) и больничные (госпитальные, нозокомиальные) Также выделяют врожденные пневмонии у новорожденных детей и пневмонии при иммунодефицитных состояниях.
Под внебольничными пневмониями (ВП) понимают заболевания, возникшие в обычных условиях существования ребенка.
Под госпитальными пневмониями (ГП) понимают заболевания, развившиеся через 3 дня пребывания ребенка в стационаре или в течение первых 3 дней после выписки его из стационара. Принято выделять вентилятор-ассоциированные госпитальные пневмонии (ВАГП) и вентилятор-неассоциированные госпитальные пневмонии (ВнАГП). Выделяют ВАГП ранние, развивающиеся в первые 3 суток искусственной вентиляции легких, и поздние, развивающиеся после 3 суток ИВЛ.
Под врожденными пневмониями (ВрП), связанными с антенатальным инфицированием, понимают заболевания, клинически манифестировавшие в первые 3 суток жизни ребенка. При интранатальном инфицировании ВрП также может развиться в первые 72 часа жизни, но чаще в более поздние сроки – на 4–7 сутки жизни, а при некоторых видах возбудителей, например при C. trachomatis, – на 3–6–8 неделях жизни ребенка.
По тяжести течения, степени выраженности поражения легочной паренхимы, токсикоза и осложнений выделяют нетяжелые и тяжелые пневмонии, неосложненные и осложненные. Осложнениями пневмонии являются инфекционно-токсический шок с развитием полиорганной недостаточности, деструкция легочной паренхимы (буллы, абсцессы), вовлечение плевры в инфекционный процесс с развитием плеврита, эмпиемы, пневмоторакса, развитие медиастенита и т.д.
Эпидемиология
Пневмонию диагностируют приблизительно у 20 на 1000 детей первого года жизни, приблизительно у 40 на 1000 в дошкольном возрасте, а в школьном и подростковом возрастах диагноз пневмонии устанавливается приблизительно в 10 случаях на 1000 детей. Заболеваемость ВрП составляет 1,79 на 1000 живорожденных детей. Даже в экономически развитых странах мира пневмония остается одной из частых причин смертности. Смертность от ВП (вместе с гриппом) достигает 13,1 на 100 000 населения. Причем от ВП погибают, главным образом, дети раннего возраста (11,3 на 100 000 родившихся живыми). Среди госпитализированных в стационары детей ГП составляет от 6 до 27% случаев всей нозокомиальной инфекции. Причем частота ВАГП превышает частоту ВнАГП в 5–15 раз.
Этиология
Этиология пневмоний у детей весьма разнообразна и тесно связана с условиями развития заболевания, возрастом и преморбидным фоном ребенка.
Этиология ВП у детей раннего возраста
Внебольничные пневмонии развиваются, начиная со 2-4 недели жизни ребенка. В этот период и на втором месяце жизни причинами ВП становятся респираторные вирусы (РС вирус, аденовирус, вирусы парагриппа) и бактерии (S. aureus, пиогенный стрептококк и грамотрицательные энтеробактерии). Такие возбудители, как пневмококк и гемофильная палочка, в этом возрастном периоде встречаются редко.
Начиная с 2-х месяцев и до 3 лет в этиологии ВП роль респираторных вирусов возрастает. Они могут быть как самостоятельной причиной заболевания, так и создавать вирусно-бактериальные ассоциации. Наибольшее значение имеют РС вирус, который встречается приблизительно в половине случаев заболевания; в четверти случаев причиной заболевания являются вирусы парагриппа 3 и 1 типов; вирусы гриппа А и В и аденовирусы играют небольшую роль. Редко выявляются риновирусы, энтеровирусы, коронавирусы. Описаны также пневмонии, обусловленные вирусами кори, краснухи, ветряной оспы. Помимо самостоятельной этиологической значимости респираторно-вирусная инфекция является у детей раннего возраста практически обязательным фоном для развития бактериального воспаления.
Бактериальные возбудители, наиболее часто встречающиеся при ВП у детей, те же, что у взрослых: S. pneumoniae, H. influenzae, М. pneumoniae, C. pneumoniae, S. aureus и S. pyogenes. Однако в период раннего детства этиологическая роль пневмококка заметно возрастает только к 6 месяцам жизни и составляет 35–45% всех случаев пневмонии.
H. influenzae, тип b, и нетипируемая гемофильная палочка как причина ВП встречаются у детей, начиная с 3–5-месячного возраста, и отмечается приблизительно в 10% всех случаев ВП у детей до 7 лет.
S. aureus и S. pyogenis, E. coli и K. pneumoniae как причина пневмонии встречаются в основном у детей первых 2–3 лет. Этиологическая значимость каждого из них невелика и не превышает 2–5% всех случаев ВП, но они обуславливают наиболее тяжелые заболевания у детей, осложняющиеся развитием шока и деструкцией. Заболевания, вызванные S. aureus и S. pyogenis, обычно осложняют тяжелые вирусные инфекции, такие как грипп, ветряная оспа, корь, герпетическая инфекция.
Пневмонии, вызванные атипичными возбудителями, у детей обусловлены в основном M. pneumoniae и C. trachomatis et pneumoniae. Легионеллез и пситакоздо недавнего времени рассматривали как очень редкую патологию. Однако в последние годы появились указания на возможно большую роль L. pneumoniae в генезе пневмоний в детскомвозрасте. Роль M. pneumoniae как причины ВП у детей в последние годы явно возрастает. В основном микоплазменная инфекция начинает диагностироваться на втором году жизни. C. pneumoniae как причина пневмонии выявляется практически в любом возрасте.
Данные об этиологии ВП у детей раннего возраста приведены в табл. 1.
Таблица 1. Этиология внебольничных пневмоний у детей раннего возраста
| Возраст | Вирусы | Бактерии |
| 2 недели – 2 месяца | РС вирус, аденовирус, вирусы парагриппа | S. aureus, S. pyogenes, грамотрицательные энтеробактерии (E.сoli, K.pneumoniae), C. trachomatis |
Этиология ВП у детей старше 3 – 5 лет практически не отличается от таковой у взрослых. Наиболее часто ВП вызывают следующие возбудители:
· S. pneumoniae (20–40% случаев);
· M. pneumoniae (около 20% случаев);
· C. pneumoniae (5–7% случаев);
· H. influenzae (5–7% случаев);
· Enterobacteriaceae (K. pneumoniae, E. coli и др.) (3–5% случаев);
· S.aureus (3–5% случаев);
· S.pyogenis,Chlamydia psittaci,Coxiella burnetii, Legionella pneumophila и др. (редко).
Сочетание S. pneumoniae и других с M. pneumoniae / С.р neumoniae выявляется у 3–40% пациентов.
Этиология ГП. В этиологии ГП у детей, также как и в этиологии ВП, существенное место (до 20% случаев) занимают респираторные вирусы. Ведущую роль играют РС-вирус и вирусы гриппа, меньшую – аденовирус и вирусы парагриппа. При вирусной этиологии ГП отмечена более высокая летальность.
Вид бактериальных и грибковых возбудителей ВнАГП находится в определенной зависимости от профиля стационара, где находится больной (табл. 2). Но в большинстве своем ГП вызывают такие возбудители, как синегнойная палочка, золотистый и эпидермальный стафилококки, причем чаще метициллинрезистентные штаммы золотистого стафилококка, кишечная палочка, клебсиелла, другие представители кишечной группы бактерий (энтеробактер, цитробактер и т.д.) и ацинетобактер.
Таблица 2. Бактериальная этиология вентилятор-неассоциированных пневмоний в зависимости от отделения пребывания больного
| Характер отделения | Патогенны |
| Реанимация, ОРИТ, хирургия | Ps. Aeruginosa, S. aureus et epidermidis, E. coli, K. pneumoniae, Acenetobacter spp., Candida spp. |
| Онкогематология | Ps. aeruginosa, S. aureus et epidermidis, энтеробактерии, Aspergillus spp. |
| Терапевтические отделения | S. aureus et epidermidis, K. pneumoniae, |
| Отделения второго этапа выхаживания недоношенных детей | S. aureus et epidermidis, K. pneumoniae, Pneumocysta carinae |
В последние годы регистрируется грибковая этиология заболевания: кандидоз и аспергиллез, у недоношенных детей – пневмоцистоз. Кандидоз также нередко развивается у недоношенных детей и характерен для пациентов реанимационных отделений, аспергиллез – проблема пациентов онкогематологических отделений.
При ВАГП, как уже отмечалось выше, выделяют ранние и поздние. Пневмонии, развившиеся в первые 72 часа после интубации, обычно имеют ту же этиологическую структуру, что и ВП у пациентов соответствующего возраста. После 72 часов вентиляции в этиологии пневмонии преобладают такие возбудители, как Ps. aeruginosa, S. marsensens, Acinetobacter spp, а также S. aureus, K. pneumoniae, E. coli, Candida и др. (табл. 3). Они являются госпитальной микрофлорой, колонизирующей дыхательную аппаратуру, ведущую роль играют неферментирующие грамотрицательные бактерии и, прежде всего, палочка синезеленого гноя (до 30% случаев). K. pneumonia е как причина пневмонии выявляется в 22,5% случаев. Третье место занимают стафилококки (18,3%), а четвертое делят E. coli (12,7%) и Enterobacter spp. (9,9%).
Таблица 3. Бактериальная этиология вентилятор-ассоциированных пневмоний у детей
| Вентилятор-ассоциированные пневмонии | Патогенны |
| Ранние | Этиология соответствует возрастной этиологической структуре внебольничных пневмоний |
| Поздние | Ps. aeruginosa, Acinetobacter spp, S. marsensens, S. aureus, K. pneumoniae, E. coli, Candida spp. |
Факторами риска развития ГП у детей являются:
· возраст госпитализированного ребенка до 6 месяцев;
· врожденные пороки развития, особенно пороки развития сердца и легких;
· врожденные инфекции, особенно вирусные;
· онкогематологические заболевания;
· длительная иммуносупрессивная терапия (глюкокортикоиды, нестероидные противовоспалительные препараты и цитостатики);
· нейромышечная блокада;
· первичные и вторичные иммунодефициты;
· у новорожденных детей особое значение имеют также:
- недоношенность;
- синдром дыхательных расстройств;
- нарушение сердечно-легочной адаптации;
- пневмопатии.
Этиология пневмоний у иммунокомпрометированных больных. Среди вирусов, способных стать причиной пневмонии у этой категории больных детей, следует, прежде всего, назвать вирус цитомегалии (ЦМВ), который особенно часто становится причиной пневмонии у больных СПИДом. Кроме ЦМВ, причиной ГП у иммунокомпрометированных пациентов могут стать Herpes simplex virus, Varicella zoster virus и Enteroviruses. Основные невирусные патогены представлены в табл. 4.
Таблица 4. Бактериальная и грибковая этиология ВП у иммунокомпрометированных больных
| Группы больных | Патогены |
| Недоношенные дети | Pneumocysta carinae, U. urealitica, M. spp. |
| Больные нейтропенией | Грамотрицательные энтеробактерии, грибы рода Candida, Aspergillus, Fusarium |
| Больные с первичным клеточным иммунодефицитом | Ps. Aeruginosa, грибы рода Candida |
| Больные с первичным гуморальным иммунодефицитом | Пневмококк, Стафилококки, Энтеробактерии |
| Больные с приобретенным иммунодефицитом (СПИД) | Pneumocysta carinae, Цитомегаловирус, Микобактерии туберкулеза, Candida spp |
Патогенез
Патогенез развития пневмонии у детей не имеет существенных отличий по сравнению со взрослыми. Можно отметить более низкий уровень противоинфекционной защиты, особенно свойственный детям раннего возраста, относительную недостаточность мукоцилиарного клиренса, особенно при респираторной вирусной инфекции, и склонность к отеку слизистой дыхательных путей и образованию вязкой мокроты при развитии воспаления респираторного тракта, что также нарушает мукоцилиарный клиренс.
Из четырех основных патогенетических механизмов развития пневмонии (аспирация секрета ротоглотки; вдыхание аэрозоля, содержащего микроорганизмы; гематогенное распространение микроорганизмов из внелегочного очага инфекции и непосредственное распространение инфекции из соседних пораженных органов) у детей наибольшее значение при развитии ВП имеет микроаспирация секрета ротоглотки. Второе по значимости место занимает гематогенное распространение инфекции. Аспирация большого количества содержимого верхних дыхательных путей и/или желудка характерна для новорожденных и детей первых месяцев жизни. Наибольшее значение имеет механическая обструкция дыхательных путей, особенно в случаях мекониальной аспирации или аспирации во время кормления и/или рвоте и при срыгиваниях.
Факторы, предрасполагающие к аспирации (включая микроаспирацию):
· энцефалопатия различного генеза (постгипоксическая, при пороках развития мозга и наследственных заболеваниях, судорожном синдроме);
· дисфагия (синдром рвоты и срыгивания, пищеводно-трахеальные свищи, халазия, гастроэзофагеальный рефлюкс);
· механические нарушения защитных барьеров (назогастральный зонд, эндотрахеальная интубация, трахеостомия, гастродуоденоскопия);
· повторная рвота при парезе кишечника, тяжелых инфекционных и соматических заболеваниях.
|
|
|

Автоматическое растормаживание колес: Тормозные устройства колес предназначены для уменьшения длины пробега и улучшения маневрирования ВС при...

Состав сооружений: решетки и песколовки: Решетки – это первое устройство в схеме очистных сооружений. Они представляют...

Особенности сооружения опор в сложных условиях: Сооружение ВЛ в районах с суровыми климатическими и тяжелыми геологическими условиями...

Таксономические единицы (категории) растений: Каждая система классификации состоит из определённых соподчиненных друг другу...
© cyberpedia.su 2017-2024 - Не является автором материалов. Исключительное право сохранено за автором текста.
Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы!