В плазме крови есть неактивный протеолитический фермент калликреиноген. При появлении в крови активных протеаз данный неактивный фермент превращается в активный калликреин. Под его действием от альфа-глобулина плазмы крови отщепляются пептиды, которые называются кинины. Наиболее важными кининами являются каллидин и брадикинин. В очаге воспаления кинины вызывают:
1. Расширение артериол – артериальную гиперемию
2. Повышение проницаемости сосудистой стенки
3. Раздражение нервных окончаний – боль.
Производные арахидоновой кислоты
Это: простагландины, простациклины, лейкотриены. Данные БАВ приводят к изменению МЦР, вызывают расширение артериол, стимулируют хемотаксис лейкоцитов с одновременным повышением проницаемости кровеносных сосудов.
Лимфокины и монокины
Лимфокины - это продукции деятельности Т-лимфоцитов, которые вызывают активацию хемотаксиса лейкоцитов и активируют пролиферацию в очаге воспаления. Монокины являются продуктами деятельности макрофагов. Основной монокин – это интерлейкин-1. Он вызывает лихорадку, боль, а воздействую на ЦНС – апатию и сонливость.
В результате выработки БАВ, а также нарушения обмена веществ, в исходе альтерации закладывается фундамент для развития экссудации, эмиграции и пролиферации.
Альтерация приводит к нарушению местного кровообращения в очаге воспаления. Механизм и проявления этих нарушений следующие:
1. Кратковременная ишемия
2. Артериальная гиперемия
3. Венозная гиперемия
4. Стаз
Из-за нарушения микроциркуляции наблюдается резкое повышение сосудистой стенки, застой крови, накопление хемотаксинов. Это создает благоприятные условия для развития второго компонента воспаления – экссудации.
Экссудация
Это выход жидкости и растворенных в ней компонентов плазмы крови из кровеносных сосудов в ткань. В широком смысле слова это понятии включает и эмиграцию лейкоцитов. В основе экссудации лежать три механизма:
1. Повышение проницаемости сосудистой стенки
2. Увеличение гидростатического давления в сосудах
3. Увеличение осмотического и онкотического давления в ткани.
Ведущим фактором в развитие экссудации является повышение проницаемости сосудистой стенки.
Этиология повышения проницаемости сосудистой стенки: продукты дегрануляции базофилов, кинины (брадикинин и калледин), простагландины и лейкотриены, лизосомальные ферменты, ацидоз.
Механизм повышения проницаемости сосудистой стенки при экссудации:
1. Активация микровезикулярного транспорта через эндотелий
2. Образование сквозных трансклеточных каналов в эндотелиоцитоах
3. Увеличение просвета межэндотелиальных щелей
4. Десквамация (слущивание) эндотелия
5. Деполимеризация веществ, соединяющих эндотелиоциты сосудов
Динамика повышения проницаемости сосудов при воспалении
Имеет две фазы:
1. Ранняя фаза: развивается через 10 – 15 мин. после начала воспаления. Причина – гистамин.
2. Поздняя фаза: начинается через 1 час от начала воспаления, причины – все остальные медиаторы воспаления.
В результате собственно экссудации в воспаленную ткань выходит жидкая часть крови.
Эмиграция
Это переход лейкоцитов крови из кровеносных сосудов в ткань. Вначале выходят полинуклеарные фагоциты – нейтрофилы. Они уничтожают микробы. Затем, мононуклеарные фагоциты. Они фагоцитируют погибшие клетки, тканевой детрит и расчищают очаг воспаления. На конечном этапе в ткань поступают лимфоциты. Процесс эмиграции лейкоцитов в воспаленную ткань включает следующие процессы:
1. Краевое состояние лейкоцитов – маргинация. Это переход лейкоцитов из циркулирующего пула в пристеночный маргинальный. В основе лежат следующие механизмы: лейкоциты, как наиболее легкие элементы, отбрасываются на периферию. На поверхности эндотелия сосудов происходит выпадение нитей фибрины. Образовавшаяся «бахрома» задерживает лейкоциты. Имеет место электростатическое взаимодействие лейкоцитов с эндотелиоцитами. На поверхности лейкоцитов и эндотелиоцитов появляются адгезивные белки. Адгезивные белки синтезируются в лейкоцитах и эндотелиальных клетках и хранятся во внутриклеточных везикулах. Под действием медиаторов воспаления везикулы открываются и адгезивные белки выходят, что приводит к взаимодействию лейкоцитов и эндотелиоцитов.
2. Преодолевание лейкоцитами сосудистой стенки и эмиграция их в очаг воспаления. Эмигрируя в ткань лейкоциты преодолевают два барьера капиллярной стенки: эндотелий и базальную мембрану. Нейтрофилы и макрофаги проходят через эндотелий по межэндотелиальным щелям, они выпускают псевдоподии в щели и раздвигают клетки. Преодоление базальной мембраны обусловлено двумя механизмами. Первый механизм заключается в явлении тиксотропии: при контакте с базальной мембраной ее коллоиды переходят из состояния геля в состояние золя, то есть разжижаются. Нейтрофил легко преодолевает золь, после чего золь базальной мембраны превращается в гель. Второй механизм заключается в выделении нейтрофилами нейтральных протеаз, которые расщепляют волокнистые структуры базальной мембраны. После этого нейтрофилы, макрофаги и другие лейкоциты благодаря явлению хемотаксиса проникают в очаг воспаления (см. тему «Фагоцитоз»).
Пролиферация
Пролиферация или размножение клеток в очаге воспаления включает два процесса включает два процесса: размножение клеток (собственно пролиферация) и синтез внеклеточных компонентов СТ (коллагена, эластина, протеогликанов, гликопротеинов).
Механизмы пролиферации
I. Уменьшение концентрации в ткани кейлонов.
Это вещества белковой природы, которые образуются зрелыми клетками.
Кейлоны - ингибиторы клеточного деления. Чем выше их концентрация, тем меньше развиты в ткани процессы пролиферации.При повреждении и гибели клеток в очаге воспаления концентрации кейлонов в ткани уменьшается и снимается тормозное влияние кейлонов на малодифференцированные камбиальные клетки: они начинают делиться. Деление продолжается до тех пор, пока концентрация кейлонов не увеличиться до уровня, который существовал в неповрежденной ткани.
II. Увеличение концентрации в тканях стимуляторов пролиферации – факторов роста.
Факторы роста поступают из плазмы или являются продуктами клеток. Это фактор роста эпидермиса, фактор роста фибробластов, фактор роста тромбоцитарного происхождения, фактор роста нервов, фактор некроза опухолей, соматомедины (инсулиноподобные факторы роста), лимфокины. Интимный механизм их действия заключается в активации внутриклеточных протеинкиназ. В итоге в очаге воспаления размножаются клеточные элементы (в первую очередь СТ) и формируется волокнистая СТ.
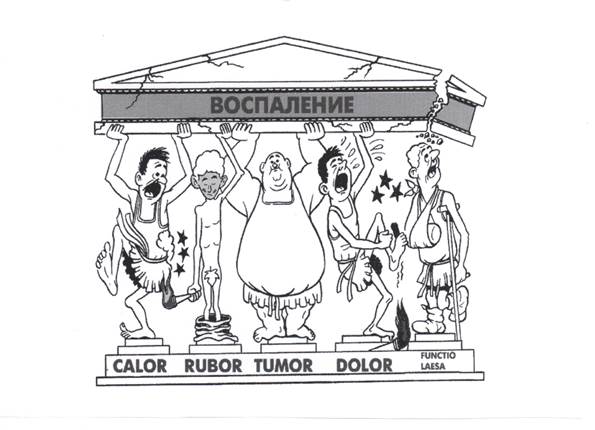
Пентада Цельса-Галена
(кардинальные признаки воспаления или местные клинические признаки воспаления).
1. Calor – повышение местной температуры воспаленного очага
Обусловлено повышение интенсивности катаболических процессов в очаге воспаления, а также артериалной гиперемией, во время которой в ткань поступает много теплой артериальной крови.
2. Rubor – покраснение воспалительного очага. Связано с развитием артериальной, а затем, венозной гиперемией.
3. Tumor – припухание воспаленного очага. Развивается в результате экссудации.
4. Dolor – боль в области воспаленного очага. Возникает в результате раздражения рецепторов медиаторами воспаления, а также в результате механического давления экссудата, ацидоза и гиперосмии.
5. Functio Laesa – нарушение функции. Является следствием гибели клеток в очаге воспаления.
Общие проявления воспаления
1. Лихорадка: развивается вследствие выделения нейтрофилами и макрофагами лейкоцитарных пирогенов, в первую очередь ИЛ-1.
2. Лейкоцитоз: при остром воспалении, вызванном гноеродными микроорганизмами, наблюдается нейтрофилез, то есть увеличение нейтрофилов. Также может увеличиваться количество лимфоцитов, эозинофилов и других лейкоцитов.
3. Повышенное содержание в крови «белков острой фазы воспаления». Это белки, концентрация которых в плазме крови при остром воспалении увеличивается более чем на 50% процентов. Они образуются в основном в печени под влиянием продуктов альтерации, ИЛ-1. Известно более 10 белков острой фазы воспаления. Все они имеют в основном защитное значение. К ним относятся: ингибиторы протеаз, антиоксиданты, иммуноглобулины и антителоподобные вещества.
4. Увеличение СОЭ: связано с увеличением содержания в плазме крови грубодисперсных белков (глобулинов, фибриногена). В результате этого поверхностный заряд эритроцитов уменьшается и они легко агрегируют.
5. Интоксикация: обусловлена поступлением в кровь продуктов альтерации из воспаленной ткани.
Классификация воспаления
I. По течению:
1. острое
2. хроническое
II. По степени выраженности, проявлению, манифестации:
1. нормергическое
2. гиперергическое
3. гипоергическое









