Аускультация сердца
Эмбриокардия
Эмбриокардия – маятникооразный ритм, при котором продолжительность систолы и диастолы практически одинакова, а громкость и тембр 1 и 2 тонов сердца не отличается друг от друга. На протяжении первых 2 недель жизни эмбриокардию считают вариантом нормы. Далее она считается патологической. Патологическая эмбриокардия возникает при острой сердечной недостаточности, пароксизмальной тахикардии, высокой лихорадкеи др..
Характеристика функциональных шумов
Функциональные шумы – это шумы, обусловленные нарушением функции сердца при внесердечных заболеваниях (напрмер, при анемии, тиреотоксикозе, нейроциркуляторной дистонии).
Характеристики функциональных шумов:
· Систолические
· Не связаны с тонами сердца
· Непродолжительны, занимают не всю систолу
· По звучанию чаще мягкие, нежные (могут иметь «музыкальный» тембр)
· Слышны на ограниченном участке и не проводятся далеко от места максимального выслушивания
· Непостоянны, изменяются в зависимости от положения тела (лучше выслушиваются в положении лежа0, фазы дыхания (ослабевают или исчезают при глубоком вдохе), физической нагрузки (уменьшаются или исчезают)
· Не сопровождаются изменениями 1 и 2 тонов, появлением дополнительных тонов, расширением границ сердца и признаками недостаточности кровообращения.
Характеристики пульса.
Артериальный пульс – периодические толчкообразные колебания стенок периферических сосудов, синхронизированные с систолой желудочков сердца. У детей старше 2 лет основные характеристики пульса определяют на лучевой артерии. Оценивают ЧСС, ритмичность, напряжение, наполнение, величину и форму пульса. В раннем возрасте на 1 дыхательное движение в среднем приходится 3-3,5 сердечных сокращения, в старшем – 4.
| Характеристики пульса
| Комментарии
|
| Частота (за 1мин)
| Допустимо отклонение пульса от возрастной нормы на 10%, при более редком пульсе говорят о брадикардии, при более частом – о тахикардии. Частота пульса у детей в течение суток меняется, наиболее объективно ее можно оценить утром, сразу после пробуждения ребенка (до перехода в вертикальное состояние и натощак), такой пульс называют базальным. У здоровых детей частота пульса соответствует ЧСС. Дефицит пульса- состояние, при котором не все пульсовые волны достигают лучевой артерии.
|
| Ритм
| Может быть правильным и неправильным. В норме у детей пульс может быть лабильным, аритмия чаще всего связана с дыханием (на выдохе пульс становится более редким) и исчезает при задержке дыхания. Дыхательная аритмия максимально выражена в возрасте 4-12 лет.
|
| Напряжение (характеризуется давлением, необходимым для прерывания пульсовой волны на периферическом сосуде)
| По степени напряжения судят об АД и тонусе артериальной стенки. В норме напряжение пульса бывает умеренным, возможен напряженный твердый или ненапряженный мягкий пульс.
|
| Наполнение (оценивают при сравнении объема артерии на фоне ее полного сдавления и при восстановлении в ней кровотока)
| Степень наполнения зависит от систолического выброса, общего количества крови и ее распределения. Различают пульс удовлетворительного наполнения, полный и пустой пульс.
|
| Величина (определяют на основании общей оценки напряжения и наполнения)
| Величина пульса соответствует степени расширения артерии в результате пульсовой волны и пропорциональна амплитуде АД. Выделяют большой и малый пульс.
|
| Форма характеризуется быстротой подъема и падения давления внутри артерии
| Выделяют быстрый и медленный пульс
|
Частота сердечных сокращений по возрастам.
| Возраст
| ЧСС в минуту
|
| Период новорожденности
| 140-160
|
| 1 год
|
|
| 5 лет
|
|
| 10 лет
| 80-85
|
| 15 лет
| 70-80
|
10) Артериальное давление у ребенка по возрастам.
Для определения АД у детей старше года можно пользоваться формулами:
АДсист= 90 +2n (мм рт ст)
АДдиаст= 60 +n (мм рт ст), где n – возраст в годах
| Возраст
| Систолическое АД, мм рт ст*
| Диастолическое АД, мм рт ст*
|
| Новорожденный
|
| Составляет ½ или 2/3 систолического АД
|
| 1 год
| 80-84
| |
| 5 лет
|
| |
| 10 лет
|
| |
| 15 лет
|
| |
* у девочек АД на 5 мм рт ст ниже, чем у мальчиков
Аускультация легких
Глубокая пальпация живота
Глубокая методическая скользящая пальпация позволяет определить локализацию и протяженность пальпируемого органа, его форму, диаметр, консистенцию (мягкая, плотная), характер поверхности (в норме гладкая), подвижность и смещаемость (в норме различные отделы кишки подвижны), а также болезненность и урчание (в норме отсутствуют).
· Сигмовидную кишку прощупывают в левой подвздошной области в виде гладкого умеренно плотного не урчащего, вяло и редко перистальтирующего тяжа диаметром 2-3 см.
· Слепая кишка имеет форму гладкого мягкоэластического цилиндра диаметром 3-4 см. Пальпируется в правой подвздошной области.
· Восходящий и нисходящий отделы толстой кишки расположены продольно, соответственно в правой и левой боковых областях живота. Представляют собой подвижные и умеренно плотные безболезненные цилиндры диаметром 2 см.
· Поперечная ободочная кишка пальпируется в пупочной области в виде цилиндра, умеренно плотного, диаметром около 2.5 см, ну урчит
· Тонкая кишка обычно не пальпируется
· Большая кривизна желудка и пилорический отдел трудно доступны для пальпации, другие отделы желудка не удается пальпировать совсем. Для определения нижней границы желудка чаще используют метод выявления «шума плеска».
Пальпация печени.
Перед пальпацией предварительно перкуторно определяют локализацию нижнего края печени. По правой срединно-ключичной линии у детей раннего возраста край печени обычно выступает из-под реберного края на 1—2 см, а у детей старше 5—7 лет он расположен на уровне реберной дуги. При пальпации нижнего края печени определяют его консистенцию, форму, болезненность (в норме — безболезненный, слегка заостренный, мягкий эластичный).
Пальпация селезенки.
Пальпацию селезенки проводят в положении больного на спине и на правом боку. Слегка согнутые пальцы пра вой руки располагают примерно напротив X ребра на 3—4 см ниже левой реберной дуги параллельно ей. На вдохе селезенка больного (если она увеличена) выходит из под края реберной дуги, наталкивается на пальпирующие пальцы и «соскальзывает» с них. В норме пальпировать селезенку не удается, поскольку ее передний край не доходит до края реберной дуги приблизительно на 3—4 см. Селезенку можно прощупать при ее увеличении (спленомегалия) не менее чем в 1,5—2 раза. При пальпации селезенки оценивают ее форму, консистенцию, состояние поверхности, подвижность,болезненность.
Пальпация лимфоузлов.
• Затылочные лимфатические узлы. Руки располагают плашмя на затылочных буграх, ощупывают поверхность затылочной кости. У здоровых детей пальпируются не всегда.
• Околоушные лимфатические узлы. Ощупывают область сосцевидногоотростка, область кпереди от мочки уха и наружного слухового прохода. У здоровых детей не пальпируются.
• Подчелюстные лимфатические узлы. Голову ребенка несколько наклоняют вниз. Обычно эти лимфатические узлы пальпируются хорошо и поразмерам не более горошины.
• Подбородочные лимфатические узлы пальпируют по средней линии подбородочной области.
• Переднешейные лимфатические узлы пальпируют перемещением пальцев по передней поверхности грудино-ключично-сосцевидной мышцы в верхнем шейном треугольнике.
• Заднешейные лимфатические узлы пальпируют по задней поверхности грудино-ключично-сосцевидной мышцы в нижнем шейном треугольнике.
• Надключичные лимфатические узлы пальпируют в надключичных ямках. В норме они не доступны пальпации.
• Подключичные лимфатические узлы пальпируют в подключичных ямках. В норме они не доступны пальпации.
• Подмышечные лимфатические узлы. Ребенка просят развести руки в стороны. Исследующий вводит пальцы глубоко в подмышечные впадины и просит опустить руки вниз. Эта группа лимфатических узлов обычно пальпируется.
• Торакальные лимфатические узлы прощупывают на передней поверхности грудной клетки под нижним краем большой грудной мышцы. В норме они не пальпируются.
• Локтевые лимфатические узлы. Руку ребенка сгибают в локтевом суставе под прямым углом, прощупывают желобок двуглавой мышцы. Пальпируются не всегда.
• Паховые лимфатические узлы пальпируют по ходу паховой связки.
• Подколенные лимфатические узлы пальпируют в подколенных ямках, нога должна быть согнута в коленном суставе. В норме не пальпируются.
У здоровых детей обычно пальпируют не более трех групп лимфатических узлов. В норме не доступны пальпации следующие группы лимфатических узлов:
— подбородочные;
— надключичные;
— подключичные;
— торакальные;
— кубитальные;
— подколенные.
Пальпация щитовидной железы
Перкуссия селезенки
Вначале определяют верхнюю и нижнюю границы по средней подмышечной линии (в норме верхняя граница расположена на 10-м ребре, а нижняя граница-на уровне 12-го ребра) Расстояние между этими точками-ширина, Составляет 4 см. Определение передней и задней границы селезеночной тупости проводят с помощью перкуссии по 10-му ребру от края левой реберной дуги к позвоночнику и от левой задней подмышечной линии вперед до появления притупленного звука. Расстояние между этими точками-длинник. 6-8 см.
40) Перкуторное определения асцита
Перкуссию живота проводят в положении лежа и стоя вниз от пупка, а также к боковым поверхностям живота. В норме с 2-х сторон граница перехода тимпанического звука в тупой проходит по передним подмышечным линиям. Медиальное расположение такой границы свидетельствует о скоплении свободной жидкости в брюшной полости (асцит). При переходе больного в вертикальное положение жидкость перемещается в нижнюю часть брюшной полости. Поэтому в боковых областях живота можно будет выявить тимпанит, а перкуссия по вертикальным линиям сверху вниз позволяет определить область тупого звука с горизонтальной верхней границей.
Ладонно-ротовой рефлекс
Надавливание большим пальцем исследующего на ладонь ребенка- открывание рта и наклон головы вперед.
Хватательный
(Робинсона) Вкладывают указательные пальцы исследующего
в ладони ребенка.Схватывание и прочное удерживание пальцев,иногда удается приподнять ребенка
Рефлекс Моро
Положить ребенка на поверхность, а затем ударить по поверхности недалеко от его головы- отведение рук в стороны с разгибанием пальцев(1-я фаза), возврат рук в исходное положение(2-я фаза) движения рук носят характер охватывания туловища.
Опоры и автоматической
Ходьбы Ребенка берут за подмышечные
впадины со стороны спины, приподнимают. Ставят на опору при небольшом наклоне туловища вперед. Сгибание ног в коленных и тазобедренных суставах; опирается полной
стопой,≪стоит≫ на полусогнутых
ногах, совершает шаговые движения.
Рефлекс Галанта
СЕГМЕНТАРНЫЙ ДВИГАТЕЛЬНЫЙ АВТОМАТИЗМ, контролируется сегментами спинного мозга.
Раздражение кожи спины вблизи и вдоль позвоночника (паравертебрально)
Ответная реакция: Изгибает туловище дугой, открытой в сторону раздражителя.

Рефлекс Переса.
СЕГМЕНТАРНЫЙ ДВИГАТЕЛЬНЫЙ АВТОМАТИЗМ, контролируется сегментами спинного мозга.
Ребенка кладут на руку исследующего, проводят пальцем от копчика к шее по остистым отросткам позвонков.
Ответная реакция: поднимает таз, голову, сгибает руки и ноги.

*Рефлекс Галанта и рефлекс Переса вызывает у большинства деток отрицательные эмоции, в связи с этим, если есть ответная реакция на все остальные рефлексы, эти можем не проводить.
Симптом дряблых плеч
Симптом≪дряблых плеч≫
Плечи ребенка обхватывают
сзади двумя руками и активно
поднимают вверх
При мышечной гипотонии
это движение дается легко,
при этом плечи касаются мочек ушей
Измерение большого родничка
Измерение роста.
Новорожденные и дети до 2 лет: измерение проводят в положении лежа на спине с помощью горизонтального ростомера. Ребенка укладывают на спину, упирая макушку в неподвижную планку ростомера. Голову фиксируют так, чтобы нижний край глазницы и верхний край наружного слухового прохода находились в одной вертикальной плоскости. Ноги ребенка распрямляют легким нажимом на колени, подвижную планку ростомера плотно прижимают к пяткам. Расстояние от неподвижной до подвижной планки соответствует длине тела ребенка.

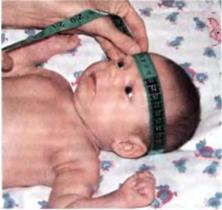
Измерение окружностей. Окружность головы измеряют наложением мягкой сантиметровой ленты, которая должна проходить через надбровные дуги и затылок. Ленту слегка стягивают, чтобы прижать волосы.

Окружность грудной клетки измеряют трижды — при спокойном дыхании, на высоте вдоха и при максимальном выдохе. Ленту накладывают под углами лопаток, при отведенных в сторону руках, а спереди проводят над сосками
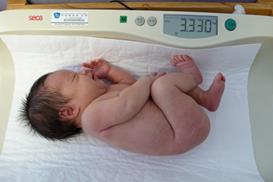
Массу тела грудного ребенка определяют на специальных детских электронных весах с максимально допустимой нагрузкой до 10 кг и точностью измерения до 1 грамма
Определение массы тела детей старшего возраста проводят утром натощак на специальных медицинских весах с точностью до 50 грамм.
53. Определение экскурсии грудной клетки (Экскурсия грудной клетки)
Измерение окружности грудной клетки ребенка проводится на вдохе и на выдохе.
Разница величины окружностей грудной клетки ребенка на высоте вдоха и выдоха отражает подвижность грудной клетки, которую правильнее называть экскурсией грудной клетки во время дыхания. Формула расчета этого показателя:
Экскурсия грудной клетки ребенка = Окружность грудной клетки на вдохе – Окружность грудной клетки на выдохе.
Если полученный результат равен 4 см и менее, его расценивают как низкий. Если он равен 5 – 9 см – средним, а если 10 см и более - высоким.
Рассчитать окружность грудной клетки можно по следующим формулам:
для детей до 6 мес. - 45 – 2 (6 – n)
от 6 до 12 мес. - 45 + 0,5 (n – 6)
n – возраст ребенка в месяцах
от 1 года до 10 лет - 63 – 1,5 (10 - n)
старше 10 лет - 63 + 3 (n – 10)
n – возраст ребенка в годах
54. Измерение артериального давления у ребенка – на манекене.
Для измерения АД на руках и ногах используют манжеты, соответствующие возрасту и окружности плеча и бедра ребенка.
Размеры манжеты для измерения АД:
Дети 1 года – 3,5 -7 см; дети 2-4 лет -5,5 – 11 см;
дети 2 года – 4,5 -9 см; дети 4-7 лет 6,5 – 13 см;
дети до 10 лет 8,5 – 15 см.
| Выполнение.
| Обоснование.
|
| 1. Объяснить (ребёнку) родственникам цель и ход процедуры. Получить согласие.
| - Соблюдение права пациента на информацию.
|
| 2. Ребёнок лежит либо сидит у стола.
| - Положение, в котором может быть получен достоверный результат.
|
| 3. Рука расслаблена, расположена ладонью вверх, плечо находится под углом к поверхности опоры (в положении сидя).
| - Положение, при котором может быть получен достоверный результат.
|
| 4. Воздух из манжеты должен быть удален. Зазор между манжетой и поверхностью плеча 1-1,5 см (должен входить один палец).
| - Подготовка манжеты к началу измерения.
|
| 5. Манжета накладывается на плечо на 2см выше локтевого сгиба.
| - Положение, при котором может быть получен достоверный результат.
|
| 6. Соединить тонометр с манжетой. Закрыть вентиль на груше. Фонендоскоп приложить в локтевом сгибе на проекцию плечевой артерии.
| - Подготовка тонометра к началу измерения.
|
| 7. Воздух нагнетать постепенно до уровня, превышающего на 20 мм.рт. ст тот уровень, при котором исчезает пульс на плечевой артерии.
| - Пережатие артерии необходимо для измерения давления крови в артерии.
|
| 8. Открыть клапан тонометра, выслушать появление первого удара, а затем последнего удара пульса, что будет соответствовать максимальному и минимальному артериальному давлению.
| - При первом ударе фиксируется давление крови в артерии во время систолы, при окончании пульсации – во время диастолы.
|
Средние показатели АД при его измерении на лучевой артерии приведены в табл.8-3.
Таблица 8-3. Артериальное давление у детей в зависимости от возраста
| Возраст
| Систолическое АД, мм рт.ст.*
| Диастолическое АД, мм рт.ст.*
| | Новорожденный
|
| Составляет 1/2 или 2/3
| |
|
|
| | 1 год
| 80-84
| систолического АД
| | 5 лет
|
|
| | 10 лет
|
|
| | 15 лет
|
|
|
* У девочек АД на 5 мм рт.ст. ниже, чем у мальчиков.
|
Для определения АД у детей старше года можно пользоваться следующими формулами:
АДсист = 90 + 2п (мм рт.ст.),
АДдиаст = 60 + п (мм РТ-СТ-),
где п — возраст в годах.
У здоровых детей АД в артериях правых и левых конечностей существенно не отличается. На ногах показатели АД на 10—15 мм рт.ст. выше, чем на руках.
Пульсовое давление — разность между систолическим и диастолическим АД (пропорционально количеству крови, выбрасываемой сердцем при каждой систоле). С возрастом пульсовое давление увеличивается: у новорожденных оно составляет, в среднем, 42 мм рт.ст., у детей в возрасте 5—6 лет — 44 мм рт.ст., в 14—15 лет — 52 мм рт.ст.
55. Методика определения пульса на периферических артериях – на манекене.
При пальпации периферических артерий оценивают пульс. Артериальный пульс — периодические толчкообразные колебания стенок периферических сосудов, синхронизированные с систолой желудочков сердца. Пульс прощупывают на обеих руках и ногах и сравнивают. При одинаковых показателях пульс расценивают как синхронный.
Снижение пульсации на периферических сосудах свидетельствует о нарушении в них кровотока.
У детей старше 2 лет основные характеристики пульса определяют на лучевой артерии. Оценивают ЧСС, ритмичность, напряжение, наполнение, величину и форму пульса.
В раннем возрасте на одно дыхательное движение в среднем приходится
3— 3,5 сердечных сокращения, а в старшем — 4.
· У новорожденного - 140 – 160 ударов в минуту;
· В 1 год - 120 – 125 ударов в минуту;
· В 1- 2 года -110 – 115 ударов в минуту;
· В 2 – 3 года - 105 – 110 ударов в минуту;
· В 3 – 7 лет – 90 – 110 ударов в минуту;
· В 8 – 12 лет 75 – 80 ударов в минуту;
· Старше 12 лет – 70 – 75 ударов в минуту.
Прием Геймлиха.
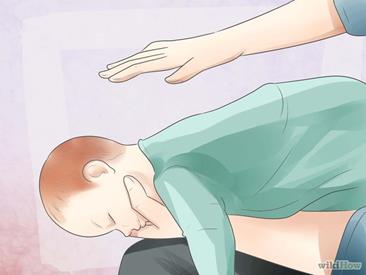
Приготовьтесь похлопывать по спине. Положите ребенка, находящегося в сознании, лицом вниз на колено, чтобы похлопать его по спине. Держите ребенка крепко в этом положении (лицом вниз) и поддерживайте его голову. Ребенок своей грудью должен крепко опираться на вашу руку; можете придерживать его своим бедром.
· Затем сомкните пальцы одной ладони вместе, образуя как бы весло, и осторожно похлопайте по спине, прямо между лопатками ребенка. Удары не должны быть настолько сильными, чтобы могли травмировать ребенка.
· Проверить рот на наличие постороннего предмета. Если такой обнаружите, немедленно его извлеките.
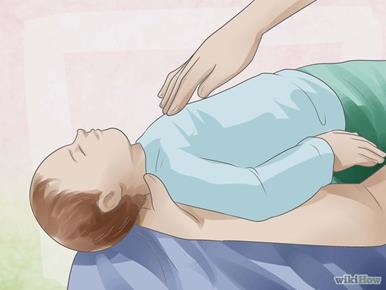
Надавите на грудь. Если ребенок кашляет и плачет, то это хороший знак, означающий, что он дышит. Если ребенок не плачет после выполнения предыдущих действий и предмет откашлять не удалось, значит, похлопывание по спине не помогло. В данном случае, нужно выполнить надавливания на грудь.
· Положите ребенка лицом вверх на колени, чтобы голова была ниже уровня туловища.
· Приложите три пальца прямо к центру грудной клетки ребенка (к грудине, чуть ниже линии сосков). Средний палец должен быть прямо на середине грудной клетки, сверху.
· Расположив пальцы в нужном положении, поднимите средний палец и, используя только оставшиеся пальцы, сильно надавите 5 раз.
· Снова проверьте рот и удалите видимый предмет.

Повторно проверьте, дышит ли ребенок. Если нет, то чередуйте похлопывания по спине и надавливания на грудную клетку, как описано выше, до прибытия скорой помощи.
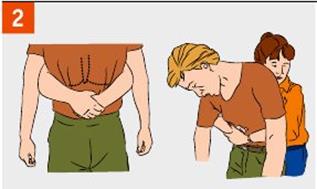
Порядок действий при оказании помощи поперхнувшемуся ребенку:
- Положите ребенка на спину на твердую поверхность и встаньте на колени в его ногах, или держите его на коленях лицом от себя
- Положите средние и указательные пальцы обеих рук на живот ребенка на уровне между пупком и реберными дугами
- Энергично надавите на эпигастральную область в направлении вверх к диафрагме, не сдавливая грудную клетку.
57. Определение и обеспечение проходимости верхних дыхательных путей. (Тройной прием Сафара)
Восстановление проходимости дыхательных путей — первый и очень важный этап реанимации, так как, не обеспечив проходимости дыхательных путей и возможности ИВЛ, дальнейшие мероприятия становятся бесполезными.
Пальцами одной руки захватывают подбородок, а другая рука находится на лбу по линии волосистой части головы. Подбородок поднимают, выталкивая нижнюю челюсть вперед. Другой рукой разгибают голову, что обеспечивает приоткрывание рта.
Также проводится прием Эсмарха, который дает возможность открыть рот и провести его санацию. Оказывающий помощь становится на колени у головы больного, пальцами обеих рук захватывает углы нижней челюсти и перемещает ее вперед, большие пальцы давят на подбородок и тем самым открывают рот. Указательным и средним пальцами левой руки исследуют ротоглотку и удаляют инородные тела.
Оба приема — разгибание головы и Эсмарха — рекомендуются в качестве единого приема, обеспечивающего приоткрывание рта – триада Сафара. Это тройной прием, включающий в себя три компонента (разгибание головы назад; открывание рта; выдвижение нижней челюсти вперед).
Оценка роста
Длина тела новорожденного обычно составляет 48—52 см, в табл. 3-2 приведены средние показатели увеличения длины тела на первом году жизни.

Общее увеличение длины тела ребенка за год составляет в среднем
25 см. Таким образом, к концу первого года жизни она достигает 75—77 см.
На втором году прибавка в длине тела составляет 12—13 см, на третьем году — 7—8 см.
Для ориентировочной оценки длины тела у детей старше 1 года можно
использовать следующий метод: в возрасте 4 лет длина тела новорожденного удваивается и составляет 100 см, если возраст меньше 4 лет, то рост (см) = 100—
8(4—п), если больше 4 лет, то рост = 100 + 6(п—4), где п — число лет.
В возрасте 8 лет рост достигает 130 см, в возрасте 12 лет длина тела утраивается по сравнению с новорожденным и составляет 150 см. С 10—12 лет
начинается ускорение роста, достигающее максимума у мальчиков в 13,5—15,5 лет, у девочек в 10—12 лет. В период вытяжения возможно увеличение роста на 8—10 см в год, этот процесс индивидуален и связан с конституциональными особенностями. Процесс роста останавливается к 18—19 годам у юношей, и к 16—17 годам у девушек.
Оценка окружности головы
При рождении окружность головы в среднем составляет 34—36 см, ее увеличение на первом году жизни представлено в табл. 3-3. В возрасте 1 года окружность головы составляет в среднем 46 см, в 5 лет — 50 см, в 10 лет — 55 см.

Соотношение размеров окружности грудной клетки и окружности головы
При рождении окружность головы (34—36 см) превышает окружность грудной
клетки (32—34 см) на 1—2 см, в возрасте 3—4 мес эти параметры сравниваются.
К концу первого года жизни окружность грудной клетки превышает
окружность головы на 1—2 см. После 1 года окружность грудной клетки превышает
окружность головы на величину от п до 2п, где п — возраст ребенка.
Оценка массы тела
Масса тела доношенного новорожденного составляет 3200—3500 г.
За первые 3—4 дня масса тела уменьшается на 5—6%. Происходит так
называемая физиологическая потеря массы тела. Этот дефицит восстанавливается
к 7—10 дню жизни, затем масса тела неуклонно увеличивается.
Ежедневная прибавка массы тела составляет:
— в первые 3 мес жизни — 23—30 г;
— с 4-го по 6-й месяц — 20—25 г.
Средняя ежемесячная прибавка массы тела составляет:
— в I полугодии — 800 г;
— во И полугодии — 400 г.
Ориентировочный расчет долженствующей массы тела в I полугодии
проводят по формуле: масса тела ребенка 6 мес равна 8200 г, на каждый
недостающий месяц вычитают по 800 г.
В среднем за первые 6 мес здоровый ребенок прибавляет в массе 4300 г.
Ориентировочный расчет долженствующей массы тела во II полугодии
проводят по формуле: масса тела ребенка 6 мес равна 8200 г, на каждый
последующий месяц прибавляют по 400 г (у детей до 12 мес).
В дальнейшем масса тела ребенка увеличивается в среднем:
— на 2-м году жизни — на 2,5 кг;
— на 3-м году — на 2 кг;
— с 3-го по 10-й год — ежегодно на 2 кг;
— с 10-го по 15-й год — ежегодно на 3—4 кг.
Для детей в возрасте 2—11 лет существует формула ориентировочного
расчета долженствующей массы тела:
масса тела (кг) = 10,5 + 2п,
где п — возраст ребенка до 11 лет; 10,5 — средняя масса тела ребенка в 1 год.
Для детей старше Злет приблизительный расчет массы тела следующий:—
ребенок 7 лет при длине тела 125 см имеет массу тела 25 кг;
— на каждые недостающие 5 см из 25 кг вычитают 2 кг;
— на каждые 5 см более 125 см к 25 кг прибавляют 3 кг, а для детей периода полового созревания — 3,5 кг.
Таким образом, увеличение массы тела растущего ребенка имеет следующие
закономерности:
• к концу первого года жизни масса тела новорожденного ребенка утраивается;
• к 6—7 годам масса тела годовалого ребенка удваивается;
• к 11—12 годам масса тела годовалого ребенка утраивается.
Параметрический метод
Данный метод основан на расчете среднеарифметических показателей
(М) и их среднеквадратических отклонений (а) в соответствующих возрас-
тно-половых группах. Выделяют следующие оценочные категории.
•! — среднее (МЃ}а).
• И — ниже среднего (от М—1а до М—2а).
• III — низкое (от М—2 а до М—За).
• IV — выше среднего (от М+1а до М+2а).
• V — высокий уровень (от М+2а до М+3 а).
• VI — очень высокие/низкие величины (отклонение более/менее чем на За).
При проведении врачебного заключения, кроме уровня развития признаков,
учитываются их гармоничность, когда разница между сигмальны-
ми отклонениями не превышает 1а. Параметрический метод чаще используют
при диагностике нарушений роста.
Непараметрический метод
Данный метод основан на использовании специальных таблиц центиль-
ного типа. Необходимо определить по таблицам, в какой интервал попадают
показатели ребенка (длина, масса тела, окружность грудной клетки)
(см. в Приложении, табл. 3-9—3-12).
Гармоничность физического развития ребенка определяется по максимальной
разности между нормами коридоров центильной шкалы после
оценки показателей роста, массы тела (по возрасту) и окружности груди.
Заключение:
0-2 — развитие гармоническое;
3 — развитие дисгармоническое;
4-7 — развитие резко дисгармоническое.
Индекс массы тела (ИМТ)
Более абстрактным, но не менее надежным показателем гармоничности
развития, используемым во многих странах мира, является так называемый
индекс массы тела, или индекс Кетле. Формула его расчета выглядит
следующим образом:

Величина, с которой вес считается избыточным, определяется путем
прибавления к должной величине 2 единиц. Так, избыток массы тела
6—8-летних детей начинается с 18 (16+2), для 9—10-летних — с 19 (17+2) и т.д.
Избыток массы тела — оценка ≪1≫, во всех остальных случаях — ≪2≫.
Качественная оценка физического развития ребенка возможна при анализе
последовательных измерений в д екретированные сроки:
• до 1 года (ежемесячно);
• от 1 года до 3 лет (ежеквартально);
• от 3 до 7 лет (2 раза в год);
• от 7 до 17 лет (ежегодно).
Возраст, мес
Увеличение длины тела, см
За месяц За квартал
0-3 3 9
4 -6 2,5 7,5
7-9 1,5-2 4,5-6
10-12 1 3
Оценка веса по формуле.
Для детей в возрасте 2—11 лет существует формула ориентировочного расчета долженствующей массы тела: масса тела (кг) = 10,5 + 2п, где п – возраст ребенка.
Появление молочных зубов
Обычно зубы прорезываются, когда ребёнку исполняется полгода. Однако эти границы значительно шире. Молочные зубы могут прорезаться как рано, на третьем или четвертом месяце жизни, так и поздно, на восьмом-десятом месяце. К наступлению года у ребенка, должно быть около 6-8 зубов. К моменту наступления трехлетнего возраста, ребенок имеет уже 20 зубов (резцы, клыки, моляры). Однако и здесь все индивидуально. Все 20 зубов могут прорезаться и намного раньше (в 2-2.5 года).
68) Смена молочных зубов на постоянные
начинается с 5 лет
Порядок прорезывания по сто янных
зубов: в 5—7 лет прорезываются
первые моляры, в 7—8 лет— внутренние
резцы, в 8—9 л е т— наружные
резцы, в 10—11 л е т— передние
премоляры, в 11—12л е т— задние
премоляры и клыки, в 10—14 лет —
вторые моляры, в 18—25 лет — зубы мудрости (могут отсутствовать).
Для ориентировочной оценки количества постоянных зубов можно
использовать формулу: X = 4n - 20,
где n— возраст ребенка в годах; X — число постоянных зубов.
У некоторых детей прорезывание зубов может сопровождаться повышением
температуры тела, расстройством сна, диареей и др. Формирование
как молочного, так и постоянного прикуса у детей — важный показатель
биологического созревания ребенка. Постоянный прикус в норме должен
быть ортогнатическим или прямым.
| Схема расположения зубов (номера показывают порядок появления)
| Зубы в порядке появления
| Средний срок появления (месяцы)
|

| 1 Нижние центральные резцы
| 6–10
|
| 2 Верхние центральные резцы
| 7–12
| |
| 3 Верхние боковые резцы
| 9–12
| |
| 4 Нижние боковые резцы
| 7–16
| |
| 5 Первые моляры (верхние)
| 13–19
| |
| 6 Первые моляры (нижние)
| 12–18
| |
| 7 Клыки
| 16–23
| |
| 8 Вторые моляры (нижние)
| 20–31
| |
| 8 Вторые моляры (верхние)
| 25–33
| |
Симптомы прорезывания зубов:
1. Бесппокойное поведение и беспричинный плач
2. Зуд и раздражение дёсен (может пробовать на вкус игрушки, собственную одежду, цепочку от пустышки и так далее.)
3. Повышение температуры тела (37,2-37,5)
4. Повышенное слюнотечение
5. Внешний признак: слизистые оболочки набухли и покраснели, можно обнаружить полоску белого или красного цвета
6. Беспокойный сон
7. Ухудшение аппетита
8. Изменение стула: Разжиженный стул при прорезывании зубов возникает не чаще трех раз в сутки. При этом малыша не беспокоят боли в животе и лихорадка.
Формула для ориентировочного подсчёта молочных зубов
Х=n-4 (n – возраст в месяцах)

Методика исследования кожи
Оценку состояния кожных покровов дают на основании данных расспроса, осмотра, пальпации и специальных проб.

Осмотр. Во время осмотра кожи следует внимательно исследовать кожные складки, подмышечные впадины, ладони, подошвы, межпальцевые промежутки на ногах, кожу за ушными раковинами, волосистую часть головы, область заднего прохода. Необходимо обратить внимание на окраску кожи и видимых слизистых оболочек, оценить состояние вен и венозных капилляров, не пропустить наличие сыпи, кровоизлияний, рубцов.
Нормальная кожа ребенка имеет нежно-розовую окраску. В случае различных заболеваний кожа может приобретать бледность, цианотичность, желтушность, землистый или землисто-серый оттенок, мраморность, бронзовый цвет. Обращается внимание на другие кожные изменения: покраснение щек и других участков кожи, локальное расширение венозной сети на животе, в верхней межлопаточной области, в верхней части груди, на голове. При наличии сыпи должны быть изучены и описаны отдельные элементы и их сочетания: розеола, макула (пятно), эритема, геморрагии (пурпура, экхимозы, петехии), папула, бугорок, узел, волдырь, пузырек, пузырь, пустула и др. Необходимо отмечать наличие пигментированных и депигментированных участков кожи, шелушение, проявления экссудативного диатеза такие, как кожный зуд, гнейс или себорея на волосистой части головы и бровях, «молочный» струп на щеках.
Выявляться должны расчесы, потница, опрелости, облысение на затылке, поредение волосяного покрова, выпадение волос, ломкость их, нарушение пигментации, особенности роста волос. Оценивается состояние ногтей на руках и ногах, обращается внимание на их форму, ломкость.
Производится осмотр слизистых оболочек нижнего века, выявляется их бледность, цианотичность, или гиперемия. Осмотр полости рта и зева проводится при завершении объективного исследования.
Обращается внимание на цвет слизистых оболочек, степень кровенаполнения, наличие сыпи- Проводится осмотр языка, оценивается цвет (гиперемированный), состояние сосочков (гиперемия, гипертрофия, атрофия).
Пальпация. Пальпация кожи ребенка должна быть щадящей, поверхностной. Руки врача должны быть чистыми, сухими и теплыми. С помощью пальпации определяется толщина, эластичность, влажность и температура кожи.
Толщина и эластичность кожи оценивается при захвате кожи в небольшую складку указательным и большим пальцами в области тыльной поверхности кисти или на передней поверхности грудной клетки над ребрами, затем пальцы надо разнять. Если кожная складка расправляется мгновенно, то эластичность кожи оценивается как нормальная. Если расправление кожной складки происходит постепенно, то эластичность кожи считается пониженной.
Влажность кожи определяется путем поглаживания ее на симметричных участках тела: туловище, в подмышечных впадинах, на конечностях, в том числе на ладонях и подошвах. В норме кожа ребенка имеет умеренную влажность. При различных заболеваниях можно наблюдать сухость кожи, повышенную влажность, усиленную потливость.
Температура кожи зависит от общей температуры тела. Местное повышение температуры отмечается при воспалении суставов, похолодание конечностей - при спазме сосудов, при заболеваниях нервной системы.
Пальп






















