Жалобы
Нередко кардиальным симптомам острого инфекционного (вирусного или бактериального) перикардита предшествуют неспецифические проявления воспалительного синдрома: небольшое повышение температуры тела, познабливание, недомогание, боли и тяжесть в скелетных мышцах.
Боль в области сердца является основным симптомом сухого перикардита, хотя обнаруживается не во всех случаях заболевания. Обычно больные жалуются на тупые, однообразные, не слишком интенсивные боли, которые локализуются за грудиной или слева от нее и иррадиируют в обе руки, трапециевидные мышцы, в эпигастральную область. В большинстве случаев боли появляются и нарастают постепенно, могут несколько ослабевать после приема анальгетиков, но затем возобновляются снова и длятся часами и сутками.
В других случаях боли могут быть достаточно интенсивными, напоминая приступ стенокардии или даже ангинозный статус при инфаркте миокарда.
Характерной особенностью перикардиальных болей является их усиление в положении больного лежа на спине, при глубоком вдохе, кашле и глотании. Часто боли уменьшаются в положении сидя и при поверхностном дыхании. Нитроглицерин не купирует боль.
Иногда больные жалуются на сухой кашель, одышку, сердцебиения, дисфагию, которые носят преимущественно рефлекторный характер.
 Запомните
1. Боли в области сердца являются основным субъективным проявлением сухого перикардита. 2. Наиболее характерными особенностями перикардиальной боли являются:
постоянный, длительный и однообразный характер боли;
связь с положением тела (боли усиливаются в положении лежа на спине и ослабевают в вертикальном положении);
связь с дыханием и кашлем (усиление при глубоком вдохе и кашле);
отсутствие купирующего эффекта нитроглицерина. Запомните
1. Боли в области сердца являются основным субъективным проявлением сухого перикардита. 2. Наиболее характерными особенностями перикардиальной боли являются:
постоянный, длительный и однообразный характер боли;
связь с положением тела (боли усиливаются в положении лежа на спине и ослабевают в вертикальном положении);
связь с дыханием и кашлем (усиление при глубоком вдохе и кашле);
отсутствие купирующего эффекта нитроглицерина.
|
Следует все же помнить, что при туберкулезных, уремических и опухолевых перикардитах боли в области сердца могут отсутствовать совсем или быть слабо выраженными.
Осмотр
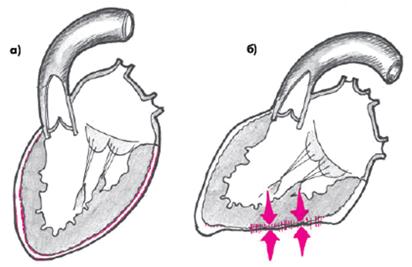
При наличии болевого синдрома нередко обращает на себя внимание вынужденное сидячее положение больного в постели, которое несколько уменьшает соприкосновение друг с другом воспаленных листков перикарда (рис. 12.2), и боль в области сердца становится менее интенсивной. Отмечается также поверхностное частое дыхание.
|
| Рис. 12.2. Влияние положения тела на взаимное расположение висцерального и париетального листков перикарда при сухом (фибринозном) перикардите:
а — вертикальное положение; б — положение лежа на спине
|
Лабораторные данные
Лабораторные данные неспецифичны. Возможен лейкоцитоз, сдвиг формулы крови влево, увеличение СОЭ, повышение содержания серомукоида, С-реактивного протеина, гипергаммаглобулинемия и т.д.
Электрокардиограмма
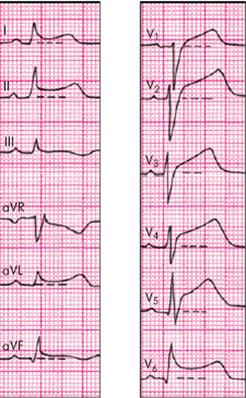
| Электрокардиографические изменения при остром перикардите обусловлены сопутствующим повреждением субэпикардиальных слоев миокарда, что выражается в смещении сегмента RS–Т выше изолинии. В отличие от субэпикардиального (или трансмурального) повреждения миокарда приИБС, когда эти изменения выявляются, как правило, лишь в нескольких электрокардиографических отведениях, при острых перикардитах подъем сегмента RS–Т регистрируется в большинстве стандартных, усиленных однополюсных отведений от конечностей и в нескольких грудных отведениях. Это обусловлено тем, что при остром перикардите, как правило, имеет место большая площадь поражения, затрагивающая многие участки сердечной мышцы (рис. 12.4). Кроме того, в отличие от инфаркта миокарда при острых перикардитах обычно имеет место конкордантный (однонаправленный) подъем сегмента RS–Т, т.е. не наблюдается дискордантного смещения сегмента ниже изолинии в отведениях, активные электроды которых расположены над участками миокарда, противоположными субэпикардиальному повреждению. Рис. 12.4. Электрокардиограмма при остром перикардите
| 
|
Через несколько дней сегмент RS–Т возвращается к изолинии и в этих же отведениях нередко формируются отрицательные зубцы Т, что указывает на нарушение процесса реполяризации в субэпикардиальных участках миокарда.
Следует помнить также, что возникновение острого перикардита обычно не сопровождается появлением патологических зубцов Q. Появление выпота в полости перикарда (экссудативный перикардит) может сопровождаться значительным снижением вольтажа всех зубцов ЭКГ. Кроме того, при острых перикардитах на ЭКГ можно выявить признаки синусовой тахикардии, а также различных нарушений ритма и проводимости.
Эхокардиограмма
В большинстве случаев при ограниченном сухом (фибринозном) перикардите на ЭхоКГкаких-либо специфических признаков заболевания обнаружить не удается. Если имеется более распространенное и выраженное воспаление перикарда, при М-модальном и двухмерном эхокардиографическом исследовании выявляется утолщение листков перикарда, иногда небольшое расхождение листков (сепарация) и появление между ними узкого эхонегативного пространства, что свидетельствует о наличии в полости перикарда очень небольшого количества экссудата.
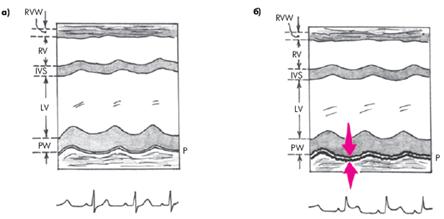
На рис. 12.5 показана одномерная ЭхоКГ, зарегистрированная у больного с сухим (фибринозным) перикардитом.
|
| Рис. 12.5. Одномерная эхокардиограмма, зарегистрированная у больного с сухим (фибринозным) перикардитом (б). Для сравнения показанаЭхоКГ здорового человека (а). Объяснение в тексте
|
12.3.2. Экссудативный (выпотной) перикардит

|
Особенности патогенеза
Экссудативный (выпотной) перикардит характеризуется распространенным (тотальным) воспалением листков перикарда, в связи с чем нарушается всасывание образующегося экссудата, и в полости перикарда накапливается большое количество воспалительной жидкости.
В большинстве случаев выпотной перикардит проходит стадию сухого перикардита. У больных с туберкулезной, аллергической, опухолевой и некоторыми другими формами воспаления формирование выпотного перикардита минует стадию сухого перикардита, и экссудат накапливается в полости перикарда с самого начала заболевания.
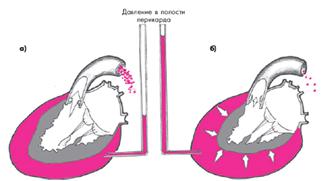
Гемодинамическое значение перикардиального выпота определяется объемом и скоростью его накопления, а также состоянием листков перикарда (рис. 12.6). Так, медленное накопление воспалительного экссудата, как правило, сопровождается постепенным растяжением наружного листка перикарда, заполнением перикардиальных карманов и медленным увеличением объема полости (рис. 12.6, а). В этих случаях повышения внутриперикардиального давления долго не происходит и внутрисердечная гемодинамика заметно не изменяется. В то же время значительное скопление экссудата в полости перикарда может привести к сдавлению трахеи, пищевода, возвратного нерва, участков легочной ткани, непосредственно прилегающих к сердцу, что сопровождается соответствующими клиническими симптомами (см. ниже).
Если перикардиальный выпот накапливается очень быстро, растяжения наружного листка перикарда, адекватного увеличенному объему воспалительной жидкости, не происходит, и давление в полости перикарда существенно возрастает (рис. 12.6, б). Это приводит к сдавлению камер сердца и резкому уменьшению диастолического наполнения желудочков. Развивается так называемая тампонада сердца. В отличие от рестриктивной или гипертрофической кардиомиопатии, при которых также нарушено диастолическое наполнение желудочков, при тампонаде сердца никогда не бывает застоя крови в легких. Это объясняется тем, что при внешнем сдавлении сердца, прежде всего, нарушается диастолическое наполнение правого желудочка, возникает застой крови в венах большого круга кровообращения, тогда как в легочную артерию поступает сравнительно малый объем крови. В результате уменьшается величина преднагрузки на ЛЖ, его ударный выброс и нарушается перфузия периферических органов и тканей, тогда как давление наполнения ЛЖ остается нормальным или пониженным. Кроме того, при тампонаде сердца, как правило, наблюдается выраженное сдавление полых вен, которое еще больше усугубляет нарушения кровообращения. Важно помнить, что в положении лежа в большей степени нарушается отток из верхней полой вены, а в положении сидя — из нижней (почечное и портальное кровообращение).
|
| Рис. 12.6. Схематическое изображение экссудативного перикардита без тампонады (а) и с тампонадой сердца (б)
|
 Запомните
1. Формирование выпотного (экссудативного) перикардита в большинстве случаев (за редким исключением) проходит стадию сухого перикардита. 2. При медленном накоплении выпота в полости перикарда и небольшом объеме воспалительной жидкости существенных гемодинамических сдвигов может не происходить, тогда как быстрое накопление экссудата и значительный его объем могут приводить к развитию тампонады сердца. 3. Важнейшими гемодинамическими следствиями развивающейся при выпотном перикардите тампонады сердца являются:
· уменьшение диастолического наполнения правых отделов сердца;
· застой крови в венах большого круга кровообращения;
· гиповолемия малого круга кровообращения;
·
· уменьшение преднагрузки на ЛЖ и снижение его ударного объема;
· нарушение перфузии периферических органов и тканей.
4. Для тампонады сердца не характерно возникновение застоя крови в малом круге кровообращения. Запомните
1. Формирование выпотного (экссудативного) перикардита в большинстве случаев (за редким исключением) проходит стадию сухого перикардита. 2. При медленном накоплении выпота в полости перикарда и небольшом объеме воспалительной жидкости существенных гемодинамических сдвигов может не происходить, тогда как быстрое накопление экссудата и значительный его объем могут приводить к развитию тампонады сердца. 3. Важнейшими гемодинамическими следствиями развивающейся при выпотном перикардите тампонады сердца являются:
· уменьшение диастолического наполнения правых отделов сердца;
· застой крови в венах большого круга кровообращения;
· гиповолемия малого круга кровообращения;
·
· уменьшение преднагрузки на ЛЖ и снижение его ударного объема;
· нарушение перфузии периферических органов и тканей.
4. Для тампонады сердца не характерно возникновение застоя крови в малом круге кровообращения.
|
Жалобы
Если экссудат в полости перикарда накапливается медленно и тампонада сердца не развивается, клинические проявления болезни могут ограничиться, в основном, признаками воспалительного синдрома. Больные с инфекционным экссудативным перикардитом жалуются на лихорадку, ознобы, симптомы интоксикации.
В самом начале заболевания (стадия сухого перикардита) могут отмечаться боли в области сердца (см. выше), однако по мере накопления экссудата и расхождения листков перикарда боли уменьшаются и исчезают. Тем не менее, многие больные все же отмечают сохраняющееся ощущение тяжести в области сердца.
В более редких случаях могут появиться симптомы, связанные со сдавлением близлежащих органов:
· трахеи (“лающий” кашель);
· пищевода (нарушение проглатывания пищи — дисфагия);
· легких (одышка);
· возвратного гортанного нерва (осиплость голоса) и т.п.
Хотя перечисленные симптомы могут встречаться при любых формах выпотного перикардита, все же они более характерны для случаев, сопровождающихся тампонадой сердца.
Осмотр
При больших объемах перикардиального выпота больные нередко занимают вынужденное сидячее положение в постели. При экссудативном перикардите это связано с тем, что в положении лежа на спине значительно усугубляются гемодинамические нарушения, связанные с затруднением притока крови к сердцу. В частности, в горизонтальном положении больного происходит резкое сдавление экссудатом устья верхней полой вены. В результате нарушается приток крови к сердцу, уменьшается сердечный выброс, АД, появляются тахикардия, одышка.
Аускультация
В начальных стадиях заболевания (стадия сухого перикардита) над областью абсолютной тупости сердца может выслушиваться шум трения перикарда (см. выше). Однако по мере накопления в полости перикарда экссудата шум трения перикарда исчезает из-за отсутствия контакта между перикардиальными листками.
Следует подчеркнуть, что при сравнительно небольшом или умеренном количестве экссудата у больного можно иногда выслушать непостоянный шум трения перикарда, слышимый только при определенном положении тела больного и быстро исчезающий при его изменении. Шум, например, улавливается иногда только при запрокидывании головы назад (симптом Герке) или во время глубокого вдоха (симптом Потена).
В результате смещения сердца кзади тоны сердца становятся слышимыми медиальнее верхушечного толчка, а в нижнелевых отделах сердечной тупости они резко ослаблены (Е.Е. Гогин, 1996).
Артериальный пульс и АД
При отсутствии признаков сдавления (тампонады) сердца АД может быть не изменено. Тенденция к снижению систолического и пульсового АД указывает на возможные гемодинамические нарушения, связанные со сдавлением крупных вен (уменьшение преднагрузки) или развивающуюся тампонаду сердца.
Эхокардиограмма
При наличии патологического выпота в полости перикарда, превышающего нормальный объем серозной жидкости (около 30–50 мл), на эхокардиограмме обнаруживают разделение листков перикарда с образованием эхонегативного пространства за задней стенкой ЛЖ, причем диагностическое значение имеет диастолическая сепарация листков перикарда. Движение париетального листка перикарда при этом уменьшается или исчезает совсем, тогда как экскурсия эпикардиальной поверхности сердца возрастает (гиперкинезия эпикарда), что служит косвенным признаком наличия жидкости в полости перикарда.
Количественное определение объема выпота в полости перикарда с помощью ЭхоКГзатруднено, хотя считается, что 1 смэхонегативного пространства между листками перикарда соответствует 150–400 мл, а 3–4 см — 500–1500 мл жидкости.
Незначительное количество выпота при М-модальном исследовании можно обнаружить только в области задней стенки ЛЖ, причем величина сепарации листков перикарда не превышает 3–5 мм (рис. 12.9). При двухмерном исследовании из парастернального доступа по короткой или длинной оси эхонегативное пространство также располагается за ЛЖ и имеет вид тонкого полумесяца.
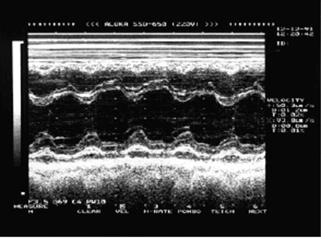
|
| Рис. 12.9. Двухмерная эхокардиограмма у больного со значительным количеством выпота Одномерная эхокардиограмма при выпотном перикардите. Отмечается уплотнение и умеренная сепарация листков перикарда
|
При умеренном количестве выпота величина эхонегативного пространства достигает 4–8 мм. Жидкость можно обнаружить не только за ЛЖ, но и за ЛП. При двухмерном исследовании максимальное количество жидкости выявляется в области верхушки.
Значительное количество выпота сопровождается появлением эхонегативного пространства (размером 9–20 мм и более) как сзади, так и спереди камер сердца (рис. 12.10). Возникает гиперкинезия свободных стенок ЛЖ и МЖП и другие нарушения.
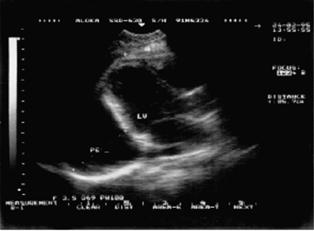
|
| Рис. 12.10. Двухмерная эхокардиограмма у больного со значительным количеством выпота в полости перикарда (РЕ). Жидкость определяется за задней стенкой левого желудочка, в области верхушки сердца и перед правым желудочком
|
12.3.3. Клиническая картина экссудативного перикардита, осложненного тампонадой сердца

|
У больных с тампонадой сердца, обусловленной экссудативным перикардитом, в клинической картине обычно преобладают симптомы, связанные с уменьшением венозного притока крови к сердцу и низким сердечным выбросом:
· прогрессирующая общая слабость и неспособность больных выполнять даже минимальные физические нагрузки;
· сердцебиение (тахикардия рефлекторного происхождения);
· головокружение, а в тяжелых случаях — преходящие нарушения сознания, указывающие на недостаточную перфузию головного мозга;
· нарастающая одышка.
 Запомните
Причина прогрессирующей одышки у больных с тампонадой сердца заключается не в венозном застое крови в легких, который не характерен для тампонады сердца (см. выше), а в гиповолемии малого круга кровообращения, ведущей к нарушению перфузионно-вентиляционных соотношений в легких и газового состава крови. Запомните
Причина прогрессирующей одышки у больных с тампонадой сердца заключается не в венозном застое крови в легких, который не характерен для тампонады сердца (см. выше), а в гиповолемии малого круга кровообращения, ведущей к нарушению перфузионно-вентиляционных соотношений в легких и газового состава крови.
|
Дальнейшее нарастание давления в полости перикарда и критическое снижение сердечного выброса приводят к возникновению мучительных приступов резкой слабости, сопровождающихся тахикардией, одышкой, падением АД, нитевидным пульсом, профузным холодным потом, нарушениями сознания, снижением диуреза, т.е. признаками кардиогенного шока. Нередко у больных появляется страх смерти.
Сдавление органов, сосудов и нервных стволов, расположенных в непосредственной близости от сердца (трахеи, пищевода, полых вен, возвратного гортанного нерва и др.), нередко приводит к появлению следующих симптомов:
· кашель (сдавление трахеи);
· дисфагия (сдавление пищевода);
· осиплость голоса (сдавление возвратного гортанного нерва) и другие.
Наконец, при медленном прогрессировании тампонады сердца и длительном ее существовании нарастают признаки венозного застоя в большом круге кровообращения, причем увеличение печени и появление асцита обычно предшествуют возникновению периферических отеков. При этом больные предъявляют следующие жалобы:
· боли в правом подреберье, связанные с увеличением размеров печени;
· увеличение живота в объеме (асцит);
· диспепсические явления, похудание и анорексия, обусловленные венозным застоем в портальной системе и нарушением функции органов брюшной полости.
· появление отеков нижних конечностей.
Следует помнить также, что хотя типичные перикардиальные боли в грудной клетке у больных с тампонадой сердца отсутствуют, многие пациенты жалуются на своеобразное ощущение постоянного давления в области сердца (“камень на сердце”).
Исследование сердца
При осмотре, пальпации, перкуссии и аускультации сердца у больных с тампонадой обычно обнаруживают те же изменения, что и при экссудативном перикардите без сдавления камер сердца: ослабление или исчезновение верхушечного толчка, расширение границ сердца, треугольную или шаровидную конфигурацию сердца ослабление тонов сердца, стойкую тахикардию (см. выше).
Отличительной особенностью экссудативного перикардита, осложненного тампонадой сердца, является парадоксальный пульс. Этот феномен заключается в значительном (более 10–12 мм рт. ст.) снижении систолического АД во время вдоха (рис. 12.11). Возникновение этого важного диагностического признака объясняют следующим образом. При тампонаде сердца, которая закономерно сопровождается уменьшением размеров его камер, ПП и ПЖ очень чутко реагируют на фазы дыхания. Как известно, во время вдоха за счет возникновения отрицательного давления в плевральной полости происходит увеличение венозного возврата крови к правым отделам сердца; их кровенаполнение несколько возрастает, что приводит к неизбежному увеличению диастолических размеров этих камер сердца. Во время выдоха, наоборот, приток крови к правым отделам сердца уменьшается и давление в них быстро падает до уровня давления в полости перикарда и даже ниже него. В результате ПЖ и ПП во время выдоха спадаются (коллабируют).

|
| Рис. 12.11. Парадоксальный пульс, зарегистрированный у больного с тампонадой сердца. Сверху вниз: ЭКГ, кривая давления в аорте, пневмограмма. На вдохе — выраженное падение систолического АД
|
Поскольку увеличение объемов правых отделов сердца на вдохе лимитируется большим количеством экссудата в полости перикарда, находящегося под высоким давлением, увеличение объема ПЖ осуществляется за счет парадоксального движения МЖП в сторону ЛЖ, объем которого в результате этого резко уменьшается (рис. 12.12, а). Наоборот, во время выдоха происходит коллабированиеПЖ; МЖП смещается в сторону ПЖ, что сопровождается увеличением размеров ЛЖ (рис. 12.12, б).
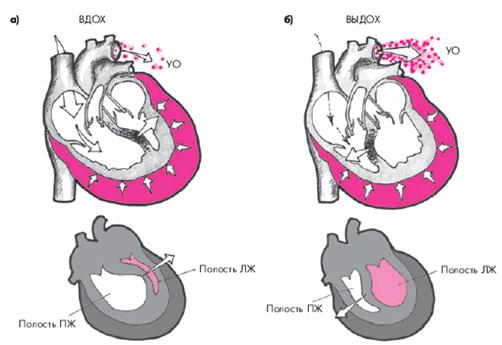
|
| Рис. 12.12. Схема, поясняющая механизм возникновения парадоксального пульса у пациентов с тампонадой сердца:
а — во время вдоха происходит увеличение притока крови к правому сердцу, смещение МЖП в сторону ЛЖ и ограничение его объема;
б — во время выдоха — коллабирование ПЖ и ПП и смещение МЖП в сторону ПЖ
|
Таким образом, при уменьшении объема ПЖ (на выдохе) ЛЖ увеличивается, а при увеличении ПЖ (на вдохе) ЛЖ уменьшается в размерах. Это и является основной причиной колебаний величины УО в зависимости от фаз дыхания, а также соответствующих изменений величины систолического АД и скорости изгнания крови из ЛЖ, которая оценивается при допплеровском исследовании потоков крови (см. ниже).
Следует помнить, что парадоксальный пульс не является патогномоничным признаком тампонады сердца. Этот феномен встречается также при хронических обструктивных заболеваниях легких, ТЭЛА, инфаркте миокарда ПЖ и (реже) при констриктивном перикардите и рестриктивнойкардиомиопатии.
Вторым важным отличительным признаком тампонады сердца является выраженное набухание югулярных вен и значительное уменьшение их пульсации, вызванные увеличением ЦВД и высоким внутриперикардиальным давлением, которое препятствует наполнению правых отделов сердца и, соответственно, опорожнению полых вен. Этот феномен лучше определяется при регистрации кривой давления в ПП или югулярнойфлебограммы в виде отсутствия так называемого Y-спада флебограммы (подробнее см. ниже).
Добавим, что при аускультации сердца выявляется ослабление I и II тонов. Несмотря на выраженное нарушение диастолического наполнения желудочков, дополнительные тоны, в том числе перикард-тон, у больных с тампонадой сердца, как правило, не выявляются.
 Запомните
Наиболее важными клиническими признаками, указывающими на возможное наличие тампонады сердца, у больных с экссудативным перикардитом являются: 1. Жалобы больных, обусловленные низким сердечным выбросом: слабость, невозможность выполнения физической нагрузки, стойкая тахикардия, нарастание одышки, головокружение и др. 2. Данные осмотра: характерное вынужденное положение тела, бледность кожных покровов, асцит, гепатомегалия, периферические отеки. 3. Парадоксальный пульс — снижение систолического АД на вдохе более чем на10–12 мм рт. ст. 4. Выраженное набухание шейных вен и уменьшение их пульсации. Запомните
Наиболее важными клиническими признаками, указывающими на возможное наличие тампонады сердца, у больных с экссудативным перикардитом являются: 1. Жалобы больных, обусловленные низким сердечным выбросом: слабость, невозможность выполнения физической нагрузки, стойкая тахикардия, нарастание одышки, головокружение и др. 2. Данные осмотра: характерное вынужденное положение тела, бледность кожных покровов, асцит, гепатомегалия, периферические отеки. 3. Парадоксальный пульс — снижение систолического АД на вдохе более чем на10–12 мм рт. ст. 4. Выраженное набухание шейных вен и уменьшение их пульсации.
|
Электрокардиограмма
На ЭКГ, зарегистрированной у больного с тампонадой сердца, выявляются признаки, свойственные больным с экссудативным перикардитом:
· низкий вольтаж ЭКГ;
· относительно кратковременный подъем сегмента RS–Т в нескольких отведениях;
· неспецифические изменения зубца Т (сглаженность, инверсия).
В некоторых случаях при наличии тампонады сердца можно обнаружить феномен электрической альтернации (изменения амплитуды) комплекса QRS за счет смещения сердца, как бы “плавающего” внутри воспалительной жидкости (рис. 12.13). Следует помнить, что альтернация комплекса QRS, кроме тампонады сердца, может встречаться при напряженном пневмотораксе, ДКМП, констриктивном перикардите и у больных ИБС, перенесших ИМ. Более специфичным для тампонады сердца является полная электрическая альтернация — изменения амплитуды зубца Р, комплекса QRS и зубца Т.
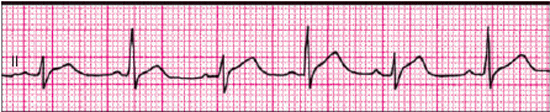
|
| Рис. 12.13. Феномен электрической альтернации, зарегистрированный у больного с выпотным перикардитом и тампонадой сердца
|
Югулярнаяфлебограмма
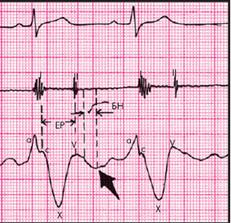
Главной особенностью югулярнойфлебограммы, зарегистрированной у больных с тампонадой сердца, является слабо выраженная или отсутствующая волна Y, которая соответствует по времени фазе быстрого наполнения ПЖ (рис. 12.17). Это говорит о том, что диастолическое наполнение ПЖ и, соответственно, опорожнение ПП и югулярных вен резко нарушены из-за высокого давления в полости перикарда. На флебограмме фиксируется только отрицательная волна Х, соответствующая систоле ПЖ.
|
| Рис. 12.17. Югулярнаяфлебограмма, зарегистрированная у больного с тампонадой сердца. Сохраняется Х-коллапс, возникающий во время периода изгнания крови (ЕР), тогда как волна Y, соответствующая фазе быстрого наполнения желудочка (БН), сглажена (обозначено стрелкой)
|
Пункция полости перикарда
Пункция полости перикарда у больных экссудативным перикардитом, в том числе осложненным тампонадой сердца, проводится с диагностической и лечебной целями. Основными показаниями к проведению пункции являются:
нарастающие симптомы тампонады сердца (обычно пункция проводится экстренно, по жизненным показаниям, с целью эвакуации жидкости и уменьшения сдавления сердца);
подозрение на гнойный экссудативный перикардит;
отсутствие тенденции к рассасыванию экссудата (затяжное течение выпотного перикардита);
уточнение природы выпотного перикардита.
Пункция перикарда противопоказана при значительных нарушениях в системе гемостаза и геморрагическом синдроме.
Техника пункции
Существует несколько способов пункции перикарда. Наиболее распространенной и безопасной считается методика Марфана. Пункцию осуществляют в положении больного лежа на спине с приподнятым на 30° головным концом кровати. Такое положение обеспечивает скопление выпота в нижней части полости перикарда (рис. 12.18). Пункцию делают под местной анестезией (например, 1% раствор лидокаина) в надчревной области, примерно на 0,5 см левее мечевидного отростка. Для пункции чаще используют длинную иглу, присоединенную к шприцу. К игле зажимом присоединяют проводник, соединенный с электродом грудного отведения ЭКГ.
Иглу вводят под углом 45° к поверхности грудной клетки по направлению к левому плечевому суставу до соприкосновения ее с париетальным листком перикарда. Об этом свидетельствует появление на ЭКГ негативных комплексов QRS (см. рис. 12.18, вверху). Иглу продвигают еще на 2–3 см в полость перикарда. Если на ЭКГ внезапно регистрируется подъем сегмента RS–Т, это указывает на контакт иглы с миокардом. В этом случае иглу следует потянуть назад, в полость перикарда. Подъем сегмента RS–Т при этом исчезает.

|
| Рис. 12.18. Пункция полости перикарда (схема)
|
Потягивая поршень шприца на себя, удаляют содержимое полости перикарда. В полость вводят раствор фурациллина или антибиотиков и иглу удаляют. Иногда в полости перикарда оставляют мягкий тефлоновый катетер, с помощью которого осуществляют постоянное дренирование полости, повторные промывания и введение лекарственных средств. Катетер должен быть удален не позже чем через 48–72 ч после его постановки.
Описанная методика пункции полости перикарда достаточно безопасна и редко приводит к развитию осложнений, к числу которых относятся:
· прокол миокарда;
· гемоторакс или пневмоторакс;
· воздушная эмболия;
· нарушения сердечного ритма;
· инфекция.
Исследование перикардиальной жидкости
Диагностическая пункция позволяет провести:
· оценку физико-химических свойств перикардиального выпота;
· цитологическое исследование клеточного состава выпота;
· бактериологическое исследование;
· иммунологические тесты.
Изучение физических свойств полученной жидкости позволяет, прежде всего, дифференцировать экссудат от накопления в полости перикарда жидкости невоспалительного генеза (транссудата). Такое скопление в полости перикарда транссудата, получившее название “гидроперикард”, встречается при целом ряде патологических состояний:
· сердечной недостаточности (правожелудочковой или бивентрикулярной);
· заболеваниях, сопровождающихся гипоальбуминемией и снижением онкотического давления плазмы;
· заболеваниях, при которых имеются выраженные нарушения сосудистой проницаемости;
· кахексии;
· гипотиреозе;
· марантическихотеках.
Транссудат при гидроперикарде прозрачен, содержание белка в нем не превышает 30 г/л, плотность ниже 1,018, проба Ривальта отрицательная.
Воспалительный экссудат отличается более высоким содержанием белка (более 30 г/л), более высокой удельной плотностью (больше 1,018) и положительной пробой Ривальта. Важное диагностическое значение имеет характер экссудата (серозный, фибринозный, гнойный, геморрагический), который нередко можно оценить макроскопически.
Цитологическое и бактериологическое исследование полученной жидкости проводят с целью уточнения природы выпотного перикардита. Так, преобладание в пунктате нейтрофилов характерно для гнойных экссудатов, возбудителями которых являются стрептококки, пневмококки, грамотрицательные бактерии и др., а высокое содержание лимфоцитов характерно, например, для туберкулезных перикардитов.
При подозрении на заболевания соединительной ткани жидкость исследуют на наличие антинуклеарных антител и LЕ–клеток.
|
|
|
| | 12.3.4. Констриктивный перикардит
| |
| | 
| |
| | | | |
Констриктивный (сдавливающий) перикардит (от лат. сonstrictio — сдавление) характеризуется утолщением листков перикарда, облитерацией его полости, нередко кальцификацией перикарда, что приводит к сдавлению сердца и нарушению диастолического наполнения камер сердца.
Наиболее частыми причинами развития констриктивного перикардита являются (Е. Braunwald):
· туберкулезый перикардит;
· гнойный перикардит;
· перикардит при ревматических болезнях (ревматизм, ревматоидный артрит, системная красная волчанка и др.);
· посттравматический перикардит;
· послеоперационный перикардит (после операций на сердце);
· перикардит вследствие лечебного радиационного облучения средостения;
· перикардит, развивающийся на фоне гистоплазмоза;
· опухолевый перикардит;
· острый вирусный (идиопатический) перикардит;
· перикардит при уремии, леченной гемодиализом и др.
Туберкулез как причина констриктивного перикардита встречается, вероятно, более чем у 1/2 больных, ревматическое поражение сердечной сорочки — в 15–20% случаев, травма сердца (в том числе послеоперационная) — в 10% и стрептококковая инфекция — еще в 5–10% (Р.Ш. Саитгареев, 2002). В последние годы большую роль в возникновении констриктивного перикардита отводят вирусному, или идиопатическому поражению перикарда.
Таким образом, констриктивный (сдавливающий) перикардит в большинстве случаев — это возможный неблагоприятный исход любого острого экссудативного перикардита (серозного, серозно-фибринозного, гнойного и т.д.). Как известно, в большинстве случаев процесс заживления экссудативного перикардита заканчивается практически полным рассасыванием воспалительного выпота. Иногда в силу разных причин этого не происходит и начинается организация выпота с образованием фиброзных перикардиальных спаек (сращений) между утолщенными листками перикарда (адгезивный, или слипчивый перикардит), а в дальнейщем — с постепенной частичной или полной облитерацией полости перикарда (констриктивный, или сдавливающий перикардит) (см. рис. 12.1). В результате образуется плотный рубец, который окружает сердце со всех сторон, сдавливает его и ограничивает диастолическое наполнение камер сердца. При длительном хроническом течении констриктивного перикардита возникает выраженнаякальцификация перикарда. В этих случаях сердце окружено еще более жестким известковым панцирем, образуется так называемое “панцирное сердце”. Процесс рубцевания и кальцификации может захватывать субэпикардиальные слои миокарда, в том числе в области локализации КА, диафрагмальной поверхности сердца и атриовентрикулярной борозды.
Следует помнить, что констриктивный перикардит может явиться следствием не только выпотного (экссудативного) перикардита, но и фибринозного воспаления сердечной сорочки, т.е. сухого перикардита, хотя это происходит достаточно редко.
Жалобы
Клинические проявления констриктивного перикардита связаны с перечисленными выше гемодинамическими нарушениями. В типичных случаях характерно наличие так называемой “триады Бека”:
· высокого венозного давления;
· асцита;
· “малого тихого сердца”.
Скорость формирования развернутой клинической картины констриктивного перикардита колеблется от 1 месяца до нескольких лет с момента возникновения выпотного перикардита.
У больных констриктивным перикардитом довольно рано появляются симптомы, связанные с низким сердечным выбросом: слабость, быстрая утомляемость, сердцебиения (тахикардия) и т.п. Вначале эти симптомы появляются только во время физической нагрузки, а затем и в покое.
К этим симптомам вскоре присоединяется одышка, возникающая, как правило, при физической нагрузке. В покое ощущение нехватки воздуха выражено слабо. Как было сказано выше, причиной возникновения одышки являются не столько застойные явления в легких, которые в целом не характерны для констриктивного перикардита, сколько снижение объема крови, поступающей в легочную артерию, что приводит к изменению перфузионно-вентиляционных соотношений в легких и нарушению газового состава крови. По понятным причинам эти явления усугубляются на фоне физической нагрузки, что связано, главным образом, с развивающейся тахикардией, выраженным укорочением диастолы и критическим уменьшением диастолического наполнения желудочков и сердечного выброса.
Характерно, что в отличие от сердечной недостаточности, одышка при констриктивном перикардите, как правило, не нарастает в горизонтальном положении больного, т.е. отсутствуют признаки ортопноэ. Важно отметить, что приступы сердечной астмы и отек легких практически не встречаются при констриктивном перикардите.
Повышение венозного давления и связанный с этим застой крови в венозном русле большого круга кровообращения сопровождаются жалобами на увеличение живота в объеме (асцит), чувство тяжести в правом подреберье (гепатомегалия). Позже появляются отеки на ногах. Диспепсические явления (анорексия и др.), а также снижение массы тела объясняются, прежде всего, нарушением функции печени.
Электрокардиограмма
На ЭКГ в типичных случаях выявляется триада признаков:
· низкий вольтаж комплекса QRS;
· отрицательные и двухфазные зубцы Т во всех стандартных и грудных отведениях;
· расширенный высокий зубец Р или фибрилляция предсердий.
Мерцательная аритмия встречается у 1/3 больных констриктивным перикардитом. Если имеется вовлечение в патологический процесс миокарда желудочков или АВ-борозды, на ЭКГ могут появляться признаки внутрижелудочковых или атриовентрикулярных блокад.
Катетеризация
На кривой давления в ПП определяются отрицательная Х-волна и особенно глубокая и крутая отрицательная Y–волна (“Y–коллапс”), отражающая быстрое, но кратковременное движение крови из предсердий в желудочки в самую раннюю фазу диастолы. Одновременно на кривой давления в желудочке определяется феномен “диастолического заполнения и плато”, т.е. кривая давления имеет вид квадратного корня (см. рис. 12.20, а).
Важным признаком является повышение давления в ПП и выравнивание диастолического давления в ПП, ПЖ, легочной артерии, а также давления заклинивания легочной арте



 Запомните
1. Боли в области сердца являются основным субъективным проявлением сухого перикардита. 2. Наиболее характерными особенностями перикардиальной боли являются:
постоянный, длительный и однообразный характер боли;
связь с положением тела (боли усиливаются в положении лежа на спине и ослабевают в вертикальном положении);
связь с дыханием и кашлем (усиление при глубоком вдохе и кашле);
отсутствие купирующего эффекта нитроглицерина.
Запомните
1. Боли в области сердца являются основным субъективным проявлением сухого перикардита. 2. Наиболее характерными особенностями перикардиальной боли являются:
постоянный, длительный и однообразный характер боли;
связь с положением тела (боли усиливаются в положении лежа на спине и ослабевают в вертикальном положении);
связь с дыханием и кашлем (усиление при глубоком вдохе и кашле);
отсутствие купирующего эффекта нитроглицерина.














