БОЛЕЗНИ ОРГАНОВ КРОВООБРАЩЕНИЯ
Характерный болевой синдром (status anginosus), не купирующийся нитроглицерином
Изменения на ЭКГ, типичные для некроза миокарда или ишемии
 Согласно Bayley, ЭКГ при ИМ формируется по влиянием трех зон: зоны некроза – расположена в центре очага поражения (зубец Q), зоны повреждения – расположена по периферии от зоны некроза (сегмент ST), зоны ишемии – расположена по периферии от зоны повреждения (зубец Т)
Согласно Bayley, ЭКГ при ИМ формируется по влиянием трех зон: зоны некроза – расположена в центре очага поражения (зубец Q), зоны повреждения – расположена по периферии от зоны некроза (сегмент ST), зоны ишемии – расположена по периферии от зоны повреждения (зубец Т)
Типичные изменения, характерные для Q -инфаркта миокарда:
1) острейший период – вначале высокий заостренный зубец Т (имеется только зона ишемии), затем появляется куполообразная элевация сегмента ST и его слияние с зубцом Т (появляется зона повреждения); в отведениях, характеризующих противоположные инфаркту зоны миокарда может регистрироваться реципрокная депрессия сегмента ST.
2) острый период – появляется зона некроза (патологический зубец Q: длительность более 0,03 с, амплитуда более ¼ зубца R в отведениях I, aVL, V1-V6 или более ½ зубца R в отведениях II, III, aVF), зубец R может уменьшиться или исчезнуть; начинается формирование отрицательного зубца Т.
3) подострый период – сегмент ST возвращается на изолинию, формируется отрицательный зубец Т (характерно наличие только зон некроза и ишемии).
4) постинфарктный кардиосклероз – сохраняется патологический зубец Q, амплитуда отрицательного зубца Т может уменьшиться, со временем он может стать сглаженным или даже положительным.
Для nonQ-инфаркта миокарда изменения на ЭКГ будут происходить в зависимости от стадии лишь с сегментом ST и зубцом Т. Помимо типичных изменений на ЭКГ на ИМ может указывать впервые возникшая полная блокада левой ножки пучка Гиса.
Топ ическая диагностика ИМ по данным ЭКГ: переднеперегородочный – V1-V3; передневерхушечный – V3, V4; переднебоковой – I, aVL, V3-V6; передний обширный (распространенный) – I, II, aVL, V1-V6; переднезадний – I, II, III, aVL, aVF, V1-V6; боковой глубокий – I, II, aVL, V5-V6; боковой высокий – I, II, aVL; заднедиафрагмальный (нижний) – II, III, aVF.
При малой информативности стандартной ЭКГ можно снять ЭКГ в дополнительных отведениях (по Небу и т.д.) или сделать кардиотопографическое исследование (60 отведений).
Артериальная гипертензия: этиология, патогенез, клинические проявления, диагностика, классификация, принципы лечения. План обследования на амбулаторном этапе.
Артериальная гипертензия – стабильное повышение АД – систолического до величины ³ 140 мм рт.ст. и/или диастолического до величины ³ 90 мм рт.ст. по данным не менее чем двукратных измерений по методу Короткова при двух или более последовательных визитах пациента с интервалом не менее 1 недели.
Сред и артериальных гипертензий выделяют:
а) первичная АГ (эссенциальная, гипертоническая болезнь, 80% всех АГ) - повышение АД – основной, иногда единственный, симптом заболевания, не связанный с органическим поражением органов и систем, регулирующих АД.
б) вторичная АГ (симптоматическая, 20% всех АГ) – повышение АД обусловлено почечными, эндокринными, гемодинамическими, нейрогенными и другими причинами.
Эпидемиология: АГ регистрируется у 15-20% взрослых; с возрастом частота повышается (в 50-55 лет – у 50-60%);
Основные этиологические факторы эссенциальной АГ.
а) наследственная предрасположенность (мутации генов ангиотензиногена, альдостеронсинтетазы, натриевых каналов почечного эпителия, эндотелина и др.)
б) острое и хроническое психоэмоциональное перенапряжение
в) избыточного потребление поваренной соли
г) недостаточное поступление с пищей кальция и магния
д) вредные привычки (курение, злоупотребление алкоголем)
е) ожирение
ж) низкая физическая активность, гиподинамия
Основные факторы и механизмы патогенез эссенциальной АГ.
1. Полигенная наследственная предрасположенность ® дефект плазматической мембраны ряда клеток с нарушением ее структуры и ионотранспортной функции --> нарушение функции Na+/K+-АТФ-азы, кальциевых насосов ® задержка Na+ и жидкости в сосудистой стенке, увеличение внутриклеточного содержания Ca2+ ® гипертонус и гиперреактивность ГМК сосудов.
2. Нарушение равновесия между прессорными (катехоламины, факторы РААС, АДГ) и депрессорными (предсердный натрийуретический гормон, эндотелиальный релаксирующий фактор - оксид азота, простациклины) факторами.
3. Психоэмоциональное перенапряжение --> формирование в коре головного мозга очага застойного возбуждения ® нарушение деятельности центров сосудистого тонуса в гипоталамусе и продолговатом мозге ® выделение катехоламинов ®
а) чрезмерное усиление симпатических вазоконстрикторных влияний на α1-адренорецепторы резистивных сосудов --> повышение ОПСС (пусковой механизм).
б) усиление синтеза белка, роста кардиомиоцитов и ГМК и их гипертрофия
в) сужение почечных артерий ® ишемия почечной ткани --> гиперпродукция ренина клетками юкстагломерулярного аппарата --> активация ренин-ангиотензиновой системы ® выработка ангиотензина II ® вазоконстрикция, гипертрофия миокарда, стимуляция выработки альдостерона (в свою очередь альдостерон способствует задержке натрия и воды в организме и секреции АДГ с дальнейшим накоплением жидкости в сосудистом русле)
Вышеперечисленные механизмы вызывают повышение АД, которое приводит к:
1. гипертрофии стенок артерий и миокарда ® развитие относительной коронарной недостаточности (т.к. рост капилляров миокарда не успевает за ростом кардиомиоцитов) ® хроническая ишемия --> рост соединительной ткани --> диффузный кардиосклероз.
2. длительному спазму почечных сосудов ® гиалиноз, артериолосклероз --> первично-сморщенная почка ® ХПН
3. хронической цереброваскулярной недостаточности --> энцефалопатия и т.д.
Классификация эссенциальной АГ:
| Категории
| САД мм рт. ст.
| ДАД мм рт. ст.
|
| Оптимальное АД
| < 120
| < 80 (до 60)
|
| Нормальное АД
| < 130
| < 85
|
| Высокое нормальное АД
| < 130-139
| < 85-89
|
| Артериальная гипертензия:
|
|
|
| Степень I (мягкая)
| 140-159
| 90-99
|
| Степень II (умеренная)
| 160-179
| 100-109
|
| Степень III (тяжелая)
| > 180
| > 110
|
| Изолированная систолическая гипертензия
| > 140
| < 90
|
Примечания: 1) при различных САД и ДАД ориентируются на более высокое значение 2) на фоне гипотензивной терапии степень АГ повышается на 1 уровень.
Стратификация риска – вероятность развития сердечно-сосудистых осложнений у данного пациента в ближайшие 10 лет (риск 1 – до 15%, риск 2 – 15-20%, риск 3 – 20-30%, риск 4 – более 30%).
Факторы, влияющие на прогноз и используемые для стратификации риска:
| Факторы риска сердечно-сосудистых заболеваний
| Поражение органов-мишеней
| Сопутствующие (ассоциированные) клинические состояния
|
| А. Используемые для стратификации риска:
- возраст: мужчины > 55 лет, женщины > 65 лет
- курение
- общий холестерин крови > 5,0 ммоль/л
- СД (сразу риск 4)
- семейный анамнез раннего развития сердечно-сосудистых заболеваний
(до 55 лет для мужчин, до 65 лет для женщин)
| - гипертрофия левого желудочка (ЭКГ, рентгенография, ЭхоКГ)
- протеинурия и/или небольшое повышение концентрации креатинина плазмы (1,2-2,0 мг/дл)
- ультразвуковые или рентгенологические признаки атеросклеротической бляшки (сонные, подвздошные и бедренные артерии, аорта)
- генерализованное или фокальное сужение артерий сетчатки
| |
Заболевания почек:
- диабетическая нефропатия
- почечная недостаточность (креатинин плазмы > 2,0 мг/дл)
| Б. Другие факторы, неблагоприятно влияющие на прогноз:
- сниженный холестерин ЛПВП
- повышений холестерин ЛПНП
- микроальбуминурия (30-300 мг/сут) при СД
- нарушение толерантности к глюкозе
- ожирение
- малоподвижный образ жизни
- повышенный уровень фибриногена
- социально-экономические факторы высокого риска
- этническая группа высокого риска
- географический регион высокого риска.
|
Определение степени риска:
| Другие факторы риска (кроме АГ), поражение органов-мишеней (ПОМ), сопутствующие заболевания:
| Степень I
| Степень II
| Степень III
|
| 1. Нет
| Низкий риск
| Средний риск
| Высокий риск
|
| 2. 1-2 фактора риска
| Средний риск
| Средний риск
| Очень высокий риск
|
| 3. 3 и более факторов риска или ПОМ
| Высокий риск
| Высокий риск
| Очень высокий риск
|
| 4. Сопутствующие клинические состояния
| Очень высокий риск
| Очень высокий риск
| Очень высокий риск
|
NB! В диагнозе АГ указывается ее степень (I, II или III) и риск (1, 2, 3, 4).
Клинические проявления артериальной гипертензии.
1. Субъективно – жалобы на:
- головные боли – возникают преимущественно утром, различной интенсивности (от нерезко выраженных, воспринимаемых как ощущение тяжести в голове, до значительных, сильных колющих или сдавливающих), локализации (чаще в области затылка, реже – в височной области, области лба, темени); чаще боль нарастает при повышении давления и уменьшается при его снижении; может сопровождаться головокружением, пошатыванием при ходьбе, ощущением заложенности или шума в ушах и т.д.
- мелькание мушек, появление кругов, пятен, ощущение пелены, тумана перед глазами, при тяжелом течении заболевания - пгрессирующую потерю зрения
- неустойчивое настроение, раздражительность, плаксивость, иногда подавленность, быстрая утомляемость (невротические нарушения, выявляются у половины больных АГ)
- боли в области сердца – умеренно интенсивные, чаще в области верхушки сердца, появляются после эмоциональных нагрузок и не связаны с физическим напряжением; могут быть длительными, не купирующимися нитратами, но уменьшающимися после приема седативных средств
- сердцебиение (чаще в результате синусовой тахикардии, реже – пароксизмальной), ощущение перебоев в области сердца (из-за экстрасистолии)
2. Объективно:
а) осмотр - может быть выявлена повышенная масса тела, при развитии ХСН – акроцианоз, одышка, периферические отеки
б) пальпация периферических артерий (общих сонных, височных, подключичных, плечевых) - позволяет предположить развитие в них атеросклеротического процесса: артерии хорошо прощупываются, плотные, извитые, четкообразные, пульсация снижена, напряженная, трудно сжимаемая.
в) перкуссия границ сердца – расширение их влево при гипертрофии миокарда.
в) аускультация сонных, подключичных артерий, брюшной аорты, почечных и подвздошных артерий (систолический шум при стенозирующем поражении), сердца (акцент II тона над аортой, при атеросклерозе аорты - систолический шум изгнания на основании сердца справа).
В диагностике АГ выделяют два уровня обследования пациента:
а) амбулаторный – план обследования:
1) лабораторные методы: ОАК, ОАМ, БАК (общие липиды, холестерол, глюкоза, мочевина, креатинин, протеинограмма, электролиты – калий, натрий, кальций)
2) инструментальные методы:
- ЭКГ (для оценки степени гипертрофии миокарда, определения ишемических изменений)
- реоэнцефалография (для определения типа мозговой гемодинамики)
- рентгенография органов грудной клетки
- осмотр глазного дна офтальмологом
- нагрузочные тесты
- при возможности желательно выполнить также: Эхо-КГ, УЗИ почек, исследование щитовидной железы, тетраполярную реоплятизмографию (для определения типа нарушения гемодинамики)
б) стационарный: выполняется дообследование пациента всеми возможными методами с целью подтверждения АГ и установления ее стабильности, исключения ее вторичного происхождения, выявления факторов риска, поражения органов-мишеней, сопутствующих клинических состояний.
Принципы лечения АГ.
1. Цели лечения первичной АГ:
1) максимально переносимое больным снижение САД и ДАД с помощью немедикаментозных мероприятий и лекарственных препаратов
2) предупреждение поражений органов-мишеней, а при наличии – их стабилизация и регрессия
3) снижение риска сердечно-сосудистых осложнений и смертности
4) повышение продолжительности и качества жизни пациента.
Снижение АД достигается следующими мероприятиями:
а) н емедекаментозные мероприятия, польза которых доказана:
- увеличение дозированной физической нагрузки (до 30-45 мин ежедневно)
- снижение избыточной массы тела
- снижение суточной калорийности пищевого рациона до 1200 ккал
- ограничение потребления животных жиров, холестерина
- ограничение потребления натрия с пищей до 5-6 г поваренной соли в день
- увеличение потребления калия с пищей до 1,5 г/сут
- ограничение потребления спиртных напитков до 168 мл 100% алкоголя в неделю для мужчин (30 мл/день спирта = 60 мл/день водки = 240 мл/день вина = 700 мл/день пива) и до 112 мл в неделю для женщин
- регулярные изотонические физические нагрузки на открытом воздухе умеренной интенсивности и продолжительностью не менее 30-60 мин, 3-4 раза в неделю (дозированная быстрая ходьба, плавание, велосипед);
- отказ от курения
Мероприятия, которые рекомендуются, хотя их польза не доказана: употребление пищевых добавок, содержащих кальций, магний; употребление рыбьего жира; ограничение употребления кофеина (чай, кофе); - использование методов релаксации, нормализация сна.
б) длительная фармакотерапия – основные принципы:
1) начало лечения с минимальных доз одного препарата, подобраного с учетом показаний и противопоказаний
2) переход к препаратам другого класса при недостаточном эффекте (после увеличения дозы первого) или плохой переносимости
3) использование препаратов длительного действия (24-х часовой эффект при однократном приеме)
4) комбинация препаратов для максимального гипотензивного действия и уменьшения нежелательных проявлений
Основные группы антигипертензивных препаратов:
а) препараты I ряда
1) тиазиды и тиазидоподобные диуретики: гидрохлортиазид, циклометиазид, клопамид, бринальдикс, индапамид - используются в малых дозах, эффект наступает через 3-4 недели: индапамид (арифон) 2,5 мг 1 раз в сутки
2) бета-блокаторы:
- некардиоселективные:
а) без симпатомиметической активности: пропранолол, соталол
б) с симпатомиметической активностью: тразикор, пиндолол (вискен), алпренолол, бетапрессин, лабеталол.
- кардиоселективные бета-1-адреноблокаторы:
а) без симпатомиметической активности: метапролол (спесикор), атенолол (тенормин), бисопролол, карведилол, небивалол.
б) с симпатомиметической активностью: ацебуталол (сектраль), талинолол (корданум), эпанолол.
Среднесуточные дозы: атенолол 25-100 мг/сут в 1-2 приема, бисопролол 2,5-10 мг/сут в 1 прием, пропранолол 40-240 мг/сут в 2-3 приема, пиндолол 14-40 мг/сут в 2-3 приема.
3) блокаторы кальциевых каналов:
а) L-типа (по химической структуре):
-производные фенилалкиламина: верапамил, галлопамил
-производные бензотиазепина: дилтиазем, клентиазем
-производные дигидропиридина: нифедипин, амлодипин, нисолдипин, нитрендипин, релодипин
б) Т-типа: мибефрадил
Среднесуточные дозы: амлодипин 5-10 мг/сут, верапамил-ретард 120-480 мг/сут, дилтиазем-ретард 120-360 мг/сут, исрадипин 5-10 мг/сут, исрадипин-ретард 5-10 мг/сут, нифедипин-ретард 30-60 мг/сут, фелодипин-ретард 5-10 мг/сут.
4) ингибиторы АПФ
I класс - липофильные препараты: каптоприл, алацеприл, альтиоприл
II класс - липофильные пролекарства:
подкласс IIА - препараты, активные метаболиты которых выводятся преимущественно через почки: беназеприл, квинаприл, периндоприл, цилазаприл, эналаприл
подкласс IIВ - препараты, активные метаболиты которых выводятся как через почки, так и с желчью и калом: моэксиприл, рамиприл, спираприл, трандолаприл, фозиноприл
III класс - гидрофильные лекарства: лизиноприл, церонаприл
Среднесуточные дозы: каптоприл 50-100 мг/сут, берлиприл 5-15 мг/сут, рамиприл 5-10 мг/сут, фозиноприл 20-40 мг/сут, цилазаприл 2,5-5 мг/сут, эналаприл 10-24 мг/сут
5) антагонисты рецепторов ангиотензина II: лозартан, вальсартан, ирбесартан
6) альфа-адреноблокаторы: празозин, кардура.
б) препараты II ряда – используются в основном для купирования кризов
1) калийсберегающие: спиронолактон, триамтерен и петлевые: фуросемид диуретики
2) прямые вазодилятаторы: гидралазин, диазоксид.
3) нейротропные средства центрального действия: клонидин, допегит, резерпин
4) ганглиоблокаторы: гексаметоний, бензогексоний, пентамин
5) с неизвестным механизмом действия: сернокислая магнезия, дибазол
Пр инцип подбора рациональной фармакотерапии в зависимости от степени АГ и риска:
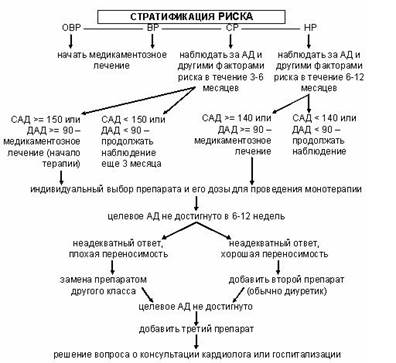 Целевое АД (по Европейским рекомендациям 2007 г.):
Целевое АД (по Европейским рекомендациям 2007 г.):
общая популяция больных: < 140/90
АГ + сахарный диабет без протеинурии: < 130/85
АГ + сахарный диабет с протеинурией: < 125/75
АГ + ХПН: < 125/75
Важнее нормализовать систолическое, чем диастолическое артериальное давления.
Длительность периода достижения целевого АД – от 6-12 недель до 3-6 месяцев.
Рекомендованы следующие комбинации антигипертензивных препаратов (сплошная черта):
1. диуретик + ингибитор АПФ (или блокатор рецепторов ангиотензина II) – наиболее показанная комбинация гипотензивных ЛС
2. диуретик + β-блокатор
3. антагонист кальция (дигидропиридин) + β-блокатор
4. антагонист кальция + ингибитор АПФ
5. α1-адреноблокатор + β-блокатор.
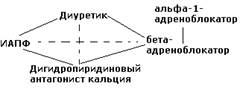 Менее предпочтительные комбинации (пунктир):
Менее предпочтительные комбинации (пунктир):
1. антагонист кальция + диуретик
2. β-блокатор + ингибитор АПФ.
Не рекомендуемые комбинации:
1. β-блокатор + верапамил или дилтиазем
2. антагонист кальция + α1-адреноблокатор.
25. Симптоматические артериальные гипертензии: классификация, подходы к лечению в зависимости от клинического варианта.
Симптоматическая АГ (САГ) – артериальная гипертензия, имеющая установленную причину (5-10% всех АГ).
Классификация симптоматических АГ:
1. Почечные АГ – наиболее частая причина САГ:
а) приобретенные заболевания почек (хронический гломерулонефрит, хронический пиелонефрит, диабетический гломерулосклероз, опухоли и др.)
б) врожденные аномалии почек (гипоплазия, поликистоз, подковообразная почка и др.)
в) поражения почечных артерий – реноваскулярная гипертензия (фибромышечная дисплазия почечной артерии, атеросклеротический стеноз почечной артерии и т. д.)
2. Эндокринные АГ:
а) болезнь и синдром Иценко-Кушинга
б) феохромоцитома
в) первичный гиперальдостеронизм (синдром Конна)
г) токсический зоб
д) акромегалия
е) климактерическая гипертензия
3. Гемодинамические (кардиоваскулярные) АГ:
а) коарктация аорты
б) атеросклероз аорты
в) недостаточность аортального клапана
г) стенозирующее поражение сонных и вертебробазиллярных артерий
д) полная атрио-вентрикулярная блокада
е) неспецифический аортоартерии
4. Нейрогенные или АГ при заболеваниях ЦНС:
а) гипоталамический синдром
б) субарахноидальное кровоизлияние
в) опухоли и кисты головного мозга
г) травмы, абсцессы головного мозга
д) менингиты, менингоэнцефалиты
5. АГ, связанная с приемом медикаментов, алкоголя и наркотических веществ:
а) прием ГКС (больные с бронхиальной астмой, ревматологическими заболеваниями и др.)
б) прием НПВС (больные с ревматологическими, нервными болезнями)
в) прием симпатомиметиков (больные с бронхиальной астмой, при приеме анорексантов для уменьшения аппетита для похудания)
г) прием ингибиторов МАО и трициклических антидепрессантов у больных с заболеваниями ЦНС
д) прием пероральных контрацептивов
е) употребление алкоголя, кокаина и др.
6. Сочетанные артериальные гипертензии: диабетический гломерулосклероз + хронический пиелоневрит, атеросклероз аорты + атеросклероз почечной артерии и др.
Признаки, по которым можно заподозрить САГ:
1) начало в возрасте до 20 лет и после 50-55 лет
2) быстропрогрессирующая или злокачественная АГ (постоянно высокое давление > 220/130, тяжелое поражение глазного дна, быстропрогрессирующая почечная недостаточность, частые приступы острой левожелудочковой недостаточности, гипертоническая энцефалопатия, повторные нарушения мозгового кровообращения)
3) поражение органов-мишеней (ретинопатия степени 2 и выше, креатинин сыворотки более 0,15 мг/л, гипертрофия левого желудочка или кардиомегалия по данным Эхо-КГ)
4) неэффективность комбинированной (трех- или даже четырехкомпонентной) антигипертензивной терапии
5) усугубление АГ, первоначально поддававшейся лечению
6) анамнестические, физикальные и лабораторные данные, указывающие на САГ (ОГН; наличие кризов, подозрительных на феохромоцитому; пучеглазие и увеличение щитовидной железы при токсическом зобе, изменения в анализах мочи и т.д.)
Клинико-диагностические особенности отдельных видов САГ и подходы к их лечению:
а) почечные САГ:
1. хронический гломерулонефрит: молодой возраст больных; связь болезни со стрептококковой или вирусной инфекцией, переохлаждением; изменение цвета мочи типа “мясных помоев” в анамнезе; наличие отеков; в анализах мочи протеинурия, часто > 1 г/л, эритроцитурия, цилиндрурия; при наличии ХПН – увеличение содержания в крови мочевины, креатинина; снижение клубочковой фильтрации и удельного веса мочи; изменение эхогенности паренхимы обеих почек на сонограмме почек, удлинение секреторных сегментов на РРГ; морфологический диагноз по данным биопсии почек.
2. хронический пиелонефрит: чаще у женщин; связь болезни с беременностью, гинекологическими заболеваниями, переохлаждением, мочекаменной болезнью, аномалиями почек; в клинической картине - повышение температуры, ознобы, дизурические явления, мутная моча, боли в пояснице, болезненность при пальпации почек; в ОАМ - пиурия, бактериурия; рост патогенной микрофлоры в посеве мочи; при возникновении ХПН – рост мочевины и креатинина, снижение СКФ; характерные изменения на внутривенной урограмме и сонограмме (атония и деформация чашечек и лоханки), удлинение экскреторного сегмента РРГ на стороне поражения
3. диабетический гломерулосклероз: длительный стаж заболевания СД; неадекватное лечение СД; отечный синдром, гипопротеинемия, протеинурия, цилиндрурия; быстрое нарастание ХПН
4. поликистоз почек: средний возраст больных; отягощенный семейный анамнез; при пальпации брюшной полости определяются большие бугристые почки; типичная картина многочисленных кист на сонограмме, внутривенной урограмме, ангиограмме
5. стеноз почечной артерии: молодые женщины (фибромускулярная дисплазия), пожилые мужчины (атеросклеротический стеноз); тяжелая, часто злокачественная АГ; у 40% больных выслушивается систолический шум около пупка и в боковых отделах живота; отсутствуют либо минимальные изменения в анализах мочи; на РРГ имеется снижение сосудистого сегмента с пораженной стороны; ускорение кровотока и замедление достижения пика скорости при допплерспектрографии кровотока почечной артерии на стороне поражения
Лечение почечных АГ:
а) консервативное
Ограничение потребления соли и белка (особенно при диабетическом гломерулосклерозе и ХПН) + петлевые диуретики (особенно при ХПН) ® нет эффекта ® антагонисты кальция (нифедипин, исрадипин, амлодипин) ® нет эффекта ® ингибиторы АПФ (особенно показаны при диабетическом гломерулосклерозе, т.к. замедляют дальнейшее прогрессирование поражения почек при СД; противопоказаны при двустороннем стенозе почечных артерий либо стенозе почечной артерии единственной почки, т.к. в этих случаях приводят к резкому снижению СКФ) ® нет эффекта ® a-адреноблокатор (празозин) или a-,b- адреноблокатор (лабеталол) ® нет эффекта ® активатор калиевых каналов, прямой вазодилятатор миноксидил 10-25 мг/сут в 2 приема (резервный препарат для лечения тяжелой АГ)
б) хирургическое:
1. Реконструктивные операции на почечных артериях (баллонная ангиопластика, резекция участка стеноза и анастомоз конец в конец, эндартериоэктомия, аорто-почечное обходное шунтирование)
2. Односторонняя нефрэктомия при сморщивании одной из почек, невозможности реконструктивной операции на почечном сосуде при одностороннем поражении
3. Билатеральная нефрэктомия при двустороннем поражении с терминальной стадией ХПН и злокачественном течении АГ с последующим гемодиализом и трансплантацией донорской почки
б) эндокринные САГ:
1. болезнь (аденома гипофиза, избыточно продуцирующая АКТГ, вызывающего гиперплазию надпочечников и выброс повышенного количества ГКС в кровь) и синдром (кортикостерома, кортикобластома – опухоли коры надпочечников, вызывающие повышенное выделение в кровь ГКС) Иценко-Кушинга: ожирение верхней половины туловища, лунообразное лицо; стрии на животе, бедрах; гирсутизм, сухость кожи, множественные угри; дистрофия ногтевых фаланг; стероидные язвы; полицитэмия; боли в костях за счет остеопороза; вторичный СД; нарушение функции половой системы; суточная экскреция свободного кортизола с мочой > 100 мкг; визуализация опухоли при КТ головного мозга или надпочечников
Лечение: хирургическое (трансфеноидальное удаление аденомы гипофиза, адреналэктомия, деструкция надпочечника введением этанола); гамма-облучение гипофиза; адъювантная терапия терапия: парлодел и перитол (снижают секрецию кортикотропных гормонов); хлодитан, аминоглютетимид и кетоконазол (блокируют стероидогенез в надпочечниках).
2. феохромоцитома (гормоноактивная опухоль из зрелых клеток хромаффинной ткани мозгового слоя надпочечников, вызывающая избыточную секрецию адреналина, норадреналина и дофамина, реже - опухоль параганглиев аорты, симпатических нервных узлов и сплетений) – периодический выброс катехоламинов в кровь ® внезапное, в течение нескольких минут, повышение АД свыше 300 мм рт.ст., сопровождающееся ярко выраженными вегетативными расстройствами (сердцебиение, дрожь, потливость, страх, беспокойство, кожные проявления, повышение количества глюкозы в крови с жаждой во время криза, полиурией после него, склонность к ортостатическому падению давления); снижение веса тела (в связи с усилением основного обмена); экскреция адреналина и норадреналина выше 100 мкг/сут в суточной моче; проба с альфа-адреноблокаторами: фентоламин 0,5% - 1мл в/в или в/м ® снижение САД более, чем на 80 мм рт.ст., а ДАД на 60 мм рт.ст. через 1-2 минуты - положительная проба на феохромоцитому; КТ надпочечников; гипергликемия и лейкоцитоз во время криза
Лечение: хирургическое – удаление опухоли, консервативное лечение при кризе и стойкой АГ - a-адреноблокаторы (фентоламин, празозин)
3. первичный гиперальдостеронизм (синдром Кона, обусловлен альдостеронпродуцирующей аденомой коры надпочечников или двусторонней гиперплазией коры надпочечников)
В основе патогенеза: повышенное поступлением в организм альдостерона, усиливающего канальцевую реабсорбцию Na+--> замена внутриклеточного К+ на Na+ --> накопление натрия и воды внутри клеток, в том числе и в сосудистой стенке --> сужение просвета сосудов, увеличение чувствительности ГМК к гуморальным прессорным веществам --> АГ.
Клинико-диагностические особенности: стабильное и неуклонное нарастание АГ, устойчивой к обычным гипотензивным средствам, кроме верошпирона/спиронолактона – антагонисту альдостерона; признаки выраженной гипокалиемии: мышечные нарушения (мышечная слабость, адинамия, парастезии, могут быть парезы, функциональные параличи); изменения со стороны ССС (тахикардия, экстрасистолия, другие нарушения ритма); БАК: повышен натрий, снижен калий; ОАМ: изогипостенурия, щелочная реакция мочи; ЭКГ: электролитные нарушения (аритмии, депрессия ST-сегмента, инверсия зубца Т, патологический зубец U, удлинение электрической систолы, увеличение интервала QT); визуализация опухоли при КТ и УЗИ
Лечение: хирургическое - резекция надпочечника, консервативное – антагонисты альдостерона (спиронолактон), ограничение соли, диета, богатая калией + препараты калия (панангин); при отсутствии эффекта – блокаторы кальциевых каналов или ингибиторы АПФ.
4. токсический зоб - наследственное аутоиммунное заболевание, приводящее к появлению IgG, которые стимулируют щитовидную железу, вызывая повышенный выброс в кровь Т3 и Т4, учащение и усиление сокращений сердца и АГ: повышенная психическая возбудимость и раздражимость; утолщение шеи; похудание; потливость, чувство жара; сердцебиение, экстрасистолия, мерцательная аритмия; тремор рук, мышечная слабость, одышка; пучеглазия, типичные глазные симптомы; увеличение содержания Т3 и Т4 в крови; увеличение щитовидной железы и снижение эхогенности паренхимы при сонографии; увеличение поглощения радиоактивного иода при изотопном исследовании щитовидной железы.
Лечение: тиреостатики (мерказолил, калия перхлорат, лития карбонат, препараты микроиода); b-блокаторы; лечение радиоактивным иодом; хирургическое - субтотальная резекция щитовидной железы
в) гемодинамические САГ:
1. коарктация аорты - врожденное сужение аорты ниже места отхождения левой подключичной артерии, приводящее к резкому повышению сопротивления кровотоку на участке сужения и нарушению кровобращения почек, т.к. почечные артерии отходят дистальнее места сужения: преобладающее развитие верхней половины тела над нижней; АД на руках выше, чем на ногах (в норме наооборот); похолодание стоп и перемежающая хромота; систолическое дрожание над выемкой грудины; систолический шум, слышимый лучше по задней поверхности грудной клетки слева; отсутствие пульса на бедренной артерии; на обзорной рентгенограмме грудной клетки: узурация ребер из-за повышенного коллатерального кровотока по межреберным артериям, деформация дуги аорты в виде цифры “3”; визуализация стеноза при Эхо-КГ и ангиографии
Лечение: хирургическая коррекция; ингибиторы АПФ, антагонисты кальция.
2. атеросклероз аорты – АГ возникает из-за невозможности адекватного растяжения аорты при выбросе крови: повышение САД, нормальное ДАД; систолический шум во 2-м межреберье справа; уплотнение стенок аорты на обзорной рентгенограмме грудной клетки
Лечение: малые дозы (т.к. велик риск ишемии головного мозга у пожилых) антагонистов кальция, ингибиторов АПФ, диуретиков.
3. полная АВ-блокада – приводит к удлинению диастолы и увеличению конечного диастолического объема левого желудочка, при этом больший ударный объем крови поступает во время систолы в аорту, вызывая компенсаторное повышение сосудистого сопротивления: одышка, сердцебиение; головокружение, обморочные состояния, приступы Морганьи-Адамса-Стокса; брадикардия» 40 ударов в минуту, “пушечный” 1-й тон на верхушке при аускультации; полная А-V блокада на ЭКГ.
Лечение: хирургическое (имплантация постоянного ЭКС с физиологической ЧСС), ингибиторы АПФ, диуретики
4. недостаточность аортального клапана - возврат крови назад в левый желудочек в диастолу приводит к увеличению конечного диастолического объема левого желудочка и увеличению ударного выброса в систолу: САД повышено, ДАД резко снижено, в некоторых случаях даже до нуля; одышка, сердцебиение, головокружение, бледность кожных покровов; протодиастолический шум во 2-м межреберье справа и в точке Боткина, ослабление 2-го тона на аорте; склонность к тахикардии; увеличение размеров сердца влево при перкуссии и на обзорной рентгенограмме органов грудной клетки (аортальная конфигурация); прямые признаки аортального порока по Эхо-КГ
Лечение: хирургическое: протезирование аортального клапана, ингибиторы АПФ.
26. Соматоформная вегетативная дисфункция: этиология, патогенез, клинические варианты, принципы лечения. Медико-социальная экспертиза. Реабилитация.
По МКБ-10 прежний диагноз нейроциркуляторной дистонии рассматривается как соматоформная вегетативная дисфункция в кардиоваскулярной системе.
Нейроциркуляторная дистония (НЦД) – полиэтиологическое заболевание, основными признаками которого являются неустойчивость пульса и АД, кардиалгия, дыхательный дискомфорт, вегетативные и психоэмоциональные расстройства, нарушения сосудистого и мышечного тонуса, низкая толерантность к физическим нагрузкам и стрессовым ситуациям при доброкачественности течения и хорошем прогнозе для жизни.
Эпидемиология: больные НЦП – 15-20% от общего числа амбулаторных терапевтических больных (чаще женщины до 40 лет).
Классификация НЦД:
1. По этиологии: а) психогенная б) инфекционно-токсическая в) дисгормональная г) физического перенапряжения д) смешанная е) эссенциальная (конституционально-рефлекторная) ж) вызванная физическими и профессиональными факторами.
2. По типу: а) гипотензивный б) нормотензивный в) гипертензивный г) смешанный д) кардиальный
3. Первичная и вторичная
4. Системная и регионарная
5. По клиническому синдрому (варианту): а) кардиальный (кардиалгия, нарушения ритма сердца, миокардиодистрофия с нарушением и без нарушения ритма); б) вазомоторный (церебральный синдром – мигрень, обморок, вестибулярные кризы, сосудистые головные боли, периферический синдром Рейно, акропарестезии, трофоангионевроз); в) астеноневротический; г) нарушения терморегуляции; д) нейро-аллергический е) респираторных расстройств
Патогенез НЦД:
Нарушение работы коры головного мозга, лимбической системы, гипоталамуса ® чрезмерная стимуляция САС ® гиперпродукция катехоламинов, вызывающих беспокойство, тревогу, страх и лактата, вызывающего кардиалгию ® нарушение нейрогуморальной регуляции работы ряда эндокринных желез (щитовидной, надпочечников, половых желез – малые эндокринопатии), вазомоторные нарушения (через висцеро-висцеральные и висцеро-кутанные связи).
Критерии исключения НЦД:
1. Кардиомегалия (по данным Эхо-КГ, рентгенографии)
2. Наличие диастолических шумов (аускультативно, ФКГ)
3. Застойная сердечная недостаточность
4. ЭКГ-признаки крупноочаговых изменений в миокарде, блокады ножек пучка Гиса, АВ-блокады 2-3 степени, пароксизмальной желудочковой тахикардии, постоянной мерцательной аритмии, горизонтальной или косонисходящей депрессии ST на 2 мм и больше при проведении ВЭП.
Клинические проявления НЦД:
1. Анамнез: возникновение или обострение симптомов связано с острым или хроническим стрессом, периодами гормональной перестройки; длительное существование субъективных симптомов без тенденции к прогрессированию заболевания (нет сердечной недостаточности, кардиомегалии); наличие обострений и ремиссий; эффективность приема β-адреноблокаторов, психотропных средств, п



 Согласно Bayley, ЭКГ при ИМ формируется по влиянием трех зон: зоны некроза – расположена в центре очага поражения (зубец Q), зоны повреждения – расположена по периферии от зоны некроза (сегмент ST), зоны ишемии – расположена по периферии от зоны повреждения (зубец Т)
Согласно Bayley, ЭКГ при ИМ формируется по влиянием трех зон: зоны некроза – расположена в центре очага поражения (зубец Q), зоны повреждения – расположена по периферии от зоны некроза (сегмент ST), зоны ишемии – расположена по периферии от зоны повреждения (зубец Т) Целевое АД (по Европейским рекомендациям 2007 г.):
Целевое АД (по Европейским рекомендациям 2007 г.): Менее предпочтительные комбинации (пунктир):
Менее предпочтительные комбинации (пунктир):


