Кафедра пропедевтики внутренних болезней с курсом сестринского дела
ОСНОВЫ МАНИПУЛЯЦИОННОЙ ТЕХНИКИ ПРИ ПРОХОЖДЕНИИ ПРОИЗВОДСТВЕННОЙ ПРАКТИКИ
«ПОМОЩНИК ПАЛАТНОЙ МЕДСЕСТРЫ»
Ижевск- 2020
Содержание:
1. Измерение роста, взвешивание пациентов
2. Подсчет числа дыхательных движений
3. Подсчет частоты пульса на лучевой артерии
4. Измерение артериального давления по методу Короткова
5.Последовательность действий при измерении температуры тела в подмышечной впадине
6.Транспортировка больного на кресле-каталке, носилках-
каталке, вручную (на носилках)
7. Смена нательного и постельного белья тяжелобольному
8. Осмотр и проведение туалета полости рта
9. Осмотр и проведение туалета глаз
10. Осмотр и проведение туалета ушей
11. Осмотр и проведение туалета носа
12. Мытье головы
13. Уход за наружными половыми органами и промежностью
14. Подача судна и мочеприемника, применение подкладного круга
15. Проведение катетеризации мочевого пузыря мягким катетером у женщин
16. Проведение катетеризации мочевого пузыря мягким катетером у мужчин
17. Уход за колостомой
18.Уход за пациентами с трахеостомической трубкой
19. Осмотр с целью выявления педикулеза, проведение санитарной обработки при различных видах педикулеза
20. Профилактика пролежней
21. Постановка горчичников
22. Постановка банок
23. Постановка местного согревающего компресса
24. Постановка холодного компресса
25. Приготовление и подача грелки больному
26. Приготовление и подача пузыря со льдом больному
27.Использование медицинских пиявок
28. Кормление тяжелобольных пациентов
29. Лихорадка и ее виды
30. Оказание первой доврачебной помощи при внезапной одышке
31. Оказание первой доврачебной помощи при рвоте
32. Оказание первой доврачебной помощи при кровохарканье
и легочном кровотечении
33.Последовательность действий ухода за пациентом при сухом кашле (при ОРЗ, фарингите, когда мокроты нет)
34.Последовательность действий ухода за пациентом при влажном кашле
35.Последовательность действий ухода при болях в грудной клетке
36. Помощь при гипертоническом кризе
37.Помощь при болях в сердце (при стенокардии)
38.Умение пользоваться карманным ингалятором, обучение
больного пользованию карманным ингалятором
39.Последовательность действий при закапывании капель в нос
40.Последовательность действий при закапывании капель в ухо
41.Последовательность действий при закапывании капель в глаз
42.Последовательность действий при наложении мазевой повязки
43. Подготовка трупа к отправке в морг
Инъекции
Зондовые манипуляции
Клизмы. Газоотводная трубка
Оксигенотерапия
Уборка помещений и приготовление дезинфицирующих растворов
Работа с медицинской докуиентацией и лекарственными средствами
Взятие и подготовка материала на лабораторные исследования
Подготовка к инструментальным исследованиям
Список литературы
1. Измерение роста, взвешивание пациентов
Показания:
- первичный осмотр пациента;
- динамическое наблюдение в процессе лечения.
Противопоказания: крайне тяжелое состояние пациента.
ВЗВЕШИВАНИЕ ПАЦИЕНТА
ПРИГОТОВЬТЕ:
- медицинские весы,
- лист наблюдения за состоянием пациента,
- перчатки,
- емкости с дезинфицирующими растворами,
- одноразовую салфетку под ноги пациента (можно использовать обычный лист бумаги).
ПОДГОТОВЬТЕ ПАЦИЕНТА:
- предупредите о манипуляции,
- предложите опорожнить мочевой пузырь и кишечник,
- предложите пациенту раздеться до нательного белья и обязательно снять обувь.
ПОСЛЕДОВАТЕЛЬНОСТЬ ДЕЙСТВИЙ:
1. Проверьте исправность и точность работы мед. весов;
2. На площадку весов постелите одноразовую салфетку или обычный лист бумаги;
3. Предложите пациенту встать на середину площадки весов, при опущенном затворе;
4. Поднимите затвор весов, установите равновесие с помощью грузов, расположенных на верхней и нижней планках весов - в результате получите массу тела пациента;
5. Полученные данные обязательно внесите в соответствующую графу в листе наблюдения за состоянием пациента;
6. Наденьте перчатки и использованную одноразовую салфетку или обычный лист бумаги замочите в дез. растворе.
ЗАПОМНИТЕ!
Взвешивание всегда проводится в одних и тех же условиях - натощак, в нательном белье, после опорожнения мочевого пузыря и кишечника, без обуви.
ИЗМЕРЕНИЕ ДЛИНЫ ТЕЛА
ПРИГОТОВЬТЕ:
- ростомер;
- одноразовую салфетку (под ноги пациенту) или обычный лист бумаги;
- перчатки;
- емкость или салфетку с дезинфицирующим раствором.
ПОСЛЕДОВАТЕЛЬНОСТЬ ДЕЙСТВИЙ:
1. Проверьте исправность ростомера;
2. На площадку ростомера постелите салфетку;
3. Планку ростомера поднимите вверх и предложите пациенту встать на площадку ростомера спиной к шкале так, чтобы его затылок, лопатки, ягодицы и пятки плотно прилегали к ней;
4. Голова должна быть в таком положении, чтобы верхний край наружного слухового прохода и углы глаз были на одной горизонтальной линии;
5. Опустите планку на темя пациенту и отметьте длину его тела по нижнему краю планки;
6. Полученные данные запишите в лист наблюдения;
7. Наденьте перчатки и замочите пеленку в дезинфицирующем растворе.
2. Подсчет числа дыхательных движений
Показания:
1. Оценка физического состояния пациента.
2. Заболевания органов дыхания.
3. Назначение врача и др.
Противопоказания: Нет.
Оснащение.
1. Часы с секундной стрелкой или секундомер.
2. Ручка.
3. Температурный лист.
Последовательность действий медсестры с обеспечением безопасности окружающей среды:
1) взять часы с секундной стрелкой или секундомер;
2) выполнять манипуляцию сухими и теплыми руками;
3) психологически подготовить пациента к манипуляции, преднамеренно предупредив его, что будут определяться свойства пульса;
4) попросить пациента занять удобное положение и не разговаривать;
5) положить пальцы левой руки на область лучезапястного сустава пациента, имитируя подсчет частоты пульса;
6) подсчитать частоту дыхательных движений грудной клетки за минуту, положив свою правую руку на грудную клетку пациента так, чтобы ½ кисти находилась на грудной клетке, а ½ на брюшной стенке;
7) обратить внимание на глубину и ритмичность дыхания;
8) зарегистрировать частоту дыханий за минуту в температурном листе.
Примечания:
1. В норме дыхательные движения ритмичные (т.е. повторяются через равные промежутки времени). Частота дыхательных движений у взрослого человека в покое составляет 16-20 в минуту, причем у женщин она на 2-4 дыхания чаще, чем у мужчин. Во время сна дыхание обычно становиться реже (до 14 - 16 уд в минуту), дыхание учащается при физической нагрузке, эмоциональном возбуждении.
2. Учащение ЧДД называется тахипноэ; урежение ЧДД - брадипноэ; апноэ - отсутствие дыхания.
3. Типы дыхания: грудное - у женщин, брюшное - у мужчин, смешанное - у детей.
4. Проводя подсчет ЧДД, обратите внимание на глубину и ритм дыхания, а также продолжительность вдоха и выдоха, запищите тип дыхания.
УХОД ЗА КОЛОСТОМОЙ
Цель: Осуществить уход за колостомой.
Показания: Наличие колостомы.
Противопоказания: Нет.
Оснащение:
1. Перевязочный материал (салфетки, марля, вата).
2. Бинты.
3. Вазелин.
4. Шпатель деревянный.
5. Индифферентная мазь (цинковая, паста Лассара).
6. Танин 10%.
7. Раствор фурациллина.
8. Калоприемник.
9. Запас постельного белья.
10. Перчатки.
11. Маска.
12. Фартук.
13. Емкость для сбора использованного материала.
14. Дезинфицирующие средства.
15. Емкость с водой.
16. Полотенце.
Возможные проблемы пациента:
1. Психологические.
2. Невозможность самоухода.
Последовательность действий м/с с обеспечением безопасности окружающей среды:
1. Информируйте пациента о предстоящей манипуляции и ходе ее выполнения.
2. Наденьте фартук, перчатки и маску.
3. Удалите перевязочный материал с передней брюшной стенки пациента.
4. Очистите ватными или марлевыми тампонами, смоченными водой, кожу вокруг свища, меняя их по мере загрязнения.
5. Обработайте кожу вокруг свища раствором фурациллина.
6. Высушите аккуратными промокательными движениями кожу вокруг свища марлевыми шариками.
7. Нанесите шпателем защитную пасту Лассара (или цинковую мазь) вокруг свища в непосредственной близости от кишки.
8. Обработайте кожу в отдалении от кишки 10% раствором танина.
9. Накройте всю область со свищем пропитанной вазелином ватно-марлевой салфеткой.
10. Положите сверху пеленку или оберните простыней, сложенной в 3-4 слоя или наденьте бандаж.
11. Замените при необходимости простынь, на которой лежит пациент.
12. Обработайте перчатки, фартук, использованный перевязочный материал в соответствии с требованиями санэпидрежима.
13. Вымойте руки.
Оценка достигнутых результатов: Окружающая свищ кожа не раздражена, повязка чистая и сухая, неприятного запаха нет, повязка хорошо зафиксирована.
Обучение пациента или его родственников: Консультативный тип вмешательства в соответствии с вышеописанной последовательностью действий медицинской сестры.
Постановка горчичников
Механизм действия горчичников обусловлен влиянием эфирного горчичного масла, которое вызывает расширение сосудов кожи, прилив крови к соответствующему участку кожи и рефлекторное расширение кровеносных сосудов в более глубоко расположенных тканях и органах.
Показания: воспалительные заболевания дыхательных путей (трахеит, бронхит пневмония), гипертонический криз, стенокардия, миозит, неврит.
Противопоказания: различные заболевания кожи, лихорадка (выше 38ºС), легочное кровотечение, резкое снижение или отсутствие кожной чувствительности, злокачественные новообразования.
1. Подготовка к процедуре:
1.1. Представиться пациенту, объяснить цель и ход предстоящей процедуры. Уточнить отсутствие аллергии на горчицу. В случае наличия аллергии - обратиться к врачу.
1.2. Обработать руки гигиеническим способом, осушить.
1.3. Проверить пригодность горчичников: горчица не должна осыпаться с бумаги и иметь специфический (резкий) запах. При использовании горчичников, сделанных по другим технологиям (например, пакетированная горчица) проверить срок годности.
1.4. Подготовить оснащение. Налить в лоток горячую (40-45°) воду.
1.5. Помочь пациенту лечь на живот (при постановке горчичников на спину) и принять удобную позу, голова пациента должна быть повернута на бок.
2. Выполнение процедуры:
2.1. Погрузить горчичник в горячую воду, дать ей стечь.
2.2. Плотно приложить горчичник к коже стороной, покрытой горчицей.
2.3. Повторить пп.2.1.-2.2., размещая нужное количество горчичников на коже.
2.4. Укрыть пациента пеленкой, затем одеялом.
2.5. Уточнить ощущения пациента и степень гиперемии через 3-5 минут.
2.6. Оставить горчичники на 10-15 минут, учитывая индивидуальную чувствительность пациента к горчице.
3. Окончание процедуры:
3.1. При появлении стойкой гиперемии (через 10-15 минут) снять горчичники и положить их в приготовленный лоток для использованных материалов с последующей их утилизацией.
3.2. Смочить салфетку в теплой воде и снять с кожи остатки горчицы.
3.3. Пеленкой промокнуть кожу пациента насухо. Помочь ему надеть нижнее белье, укрыть одеялом и предупредить, чтобы он оставался в постели еще не менее 20-30 минут и в этот день не принимал ванну или душ.
3.4. Обработать руки гигиеническим способом, осушить.
3.5.Сделать соответствующую запись о выполненной процедуре в медицинской документации.
Дополнительные сведения об особенностях выполнения методики:
Необходимо следить за временем выполнения процедуры, так как при более длительном воздействии горчичников возможен химический ожог кожи с образованием пузырей.
Оценка
Гиперемия кожи, чувство жжения - Процедура выполнена правильно
Отсутствие покраснения, нет чувства жжения - Процедура выполнена неправильно, лечебный эффект не достигнут
Признаки химического ожога (появление на коже пузырей) - Процедура выполнена неправильно в связи с несоблюдением времени постановки горчичников
22. Постановка банок
Показания: воспалительные заболевания дыхательных путей (трахеит, бронхит, пневмония), гипертонический криз, остеохондроз, невралгия, радикулиты.
Противопоказания: легочное кровотечение, туберкулез легких, злокачественные новообразования, различные высыпания и повреждения кожи, общее истощение организма, возбуждение больного, высокая лихорадка, возраст до трех лет.
Осложнения: ожог кожи пациента. Причинами ожога как осложнения процедуры являются перегрев края банки, длительность процедуры (более 15 мин), попадание спирта на кожу больного (не отжали фильтр), попадание горящего фильтра на кожу (при плохой фиксации).
I. Подготовка к процедуре.
1. Представиться пациенту, объяснить цель и ход процедуры.
2. Убедиться в целости краев банок и разместить их в ящике, на столе у постели пациента
3. Обработать руки гигиеническим способом, осушить.
4. Отрегулировать высоту кровати.
5. Опустить изголовье кровати, помочь пациенту лечь на живот (при постановке банок на спину), предложить повернуть голову на бок, руками обхватить подушку. Освободить от одежды верхнюю часть туловища.
6. Длинные волосы пациента (ки) прикрыть пеленкой.
7. При наличии волос в месте постановки банок, заручившись согласием пациента, сбрить их.
II. Выполнение процедуры.
8. Нанести на кожу тонкий слой вазелина.
9. Сделать плотный фитиль из ваты и закрепить на корнцанге.
10. Смочить фитиль в спирте и отжать его. Флакон закрыть крышкой и отставить в сторону. Вытереть руки.
11. Зажечь фитиль
12. Ввести фитиль в банку, предварительно взятую в другую руку.
13. Удержать фитиль в полости банки 2-3 сек, извлечь его и быстрым движением приставить банку к коже больного.
14. Повторить этапы 12-13 необходимое, по числу банок, количество раз.
15. Потушить фитиль, погрузив его в воду.
16. Накрыть поверхность банок полотенцем или пеленкой, а сверху накрыть больного одеялом.
17. Через 3-5 минут проконтролировать эффективность постановки по выраженному (1 и более см.) втягиванию кожи в полость банки и убедиться в отсутствии болевых ощущений у пациента. При неэффективной постановке одной или нескольких банок - снять их и установить повторно.
18. Выдержать экспозицию 15-20 мин.
19. По истечении времени процедуры снять банки (одной рукой отклонить банку в сторону, другой надавить на кожу с противоположной стороны у края банки, после чего снять банку).
20. Салфеткой удалить с кожи пациента вазелин.
III. Окончание процедуры.
21. Помочь пациенту одеться.
22. Банки вымыть теплой водой и уложить в ящик.
23. Обработать руки гигиеническим способом, осушить.
24. Сделать соответствующую запись о результатах выполнения в медицинской документации.
Лихорадка и ее виды
Лихорадка - симптом многих заболеваний, который служит важным показателем их активности. Она играет важную роль в защите организма от инфекции. Лихорадкой является повышение температуры тела свыше 370С при измерении её в подмышечной впадине.
Различают следующие степени повышения температуры:
· 37-380С - субфебрильная температура.;
· 38-390С - умеренно повышенная, фебрильная.;
· 39-410С - высокая, пиретическая;
· свыше 410С - чрезмерно высокая, гиперпиретическая.
По длительности течения лихорадка может быть:
· мимолетная - несколько часов;
· острая - несколько дней;
· подострая - до 45 дней;
· хроническая - более 45 дней.
В зависимости от дневных колебаний температуры выделяют несколько типов лихорадок (рис.1- 8).
1. Постоянная лихорадка: температура постоянно высокая в течение суток, держится длительно, её суточные колебания не превышают 10С. Встречается при крупозной пневмонии, брюшном и сыпном тифе, гриппе.
2. Ремиттирующая (послабляющая) лихорадка: характерны суточные колебания температуры, превышающие 10С, причем минимальная суточная температура выше 370С. Наблюдается при гнойных заболеваниях (абсцесс, эмпиема желчного пузыря, раневая инфекция), злокачественных новообразованиях.
3. Перемежающаяся (интермиттирующая) лихорадка: температура повышается до 39-400С и выше с последующим быстрым (через несколько часов) падением ниже 37 0С. Колебания повторяются через 48-72 часа. Характерна для малярии (трех-, четырехдневной), цитомегаловирусной инфекции, инфекционного мононуклеоза, гнойной инфекции (восходящий холангит).
4. Перемежающаяся (интермиттирующая) лихорадка: температура повышается до 39-400С и выше с последующим быстрым (через несколько часов) падением ниже 37 0С. Колебания повторяются через 48-72 часа. Характерна для малярии (трех-, четырехдневной), цитомегаловирусной инфекции, инфекционного мононуклеоза, гнойной инфекции.

Рис. 1. Постоянная лихорадка
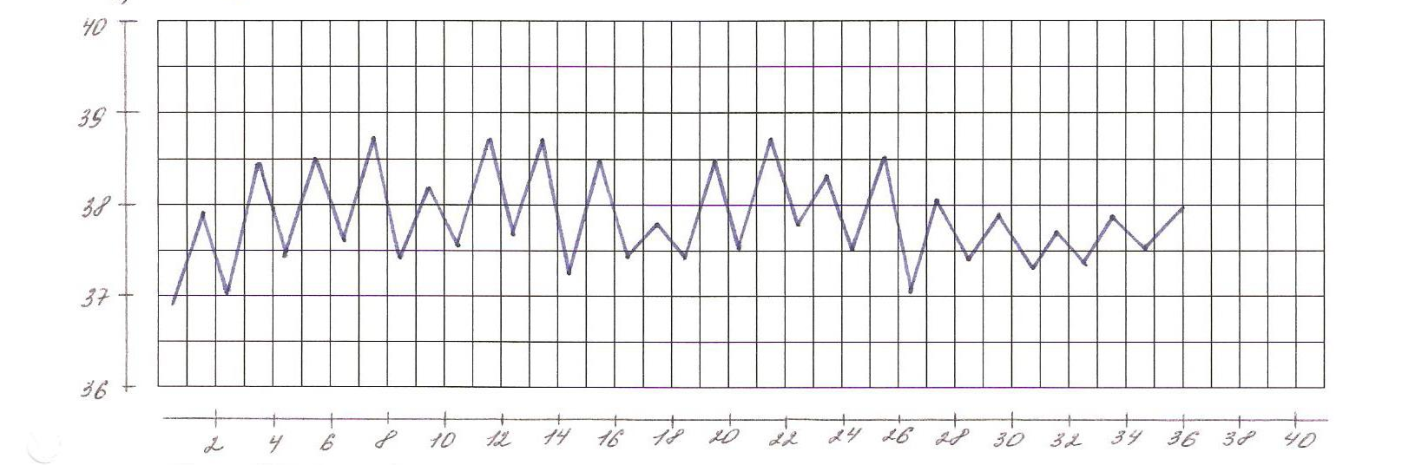
Рис. 2. Послабляющая лихорадка
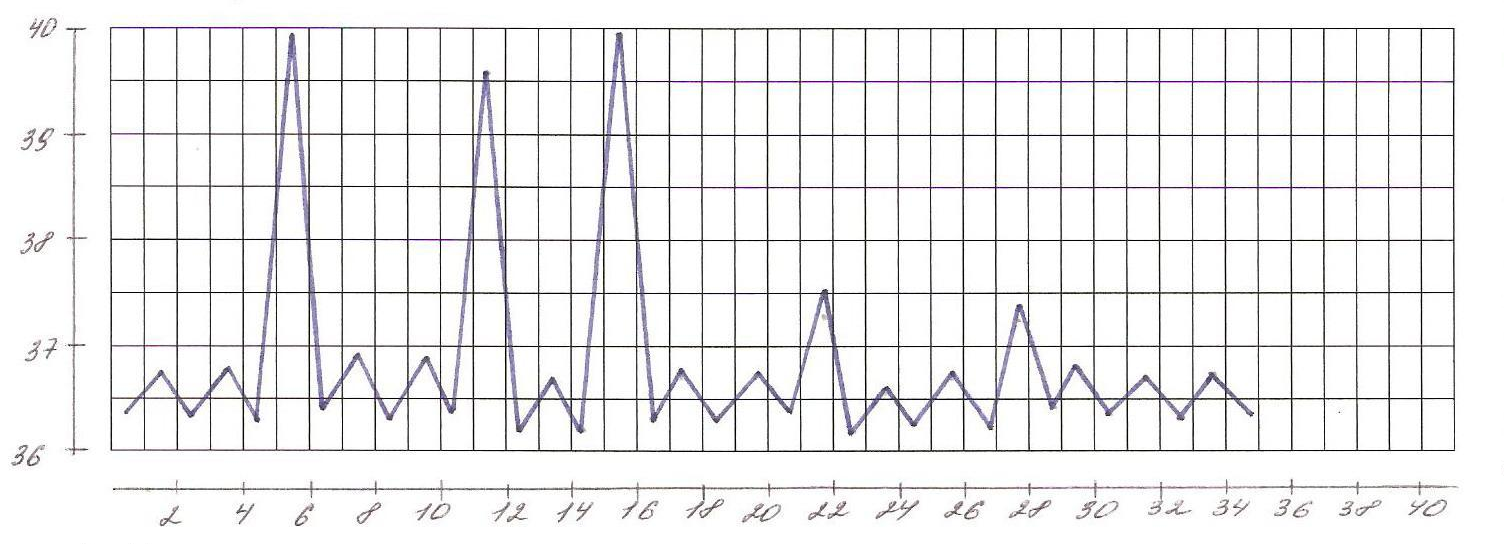
Рис. 3. Перемежающая лихорадка
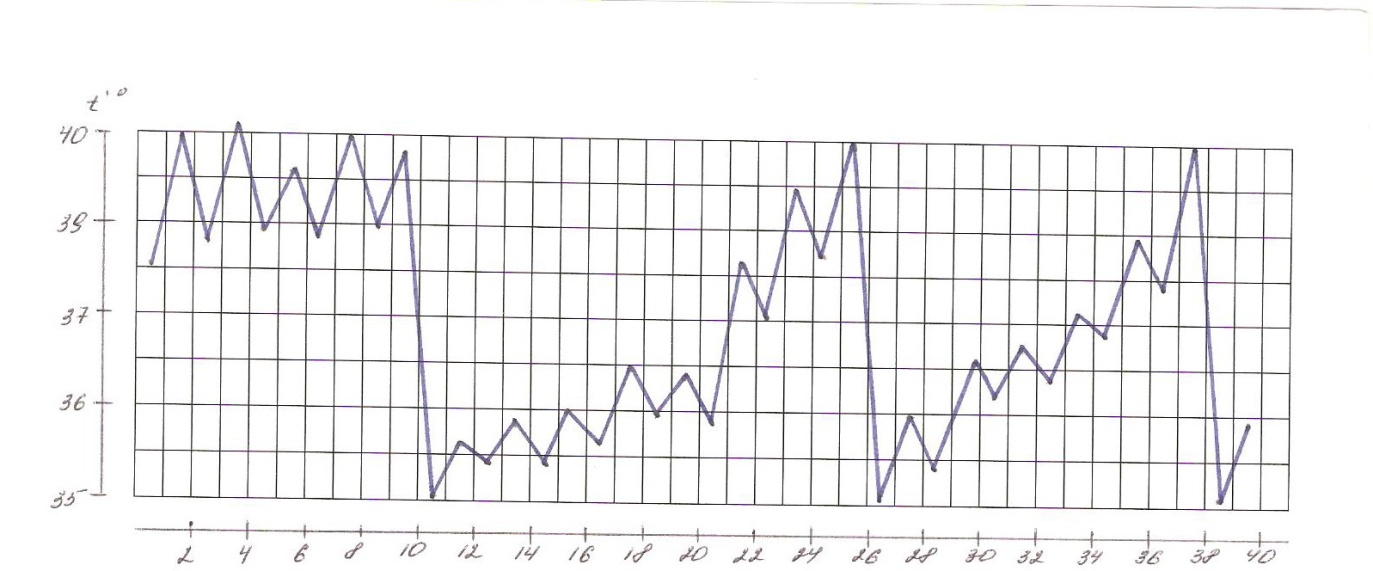
Рис. 4. Возвратная лихорадка
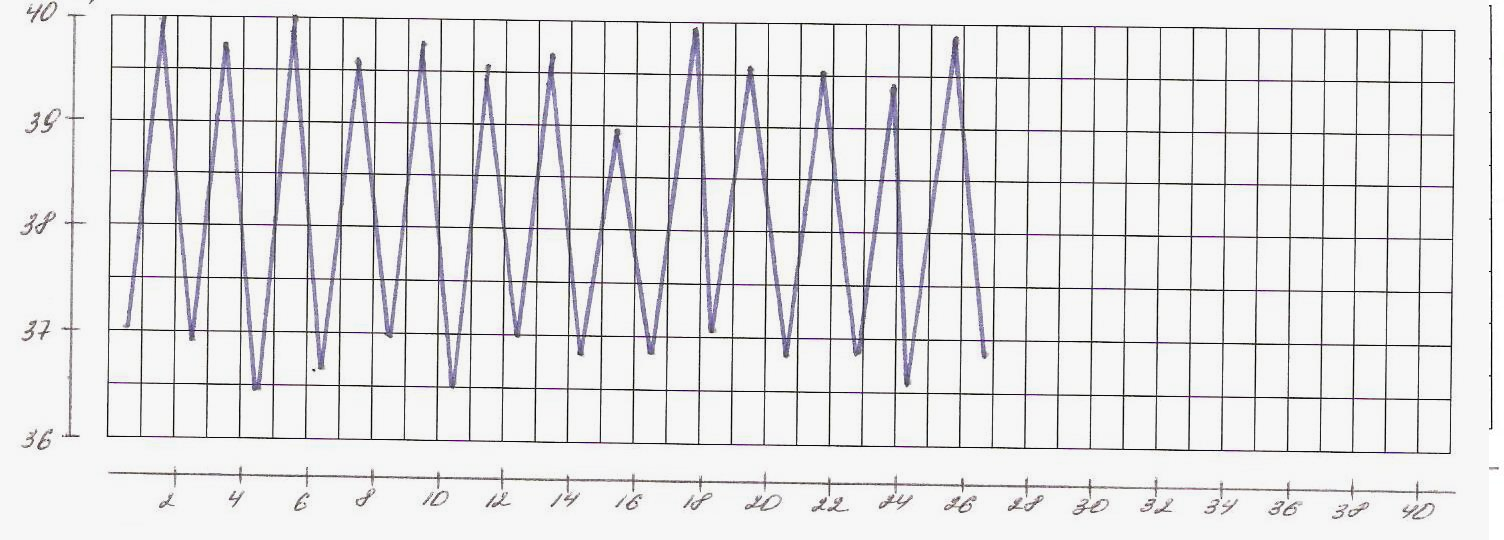
Рис.5 Гектическая лихорадка

Рис.6 Волнообразная лихордка
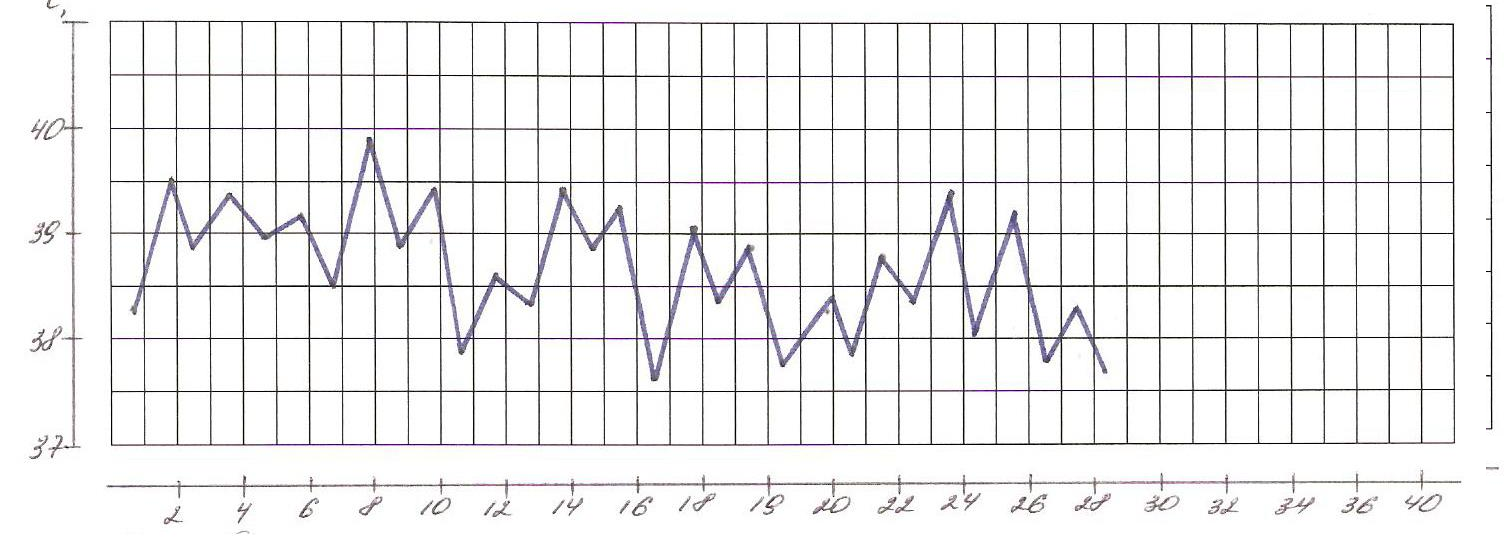
Рис.7 Неправильная лихорадка
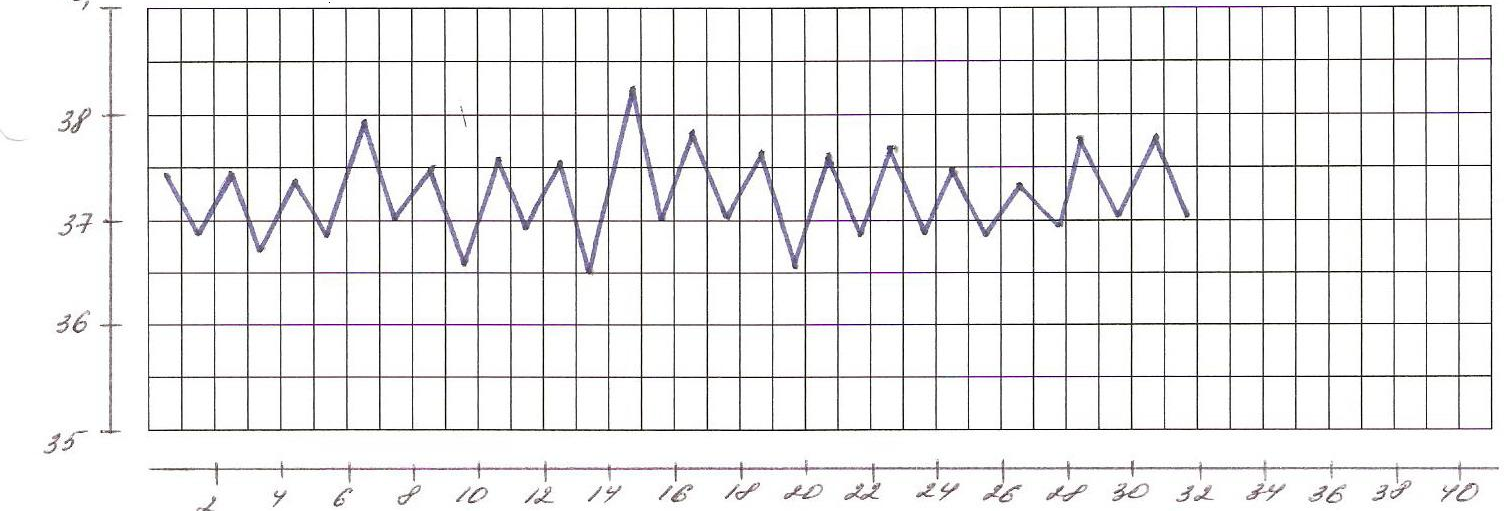
Рис. 8 Извращенная лихорадка
5. Перемежающаяся (интермиттирующая) лихорадка: температура повышается до 39-400С и выше с последующим быстрым (через несколько часов) падением ниже 37 0С. Колебания повторяются через 48-72 часа. Характерна для малярии (трех-, четырехдневной), цитомегаловирусной инфекции, инфекционного мононуклеоза, гнойной инфекции
6. Возвратная лихорадка: внезапный подъем температуры до 40 0С и более сменяется ее падением через несколько дней до нормальной, которая держится в течение нескольких дней, а затем кривая температуры повторяется. Характерна для возвратного тифа.
7. Волнообразная лихорадка: наблюдается чередование постоянного в течение нескольких дней нарастания температуры с постепенным ее падением до нормы и менее нормы с последующим периодом без лихорадки. Затем снова температура повышается и постепенно снижается. Характерна для лимфогранулематоза, бруцеллеза.
8. Извращенная лихорадка: характерен подъем утренней температуры в большей степени, чем вечерней. Встречается при туберкулезе легких, сепсисе.
8. Гектическая (истощающая) лихорадка - подъем температуры в течение суток на 2-40С с быстрым падением до нормы и ниже. Повторяется 2-3 раза в сутки. Падение температуры сопровождается изнуряющей слабостью и обильным потоотделением. Различают три стадии течения лихорадки.
I стадия - стадия нарастания температуры, когда теплопродукция преобладает над теплоотдачей. Спазмируются сосуды кожи, уменьшается потоотделение, больной бледен, охлаждение поверхностного слоя кожи рефлекторно вызывает дрожь, ощущение холода - озноб. Идет торможение потоотделения и испарения. У больных учащается дыхание и сердцебиение. Повышение температуры на 1ºС ведет к учащению пульса на 8-10 ударов в минуту, а дыхания на 4 дыхательных движения в минуту.
Помощь. Необходимо обеспечить пациенту покой, уложить его в постель, хорошо укрыть одеялом, к ногам положить грелки, напоить горячим чаем, медикаментозная терапия по назначению врача. Главное - согреть пациента, чтобы ликвидировать спазм сосудов, дрожь.
II стадия - стадия постоянно повышенной температуры. Характеризуется преимущественным равновесием процессов теплопродукции и теплоотдачи. В этой стадии ослабевают озноб и мышечная дрожь, усиливается потоотделение, уменьшается и исчезает спазм сосудов кожи, так что бледность кожных покровов сменяется их гиперемией. Во время лихорадки в кровь всасываются токсические продукты, поэтому страдают нервная, сердечно-сосудистая, пищеварительная, выделительная системы.
У больных развивается тахикардия, тахипноэ, иногда может наблюдаться снижение артериального давления (АД). На высоте лихорадки у некоторых больных может развиться бред и галлюцинации, а у маленьких детей - судороги, рвота.
Помощь. При высокой температуре, угрозе судорог, бреда, галлюцинаций устанавливается индивидуальный сестринский пост. При этом медсестра постоянно следит за состоянием и поведением больного, ведет подсчет пульса, АД, частоты дыхательных движений (ЧДД), измеряет температуру через каждые 2-3 часа, проводит профилактику пролежней, делает клизмы при запорах. В данной стадии пациента надо «охладить», он должен быть одет во что-то легкое, но не раздет, укутывать его нельзя. Дается прохладное, витаминное питье. Кормление больных осуществляется 5-6 раз в сутки, небольшими порциями, назначается стол № 13, в периоды более низкой температуры – стол № 15.
III стадия - стадия падения температуры. Характеризуется снижением теплопродукции и нарастанием теплоотдачи (периферические кровеносные сосуды расширяются, потоотделение значительно увеличивается, растет испарение за счет повышения ЧДД) вследствие прекращения действия пирогенов на центр теплорегуляции. Постепенное снижение температуры тела в течение нескольких дней называется лизисом (литическим снижением), резкое падение температуры тела за несколько часов называется кризисом (критическим снижением).
Кризис может осложниться острой сосудистой недостаточностью - коллапсом. Он проявляется резкой слабостью, обильным потоотделением, бледностью и цианозом кожных покровов, падением АД, учащением пульса и снижением его наполнения вплоть до нитевидного.
При литическом снижении температуры происходит, как правило, постепенное улучшение общего состояния больного.
30. Оказание первой доврачебной помощи при внезапной одышке
При одышке человек ощущает нехватку воздуха, дышит тяжело и часто. У здорового человека одышка может возникать при большой физической нагрузке.
Различают инспираторную одышку — это дыхание с затрудненным вдохом; экспираторную — дыхание с затрудненным выдохом; смешанную — дыхание с затрудненным вдохом и выдохом.
Быстро развивающаяся одышка называется удушьем.
При возникновении у больного острого приступа одышки необходимо срочно вызвать бригаду "Скорой помощи" и принять срочные меры для облегчения дыхания:
- ограничьте физическую активность подопечного;
- при тяжелой одышке усадите больного в кресло или на кровати;
- придайте пациенту возвышенное (сидячее) положение, подложив подголовник или несколько подушек под спину или приподняв верхнюю часть функциональной кровати;
- успокойте больного и объяснить ему, что после того, как начнется лечение, одышка уменьшится;
- постарайтесь переключить внимание подопечного;
- освободите больного от тяжелого одеяла и стесняющей одежды;
- обеспечьте максимальный приток свежего воздуха, открыв форточку или окно;
- используйте ингаляции увлажненным кислородом на дому;
- проводите контроль частоты, глубины и ритма дыхания.
31. Оказание первой доврачебной помощи при рвоте
Показания: Рвота у пациента.
Противопоказания: Нет.
Оснащение:
1. Емкость для сбора рвотных масс.
2. Полотенце.
3. Фартуки клеенчатые - 2.
4. Перчатки резиновые.
5. Стакан с кипяченой водой.
6. Грушевидный баллон.
7. Стерильная баночка с крышкой.
8. Дезинфицирующие растворы.
9. Емкости для дезинфекции.
Возможные проблемы пациента: Беспокойство.
Последовательность действий м/с с обеспечением безопасности окружающей среды:
1. Информируйте пациента о предстоящей манипуляции и ходе ее выполнения.
2. Успокойте пациента.
3. Усадите пациента, если позволяет его состояние.
4. Наденьте на него клеенчатый фартук или повяжите салфетку.
5. Поставьте таз или ведро к ногам пациента.
6. Придерживайте голову пациента, положив ему ладонь на лоб.
7. Дайте пациенту стакан с водой для полоскания рта после рвоты.
8. Снимите с пациента клеенчатый фартук или салфетку.
9. Помогите пациенту лечь.
10. Наденьте на себя клеенчатый фартук и перчатки.
11. Уберите емкость с рвотными массами из палаты, предварительно показав их врачу.
12. Уберите все на полу, проветрите палату.
13. Снимите фартук и перчатки.
14. Обработайте их в соответствии с требованиями санэпидрежима.
15. Вымойте руки.
Оказание помощи пациенту при рвоте, находящемуся в бессознательном состоянии:
Действия:
1. Поверните пациента в постели на бок и зафиксируйте его в этом положении с помощью подушек.
2. Поверните на бок его голову, если не возможно изменить положение.
3. Накройте шею и грудь пациента полотенцем.
4. Поставьте емкость для сбора рвотных масс на пол (или почкообразный лоток ко рту пациента).
5. Придерживайте пациента стоя сбоку, одну руку положите на лоб, вторую на плечо пациента, фиксируя его, чтобы он не упал.
6. Наденьте перчатки и фартук.
7. Уберите емкость с рвотными массами из палаты, предварительно показав врачу.
8. Обработайте ротовую полость пациента, предварительно отсосав рвотные массы грушевидным баллоном.
9. Умойте пациента.
10. Уложите его удобно и укройте.
11. Уберите все на полу, проветрите палату.
12. Снимите фартук, перчатки.
13. Обработайте их и емкость из-под рвотных масс в соответствии с требованиями санэпидрежима.
14. Вымойте руки.
Примечание. При необходимости (по назначению врача) соберите рвотные массы в стерильную баночку, не касаясь внутренней стороны банки для исследования. Выпишите направление и отправьте в лабораторию.
32. Оказание первой доврачебной помощи при кровохарканье
и легочном кровотечении
Показания: При заболеваниях дыхательной системы.
Противопоказания: Определяет врач.
Последовательность действий м/с с обеспечением безопасности окружающей среды:
1.Информируйте пациента о предстоящей манипуляции и ходе ее выполнения.
2.Больному необходимо обеспечить полный физический покой.
3.Необходимо усадить больного в кровати в полусидячем положении с наклоном в пораженную сторону для того, чтобы избежать попадания крови в здоровое легкое.
4.На пораженную половину грудной клетки кладут пузырь со льдом. Больному дают проглатывать небольшие кусочки льда, что приводит к рефлекторному спазму и уменьшению кровенаполнения кровеносных сосудов легких.
5.Кровохарканье, а тем более, легочное кровотечение сопровождается бурной эмоциональной реакцией страха, как самого больного, так и его близких, особенно, если оно возникло впервые. В связи с этим необходимо постараться успокоить больного и его близких, вселив уверенность в отсутствии реальной опасности для жизни.
6.Для уменьшения эмоциональной реакции со стороны больного и его близких рекомендуется использование постельного и нательного белья, а также платков и полотенец не белого, а темных цветов, например, зеленого, на которых кровь не так заметна и выглядит темными, а не красными пятнами.
7.Если кровохарканье или легочное кровотечение сопровождается кашлем необходимо дать больному по назначению врача противокашлевые средства.
8.Воздействие высокой температуры может спровоцировать усиление кровотечения. Поэтому больной может есть только холодную и полужидкую пищу.
9.Категорически запрещается применение горячей ванны или душа, постановка банок, горчичников, грелок и горячих компрессов на грудную клетку. До осмотра врачом больному нельзя двигаться и разговаривать.
ПОЛЬЗОВАНИЕ ПЛЕВАТЕЛЬНИЦЕЙ
Цель: Обучить пациента пользоваться плевательницей.
Показания: Наличие мокроты.
Противопоказания: Нет.
Оснащение:
2. Плевательница-банка из темного стекла с крышкой, заполненная на 1/4 3% раствором хлорамина.
3. Пищевая сода.
4. Емкости для дезинфекции плевательниц.
5. Дезинфицирующий раствор.
Возможные проблемы пациента:
6. Недостаточные гигиенические навыки.
7. Невозможность самообслуживания.
Последовательность действий м/с с обеспечением безопасности окружающей среды:
8. Информируйте пациента о предстоящей манипуляции и ходе ее выполнения.
9. Заполните плевательницу на 1/4 объема 3% раствором хлорамина и закройте ее крышкой.
10. Попросите пациента собирать мокроту в индивидуальную плевательницу, не загрязняя ее наружных стенок.
Дезинфекция плевательницы. В соответствии с требованиями санэпидрежима.
Оценка достигнутых результатов. Пациент научился пользоваться плевательницей.
Обучение пациента или родственников: Консультативный тип сестринской помощи в соответствии с вышеописанной последовательностью действий медицинской сестры.
ПРИМЕЧАНИЕ: Для дезинфекции мокроты применяется:
· кипячение в 2 % растворе соды в течение 30 минут;
· заливка перманганатом калия 5-10 %;
· засыпание сухой хлорной известью (из расчета 20 г на 1 л мокроты) на 2 часа;
· заливка 5 % раствором хлорамина на 2 часа.
После дезинфекции мокроту можно сливать в канализацию. Нельзя сплевывать мокроту на пол или в платок, необходимо пользоваться индивидуальной плевательницей с крышкой. В общественных местах пациент должен сдерживать кашель или прикрывать рот платком, должен соблюдать культуру кашля, соблюдать правила личной гигиены.
РАЗВЕДЕНИЕ АНТИБИОТИКОВ
Цель: Развести антибиотики.
Показания: По назначению врача.
Противопоказания: Индивидуальная непереносимость.
Оснащение:
1. Шприцы стерильные.
2. Иглы стерильные для в/м инъекций и для набора лекарственных веществ.
3. Раствор хлорида натрия 0,9%, стерильный.
4. Шарики стерильные.
5. Спирт 70%.
6. Флаконы с антибиотиками.
7. Лоток для сброса.
8. Пилочки.
9. Пинцет не стерильный (или ножницы).
10. Пинцет стерильный.
11. Полотенце.
Последовательность действий м/с с обеспечением безопасности окружающей среды:
1. Вымойте руки и обработайте шариком со спиртом.
2. Возьмите флакон с антибиотиком.
3. Прочтите надпись на флаконе (название, доза, срок годности).
4. Вскройте алюминиевую крышку в центре не стерильным пинцетом.
5. Обработайте шариком со спиртом резиновую пробку.
6. Возьмите ампулу с растворителем 0,9 % раствор хлорида натрия, прочтите еще раз название.
7. Обработайте ампулу шариком со спиртом.
8. Надпилите и вскройте ампулу с растворителем.
9. Наберите в шприц нужное количество растворителя из расчета 1 мл (0,5 мл) растворителя на каждые 100 000 ЕД. антибиотика.
10. Возьмите флакон и введите в него набранный растворитель.
11. Отсоедините шприц, иглу оставьте во флаконе.
12. Встряхните флакон с иглой до полного растворения антибиотика.
13. Наденьте иглу с флаконом на подыгольный конус шприца.
14. Поднимите флакон вверх дном и наберите содержимое флакона или его часть в шприц.
15. Снимите флакон вместе с иглой с подыгольного конуса шприца.
16. Наденьте и закрепите на подыгольном конусе шприца иглу для в/м инъекций.
17. Проверьте проходимость этой иглы, пропустив немного раствора через иглу.
Оценка достигнутых результатов: Антибиотики разведены.
Обучение пациента или его родственников: Консультативный тип вмешательства в соответствии с вышеописанной последовательностью действий медицинской сестры.
Наложение жгута на плечо
Правила наложения жгута
1. Перед наложением жгута конечность необходимо приподнять.
2. Жгут накладывают при артериальном кровотечении выше раны, при венозном – ниже раны.
Надежная остановка артериальных кровотечений из сосудов конечностей достигается наложением жгута:
- при кровотечении из артерий верхней конечности — в верхней трети плеча;
- при кровотечении из артерий нижней конечности — в средней трети бедра.
Однако при этом обескровливаются большие участки тканей, что нежелательно. Поэтому более рациональной является рекомендация по наложению жгута возможно ближе к ране.
3. На место предполагаемого наложения накладывается мягкая прокладка.
4. Жгут растягивается и в таком положении накладывается на приподнятую конечность, причем каждый последующий виток ложится рядом с предыдущим должен быть слабее предшествующего; концы жгута закрепляются.
5. Жгут нельзя закрывать повязкой, замок должен быть расположен спереди и легко доступен.
6. Под жгут нужно положить записку с указанием даты и времени его наложения.
Максимальное время, на которое может быть наложен жгут: летом – не более 2 часов, зимой – не более 1 часа. По истечении указанного времени жгут ослабить на 10-15 минут. Прежде чем ослабить жгут, необходимо произвести пальцевое прижатие сосуда выше раны. В дальнейшем жгут ослабляют каждые 30-40 минут для частичного восстановления кровообращения.
ВНИМАНИЕ!
Следует избегать наложения жгута в средней трети плеча (из-за опасности повреждения лучевого нерва), в области запястья и нижней трети голени (не всегда останавливает кровотечение).
При кровотечении из раны, расположенной в верхней трети плеча и бедра, жгут накладывается в виде «восьмерки». Начинают наложение 2-3 турами на верхней трети конечности, а затем жгут ведут по туловищу, где и закрепляют.
Признаки правильного наложения жгута:
1) кровотечение прекращается;
2) пульс на периферической артерии не определяется;
3) кожные покровы бледнеют.
Ошибки при наложении жгута:
1) наложение жгута без показаний (кровотечение можно остановить другим способом);
2) слабое перетягивание жгутом – усиливает кровотечение;
3) сильное перетягивание жгутом – может вызвать повреждение крупных нервных стволов (развитие параличей) или омертвение тканей;
4) наложение жгута без мягкой прокладки и без записки.
ЗОНДОВЫЕ МАНИПУЛЯЦИИ
Желудочное зондирование
Показания: диагностика с целью определения секреторной и двигательной функции желудка при гастрите, язвенной болезни желудка и 12-перстной кишки.
Противопоказания: заболевания ротовой полости; сужение пищевода; желудочное кровотечение; опухоли пищевода; тяжелая сердечная патология; общее тяжелое состояние пациента; варикозное расширение вен пищевода.
Последовательность действий при подготовке к процедуре.
1. Провести психологическую беседу.
2. Вечером, накануне, предупредить, что в 19 часов легкий ужин, утром нельзя есть, пить, курить, принимать лекарства.
3. Утром пациент приходит в кабинет зондирования натощак со своим полотенцем.
Оснащение:
1. Стерильный тонкий желудочный зонд (теплый и влажный), на котором имеются три метки.
2. Стимулятор секреции желудка.
3. Лоток, полотенце, шприц 20,0 мл, 6 б














