Соответственно стадиям патогенеза можно выделить и клинические признаки (ранние и поздние). Ранние клинические признаки гипотермии у новорожденных:
• стопы ног холодные на ощупь (холодеют до того, как упадет температура тела). Очень показательны фотографии больных при охлаждении, сделанные инфракрасной камерой (см. рисунок 20, стр.54);
• снижение двигательной активности, слабый крик, плохое сосание;
• синдром угнетения ЦНС;
• «мраморность» кожных покровов.
Поздние клинические признаки гипотермии:
температура тела менее 35,5‑36,0 °C;
• синдром угнетения ЦНС различной степени выраженности, вплоть до комы;
• нарушения обмена глюкозы (гипогликемия и гипергликемия);
• метаболический ацидоз (спазм периферических сосудов, анаэробный метаболизм, накопление продуктов кислот);
• ДН различной степени выраженности, обусловленная повышенной потребностью в кислороде (спазм легочных сосудов, увеличение праволевого шунта), приводящая к развитию персистирующей легочной гипертензии;
• ССН, обусловленная нарушениями сердечного ритма;
• снижение темпов роста при высоком уровне метаболизма;
• нарушение свертывания крови и патология тромбоцитов, приводящая к возникновению тромбогеморрагического синдрома, в том числе и ВЖК;
• шок;
• апноэ;
• снижение диуреза (в наиболее тяжелых случаях ОПН), отеки и склерема, обусловленные нарушениями микроциркуляции;
• желтуха.
Профилактика гипотермии
Вероятно, впервые в мире принципы лечения как гипотермии, так и гипертермии сформулировал Гиппократ (около 440–450 гг. до н. э.) в своей книге «Афоризмы»: «Много и сразу опорожнять или наполнять, или согревать, или охлаждать, или другим каким‑либо способом возбуждать тело – опасно, ибо всякое излишество противно природе. А что делается постепенно, то безопасно, а также безопасно, с другой стороны, и то, когда переходят от одного состояния к другому».
Как справедливо требуют нормы «выхаживания» новорожденных, особенно с низкой массой тела при рождении (ВОЗ, 1997; Шабалов Н. П., 2009) уже в родильном зале, даже при оказании реанимационных мероприятий, врач обязан обеспечить термозащиту младенца. По рекомендации экспертов ВОЗ температура воздуха в родзале должна быть не меньше 25 °C (хотя этого и трудно достичь практически).
В родильном зале после рождения ребенок должен быть немедленно обсушен теплыми пеленками (уменьшение потерь тепла испарением) и помещен на подогретый (источником лучистого тепла) реанимационный столик или в подогретый кувез. Все поверхности, с которыми контактирует ребенок (одеяла, простыни, пеленки и т. д.) должны быть сухими и подогретыми. Обратим внимание, что в European Resuscitation Council Guidelines for Resuscitation (2005) указывают: «В случае рождения недоношенного ребенка (особенно в возрасте менее 28 недель гестации) нецелесообразно подсушивать кожу и заворачивать младенца в пеленку. Более эффективным методом согревания таких грудных детей будет – завернуть головку и тело (за исключением лица) под пластиковую пленку и, не вытирая, поместить укрытого таким образом малыша под источник лучистого тепла». Хотелось бы обратить внимание, что в европейском консенсусе по реанимации детей 2010 года большое внимание уделяется температурной защите (см. приложение 1).
В последние годы появились исследования (te Pas А. В. et al., 2010) продемонстрировавшие, что реанимационные мероприятия при рождении, проводящиеся в родильном зале с помощью увлажненной и подогретой газовой смеси снижают частоту гипотермии у новорожденных детей, родившихся на сроке гестации менее 32 недель (рис. 25).

Рис. 25. Система подогрева и увлажнения дыхательной смеси в родильном зале (te Pas А. В. et al., 2010)
Транспортировка новорожденного на пост (отделение) реанимации и интенсивной терапии допускается только в транспортном кувезе. По общепринятому мнению, перенос ребенка, особенно недоношенного, даже тщательно завернутого, подвергает его риску значительного охлаждения и может привести к резкому ухудшению состояния. В 2007 году опубликованы (Costeloe К. et al., 2007) рекомендации по температурной защите глубоконедоношенных детей: • все дети со сроком гестации менее 30 недель в родильной комнате должны быть помещены в пластиковый мешок, который должен не мешать проведению реанимационных мероприятий;
• источник лучистого тепла должен быть ориентирован выше головы и на матрас;
• сквозняки в родильном зале (комнате) должны быть предупреждены закрыванием дверей;
• нет необходимости обтирать («сушить») тело ребенка, но необходимо, чтобы голова была сухая;
• нет необходимости накрывать теплого ребенка пеленками;
• если ребенок заинтубирован, то он может быть помещен в мешок целиком (с головой);
• поместите ребенка в инкубатор с адекватной температурой и влажностью;
• взвешивание, определение оксигенации, ЭКГ‑мониторинг и т. д проводят у ребенка, находящегося в пластиковом (полипропиленовом) мешке;
мешок может быть удален, если температура у ребенка нормальная;
• документируйте все манипуляции, в том числе и помещение в мешок, в истории развития (болезни) новорожденного.
Однако в ряде исследований (Newton Т. et al., 2003; Vohra S. et al., 2005) установлено, что применение пластиковых (полипропиленовых) пакетов способствует развитию гипертермии и, как следствие, поражению мозга, апноэ, судорогам и т. д. Особенно часта гипертермия у детей, родившихся от матерей с хориоамнионитом. Именно поэтому в работах из Кокрановской библиотеки (2007) указывается, что необходимы дальнейшие исследования для рутинного применения пластиковых (полипропиленовых) пакетов у глубоконедоношенных детей для термической защиты.
Следующее обстоятельство, которое является чрезвычайно важным в температурной защите – это режимы введения жидкости и питательных веществ, способы обогрева и ухода. Поскольку существует тесная взаимосвязь между уровнем метаболизма и температурой тела, то считаем необходимым обратить внимание на ряд проблем, связанных с вопросами потерь и введения дополнительных объемов жидкости.
Указывают (Шабалов Н. П. и др., 2009), что около 25 % общего уровня продукции тепла тратится при неощутимых потерях жидкости с поверхности кожи. Конечно, эта величина сильно зависит от гестационного возраста, массы тела и способов обогрева ребенка. Как видно из таблицы 14, при наличии таких факторов, как повышенная двигательная активность и крик, внимание к которым часто бывает недостаточным, могут на какой‑то момент времени увеличить неощутимые потери жидкости на 70 %, а, следовательно, увеличить уровень метаболизма и привести к нарушениям терморегуляции.
Как уже указывалось, гестационный возраст существенно влияет на неощутимые потери жидкости, причем имеется прямая пропорциональная зависимость: чем меньше гестационный возраст, тем больше потери жидкости, а, следовательно, потери энергии (табл. 15).
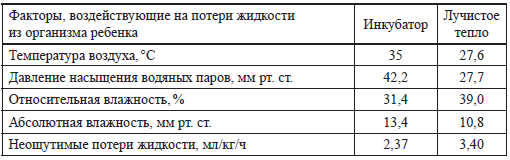
На потери тепла влияют методы обогрева ребенка, особенно актуально это для недоношенных новорожденных. Так, как видно из таблицы 16, потери испарением при нахождении ребенка под источником лучистого тепла могут быть на 30 % больше, чем в инкубаторе.
Большое значение для уменьшения потерь энергии, как видно из представленных таблиц, имеет и влажность, в том числе и влажность вдыхаемого воздуха. Выраженные отрицательные последствия сухого воздуха знали тоже достаточно давно: «Действительно, в обыкновенно употребляемых кювезах почти совершенно невозможно поддерживать воздух достаточно влажным. Последствием такой чрезмерной сухости воздуха является высыхание и раздражение слизистой дыхательных путей и последующий бронхит. Этот недостаток настолько существенен <.. >, так как бронхиты эти являются часто началом расстройств, угрожающих жизни маленьких пациентов» (Salge В., 1912). Другое дело, что на какой‑то момент времени в недавнем прошлом в неонатологии преобладали другие тенденции.
Таблица 14 Факторы, определяющие величину неощутимых потерь воды у новорожденных

Таблица 15 Величина неощутимых потерь жидкости (мл/кг/сут) недоношенными детьми в инкубаторе в зависимости от массы тела и постнатального возраста

Таблица 16 Зависимость неощутимых потерь жидкости от абсолютной и относительной влажности в инкубаторе и под источником лучистого тепла
Заметим, что в настоящее время даже «большие» оперативные вмешательства (отсроченное закрытие грудины, лигирование ОАП, лапаротомия при ЯНЭК и т. д.) у новорожденных детей предпочитают проводить на посту ОРИТ, а не в операционном зале, поскольку это приводит к отсутствию внутригоспитальной транспортировки, а, соответственно, снижает риск возникновения гипотермии. А вот на успех оперативного вмешательства и смертность новорожденных, проведение операций на посту интенсивной терапии или реанимации, не сказывается (Parente А. et al., 2011). При этом необходимо помнить, что при длительных оперативных вмешательствах необходимо использовать кувезы открытого типа.









