Давайте вспомним, что под термином «вестибулярный аппарат» (ВА) обозначают отолитовые и ампулярные рецепторы ушного лабиринта. Благодаря особому анатомическому устройству полукружных каналов и мешочков преддверия, а также наличию вспомогательного аппарата, ампулярные рецепторы реагируют на угловое ускорение, а отолитовые – на прямолинейные
Угловое и линейные ускорения являются адекватными раздражителями вестибулярного аппарата.
Исследование вестибулярного аппарата состоит из выявления субъективных и объективных вестибулярных симптомов и экспериментального раздражения лабиринтов с визуальной оценкой или графической регистрацией вестибулосенсорных, вестибулосоматических и вестибуловегетативных реакций.
Исследование функции вестибулярного анализатора включает в себя:
- сбор анамнеза;
- исследование вестибулярных рефлексов;
- исследование спонтанного и спровоцированного нистагма;
- исследование вестибулярной и оптокинетической системы.
Анамнез. Жалобы больных на головокружение, тошноту и рвоту.
Необходимо собрать подробный анамнез:
-головокружение, связанное с поражением периферической части вестибулярного анализатора;
- головокружение, связанное с поражением центральной части вестибулярного анализатора;
- невестибулярное головокружение.
Уточняются ощущения больного во время головокружения, его длительность и интенсивность. Повозможности выясняют причины, вызывающие головокружение, их периодичность, наследственность, перенесенные заболевания, вредные привычки, лечение ототоксическими препаратами и др.
Выбор специального вестибулометрического обследования проводят на основании данных анамнеза и предварительного заключения. Как правило, обследование начинают с наиболее щадящих вестибулометрических проб.
Исследование спонтанного нистагма. Под спонтанным вестибулярным нистагмом подразумевают непроизвольные циклические сокращения глазодвигательных мышц, обусловленные заболеванием ВА или его центров, приводящие к ритмичным движениям глазных яблок. Спонтанный нистагм (СН) состоит из двух фаз – быстрой и медленной – и является горизонтально-ротаторным.
Его направление оценивают по быстрому компоненту, заставляя фиксировать взгляд больного на указательном пальце врача, отведенном на 30 градусов в сторону на расстоянии 50 см от головы больного. По направлению различают горизонтальный, горизонтально-ротаторный, диагональный, вертикальный, пульсирующий.
По интенсивности спонтанный нистагм делят на три степени.
1-я степень: СН возникает только при отведении глаз в сторону быстрого компонента (БК), а при взгляде прямо или в сторону медленного компонента (МК) исчезает; такой нистагм оценивают как самый слабый.
2-я степень: СН наблюдается при взгляде прямо и в сторону БК и исчезает при повороте глаз в сторону МК (средней силы).
3-я степень: СН наблюдается при любом положении глазных яблок, усиливается при взгляде в сторону БК.
По амплитуде СН делят на мелко-, средне- и крупноразмашистый. Преходящий характер спонтанных симптомов указывает на связь их с заболеваниями лабиринта.
Патологическим вестибулогенным нистагмом является прессорный нистагм (фистульный симптом), чаще всего наблюдающийся при эпитимпаните, когда имеется дефект костной стенки горизонтального полукружного канала. Вызывается прессорный нистагм созданием положительного давления в наружном слуховом проходе.
Исследование вестибулярных рефлексов (вестибулоспинальные рефлексы).
Проба Ромберга. Пациента просят встать прямо, свести ноги вместе и закрыть глаза и смотрят, нет ли неустойчивости или тенденции к падению.
Шаговая проба Унтербергера. Пациенту завязывают глаза и просят шагать на месте.
При поражении периферической части вестибулярного анализатора тело пациента ротируется вдоль оси в сторону пораженного лабиринта.
Фланговая походка хорошо выполняется в обе стороны при заболевании лабиринта. При заболевании мозжечка передвижение в больную сторону нарушено или даже невозможно.
Указательная проба – пальце-пальцевая и пальце-носовая. В первом варианте больной сначала при открытых, затем при закрытых глазах старается попасть своим пальцем в палец обследующего. Опыт проводят правой и левой рукой по 4–5 раз. Аналогично выполняется пальце-носовая проба. В норме эта проба выполняется безошибочно. При нарушении вестибулярной функции больной промахивается обеими руками в сторону МК СН.
Специфическим симптомом заболевания мозжечка, могущим быть выявленным даже в ранней стадии заболевания, является адиадохокинез.
Этот симптом выражается в невозможности быстро чередовать одно движение с другим. Так, при попытке быстро производить супинацию и затем пронацию одновременно обеими руками бросается в глаза резкое отставание руки с больной стороны.
Вращательная проба. Вращение больного вокруг его оси сообщает угловые ускорения полукружным каналам и является адекватным раздражителем для нервных окончаний в ампулах полукружных каналов. Раздражение нервных окончаний происходит вследствие перемещения эндолимфы и следующего за ним смещения cupula terminalis. Это раздражение передается в центры, со стороны которых следует ряд рефлекторных реакций, наблюдающихся уже после остановки вращения (нистагм, нарушение равновесия, промахивание, тошнота, потливость и т. д.).
Для суждения о возбудимости вестибулярного аппарата наиболее ценные сведения дает нистагм: его сила, направление, длительность. Нистагм является объективным признаком и не зависит от воли больного.
Проба производится следующим образом. Больного усаживают на кресло Барани и производят равномерное вращение. Делают 10 оборотов. При нормальном состоянии полукружных каналов после 10-кратного вращения появляется нистагм в сторону, противоположную вращению. Направление нистагма зависит от того, какой канал находится в плоскости вращения.
Для исследования горизонтального канала голову больного наклоняют на 30 градусов вперед и вниз. Нистагм получается горизонтальный. Для исследования фронтальных каналов голову больного наклоняют на 90 градусов вперед или назад. Нистагм получается ротаторный. Для исследования сагиттальных каналов наклоняют голову на правое или левое плечо. Нистагм получается вертикальный.
Привращении происходит одновременное раздражение обоих лабиринтов. Исследование функционального состояния каждого лабиринта в отдельности может быть проведено калорической пробой.
При калоризации уха холодной водой получается нистагм в противоположную уху сторону, при калоризации горячей водой – нистагм в ту же сторону.
Не останавливаясь на всех имеющихся методах обследования вестибулярной функции (это специальная тема), необходимо отметить, что исследование кохлеарной и вестибулярной функции – прерогатива не только ЛОР-врача, но и неврологов и нейрохирургов.
Это исследование является частью обследования больного при подозрении на внутричерепные заболевания.
Дифференциация между периферическим и центральным поражением имеет первостепенное значение в клинике.
Литература:
1. Кобрак Г.Г. Среднее ухо. М. Изд. медицинской литературы. 1963. 435 с.
2. Тарасов Д.И., Федорова О.К., Быкова В.П. Заболевания среднего уха. М.: Медицина. 1988. 228 с.
3. Бобошко М.Ю., Лопотко А.И. Слуховая труба. СПб: Спецлит. 2003. 360 с.
4. Оториноларингология. Под ред. М. Б. Солдатова и В. Р. Гофмана. СПб. 2000. 472 с.
5. Бербом Ханс, Кашке О., Навка Т., Свифт Э. Болезни уха, горла и носа. Пер. с англ. М.: МЕДпресс-информ. 2012. 776 с.
6. Преображенский Б.С., Темкин Я.С., Лихачев А.Г. Болезни уха, носа и горла. М.: Медицина. 1968. 493 с.
7. Плужников М.С., Дискаленко В.В., Блоцкий А.А. Пособие к изучению оториноларингологии в медицинских вузах. СПб: Диалог. 2006.
Контрольные вопросы:
1. Деление уха с анатомической и физиологической точек зрения.
2. Клиническая анатомия наружного уха.
3. Определение среднего уха. Клиническая анатомия среднего уха.
4. Строение барабанной перепонки.
5. Строение спирального органа.
6. Теории слуха.
7. Исследование слуха.
8. Дифференциальная диагностика снижения остроты слуха.
9. Исследование вестибулярного аппарата.
10. Спонтанный нистагм, его виды и степени.
Лекция №9. Заболевания наружного и среднего уха (острый гнойный средний отит, мастоидит). Особенности течения острого среднего отита у детей. Хроническое гнойное воспаление среднего уха. Классификация. Клиника. Диагностика. Лечение.
Labor recedet, bene factum non abscedet.
(Трудности уйдут, а благое дело останется.)
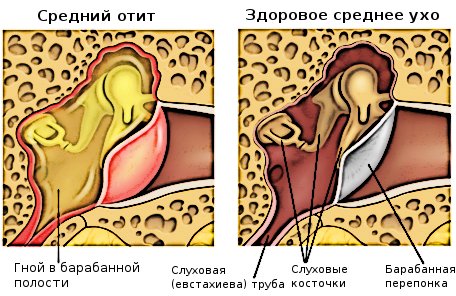
Рис.50. Изображение структур среднего уха при воспалении и в норме
Клиника. В клиническом течении острого среднего отита выделяют 3 стадии: доперфоративную, перфоративную и репаративную.
Доперфоративная стадия в первую очередь характеризуется болевым синдромом. Боль ощущается в глубине уха и имеет самые разнообразные оттенки. Боль может быть очень сильной и мучительной, лишая больного покоя и сна. Боль возникает в результате инфильтрации слизистой оболочки барабанной полости, а также скопления в ней экссудата, давящего на нервные окончания языкоглоточного и тройничного нервов. Этим объясняется и характер иррадиации боли в висок, зубы, усиливающейся при глотании и кашле.
Больные жалуются на заложенность уха, шум в нем. Объективно отмечается снижение остроты слуха по типу нарушения звукопроведения.
Это связано с ограничением подвижности барабанной перепонки и слуховых косточек. При вирусном происхождении отита может нарушаться и звуковосприятие.
Отоскопия. Сначала отмечается втяжение барабанной перепонки, инъекция сосудов по ходу рукоятки молоточка.
Затем ограниченная гиперемия становится разлитой, исчезают опознавательные пункты перепонки. Барабанная перепонка выбухает в наружный слуховой проход. При вирусном остром среднем отите на барабанной перепонке могут быть красно-синие пузырьки, наполненные кровью.
Перфоративная стадия наступает на 2–3-й день заболевания. После прободения барабанной перепонки боль стихает и появляется гноетечение из уха. При этом улучшается общее состояние, снижается температура тела. При выделении гноя через перфорацию контуры самой перфорации не видны, но часто обнаруживается так называемый пульсирующий рефлекс – гной маленькими каплями выделяется через перфорацию синхронно пульсу.
При остром среднем отите перфорация редко бывает обширной. Большая перфорация говорит о тяжести основной инфекции и наблюдается при разрывах барабанной перепонки, скарлатине, туберкулезе. Гноетечение наблюдается в среднем 10 дней.
Репаративная стадия. При благоприятном течении болезни гноетечение из уха прекращается, и перфорация барабанной перепонки самостоятельно рубцуется. Все субъективные симптомы стихают, барабанная перепонка принимает нормальный вид. Слух постепенно нормализуется – это связано с восстановлением вентиляционной функции слуховой трубы.
При повышенной вирулентности микрофлоры, выраженном снижении общей резистентности организма или при нерациональном лечении могут возникнуть неблагоприятные последствия:
- образование стойкой сухой перфорации барабанной перепонки;
- переход в хроническую форму среднего отита;
- развитие адгезивного процесса;
- возникновение осложнений: гнойного мастоидита, лабиринтита, менингита, абсцесса мозга, мозжечка, синустромбоза и сепсиса.
Диагностика ОСО основана на типичных жалобах, наличии в анамнезе предшествующего ринита или ОРВИ и данных инструментального исследования.
При отоскопии определяются гиперемия и утолщение барабанной перепонки, ее выбухание и нарушение подвижности. При наличии отделяемого в наружном слуховом проходе осмотр с использованием оптики позволяет увидеть перфорацию, которая в этом случае чаще бывает щелевидной, нередко прикрытой язычком отечной слизистой оболочки (чаще при ЗОСО или РОСО). При стертой клинической картине и преобладании у ребенка неспецифических симптомов (раздражительность, диарея и др.) окончательный диагноз ставят на основании отоскопической картины. Однако осмотр барабанной перепонки, особенно у маленьких детей, весьма сложен, а верная интерпретация отоскопической картины требует большого профессионального опыта. Слуховой проход ребенка очень узок и изогнут, а барабанная перепонка расположена почти в горизонтальной плоскости, т. е. под очень острым углом к оси зрения. Малейшее неверное движение при удалении из наружного слухового прохода серы или слущенного эпидермиса вызывает крик ребенка, в результате чего барабанная перепонка немедленно краснеет, имитируя картину ОСО. Сама процедура туалета слухового прохода может вызвать тот же эффект.
В связи с этим в сложных диагностических ситуациях отоскопия, окончательное уточнение диагноза и принятие решения о необходимости антибактериальной терапии должны быть обязанностью не педиатра, а опытного ЛОР-специалиста. В этом случае туалет слухового прохода, осмотр барабанной перегородки и при необходимости тимпанопункция у детей могут быть выполнены под наркозом. Тимпанометрия и аудиометрия имеют вторичное значение в диагностике ОСО, ЗОСО и РОСО: они используются преимущественно у взрослых.
У грудных детей раннего возраста клиника ОСО чаще проявляется неспецифическими симптомами: больной ребенок постоянно кричит, крутит или качает головой, старается наклонить голову так, чтобы больное ухо было расположено ниже, утопить его в подушку.
Весьма популярный среди педиатров метод диагностики отита путем надавливания на козелок дает немало ложноположительных реакций. Для повышения достоверности этот метод лучше выполнять, когда ребенок спит.
ЛЕЧЕНИЕ острого гнойного среднего отита зависит от стадии заболевания.
В доперфоративную стадию основная задача заключается в снятии боли. Для этого необходимо восстановить дренажную функцию слуховой трубы или дать выход гнойному экссудату при помощи разреза барабанной перепонки, т. е. парацентеза.
Парацентез чаще применяется у детей, так как детская барабанная перепонка толще и больше сопротивляется прорыву, чем у взрослых, а общие симптомы бывают выражены более резко. Кроме того, у детей значительно выше риск возникновения внутричерепного осложнения за счет возможного проникновения гнойного экссудата через незаращенные костные швы.
При этом парацентез показан, когда налицо повышенное давление гноя в барабанной полости, что сказывается общими симптомами: сильной болью, высокой температурой. Основным местным признаком является выпячивание барабанной перепонки и болезненность при давлении на сосцевидный отросток.
Важное значение имеют сроки заболевания. Обычно при остром течении отита перфорация наступает на 2–3-й день болезни. Поэтому, если, несмотря на интенсивное лечение, улучшение не наступает, на 4–5-й день проводят парацентез.
Лечение ОСО может включать:
- топические антибактериальные препараты в сочетании с кортикостероидами (ушные капли);
- топические осмотически активные и антибактериальные препараты (ушные капли);
- анальгетики, нестероидные противовоспалительные препараты;
- топические и системные деконгестанты;
- антигистаминные препараты;
- туалет и анемизацию полости носа, анемизацию и катетеризацию слуховой трубы;
- системную антибактериальную терапию;
- миринготомию и шунтирование барабанной полости.
Мастоидит является самым частым осложнением острого гнойного среднего отита.
Он возникает при переходе воспаления со слизистой оболочки клеток сосцевидного отростка на костную ткань с возникновением остеомиелита. Такой переход наиболее легко совершается при пневматическом строении сосцевидного отростка.
Типичный мастоидит патолого-морфологически характеризуется вначале воспалением мукопериоста клеток отростка, которое рано захватывает костные перемычки между клетками, что ведет к разрушению и расплавлению этих перегородок. В данном случае мы ведем речь о вторичном мастоидите, который развивается после перенесенного острого гнойного среднего отита или на его фоне. Редко встречается и первичный мастоидит, например при травме сосцевидного отростка.
Возникновению мастоидита, т. е. переходу воспалительного процесса со слизистой оболочки на кость, способствует ряд факторов:
1. Высокая вирулентность инфекции.
2. Пониженная общая резистентность организма вследствие различных хронических заболеваний.
3. Затрудненный отток экссудата из барабанной полости.
4. Возникновение блока входа в сосцевидную пещеру.
5. Нерациональное лечение острого отита.
Мастоидит можно сравнить с миной замедленного действия. Эмпиема отростка не манифестирует до тех пор, пока гной не проложит себе какой-либо путь оттока (Солдатов И.Б., Гофман В.Р., 2000).
В диагностике мастоидита отмечают классическую триаду симптомов:
- оторея,
- болезненность при надавливании на сосцевидный отросток,
- ретроаурикулярный отек, оттопыренное ухо.
Патогномоничным симптомом мастоидита является нависание задневерхней стенки наружного слухового прохода в костном отделе вследствие периостита. В этом месте иногда образуется фистула, через которую гной поступает в слуховой проход.
Характерно для мастоидита ощущение пульсации внутри уха. Абсолютным признаком мастоидита является прорыв гноя через наружный кортикальный слой под кожу (субпериостальный абсцесс).
Важным методом в диагностике мастоидита является рентгенография височных костей по Шюллеру и сравнение больного уха со здоровым, КТ височной кости. При этих исследованиях отмечается снижение рентгенопрозрачности из-за уменьшения содержания воздуха, матовое затемнение сосцевидных ячеек.
Если гной из верхушечных клеток сосцевидного отростка прорывается в межфасциальные пространства шеи, то говорят о верхушечно-шейном мастоидите. Различают несколько форм верхушечного мастоидита, названных по имени авторов (Бецольда, Чителли, Орлеанского, Муре).
При мастоидите Бецольда гной распространяется через внутреннюю стенку сосцевидного отростка под мышцы шеи, может достигнуть средостения и вызвать медиастинит. При остальных формах распространение гноя может происходить через incisura digastrica верхушки отростка.
Мастоидит, при котором воспалительный процесс уже не ограничен слизистой оболочкой и распространяется на кость, следует лечить хирургическим путем.
Показания к мастоидотомии:
- симптомы отогенных интракраниальных осложнений;
- признаки поднадкостничного абсцесса;
- очаг расплавления воздухоносных ячеек сосцевидного отростка на КТ;
- паралич лицевого нерва.
Суть операции сводится к вскрытию всех пораженных ячеек сосцевидного отростка и пещеры через planum mastoideum. По окончании операции образуется единая полость на месте антрума и удаленных клеток сосцевидного отростка. Послеоперационную рану ведут открыто. Излечением считается полное закрытие послеоперационной полости, прекращение гнойных выделений и восстановление слуха.







