

Наброски и зарисовки растений, плодов, цветов: Освоить конструктивное построение структуры дерева через зарисовки отдельных деревьев, группы деревьев...

Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства...

Наброски и зарисовки растений, плодов, цветов: Освоить конструктивное построение структуры дерева через зарисовки отдельных деревьев, группы деревьев...

Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства...
Топ:
Комплексной системы оценки состояния охраны труда на производственном объекте (КСОТ-П): Цели и задачи Комплексной системы оценки состояния охраны труда и определению факторов рисков по охране труда...
Марксистская теория происхождения государства: По мнению Маркса и Энгельса, в основе развития общества, происходящих в нем изменений лежит...
Отражение на счетах бухгалтерского учета процесса приобретения: Процесс заготовления представляет систему экономических событий, включающих приобретение организацией у поставщиков сырья...
Интересное:
Мероприятия для защиты от морозного пучения грунтов: Инженерная защита от морозного (криогенного) пучения грунтов необходима для легких малоэтажных зданий и других сооружений...
Берегоукрепление оползневых склонов: На прибрежных склонах основной причиной развития оползневых процессов является подмыв водами рек естественных склонов...
Что нужно делать при лейкемии: Прежде всего, необходимо выяснить, не страдаете ли вы каким-либо душевным недугом...
Дисциплины:
|
из
5.00
|
Заказать работу |
|
|
|
|
Изменение числа лейкоцитов
Повышение числа лейкоцитов (Л) в крови до нескольких сотен тысяч указывают на лейкоз. При хроническом лейкозе такое повышение наблюдается в 98-100% случаев, при острых лейкозах - в 50-60%. Изменение соотношения лейкоцитарного ряда в пунктате костного мозга и в крови служит основой диагностики лейкозов.
Повышение Л до нескольких десятков тысяч описывается как лейкоцитоз. Наблюдается пи острых воспалительных и инфекционных процессах; исключения составляют брюшной тиф, грипп, некоторые стадии сыпного тифа, корь. Наибольший лейкоцитоз (до 70-80 тыс.) отмечается при сепсисе.
Повышение числа Л при инфекционных заболеваниях в большинстве случаев сопровождается сдвигом формулы влево, то есть возрастанием палочкоядерных, юных, а в тяжелых случаях – миелоцитов, промиелоцитов, миелобластов.
При тяжелых инфекционных заболеваниях возможно изменение морфологии нейтрофилов: дегрануляция, вакуолизация и т.д.
Эозинофилия характерна для аллергических реакций, гельминтозов и стадии выздоровления при инфекционных болезнях.
Моноцитоз характерен для туберкулеза, сифилиса, бруцеллеза, протозойных и вирусных инфекционных заболеваний.
Лимфоцитоз типичен для коклюша, инфекционного мононуклеоза, при заболеваниях системы крови.
Снижение числа Л в крови ниже 4000 указывает на лейкопению. Обычно это чаще всего касается нейтрофилов, то есть лейкопения проявляется как нейтропения – агранулоцитоз. Нейтропения может быть проявлением хронической идиопатической нейтропении, возникать под влиянием цитостатиков, болезни системы крови, системной красной волчанки, ревматоидного артрита, малярии, сальмонеллеза, бруцеллеза. Развитию нейтропении способствует алкоголизм, диабет, тяжелый шок.
|
|
Лимфоцитопения при первичных иммунопатологических состояниях - агаммаглобулинемии разных типов, тимоме и др., при болезнях системы крови, синдроме Кушинга, почечной недостаточности. Как специфический синдром – при СПИДе, а также под влиянием облучения, кортикостероидной терапии, приема алкирующих препаратов и при тяжелых отеках.
Синдром эндогенной интоксикации
Маркеры эндогенной интоксикации
Лейкоцитарный индекс интоксикации (Кальф – Калиф Я.Я., 1941 г.)
Нормальные значения ЛИИ колеблются от 0,3 до 1,5

М – миелоциты Плазм.кл. – плазматические клетки
Ю – юные Мц – моноциты
П – палочкоядерные Лц – лимфоциты
Сегм. – сегментоядерные Эоз. – эозинофилы
Ядерный индекс интоксикации (Даштаянц Г.А., 1978 г.)
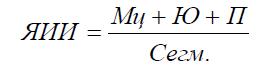
Норма – 0,05-0,08 - состояние больного оценивается как удовлетворительное, 0,3-1,0 – средней степени тяжести, более 1,0 - тяжелое
Показатели белкового обмена
Общий белок
Изменения концентрации белка могут иметь как абсолютный, так и относительный характер. Последний обычно наблюдается при изменении объема крови (плазмы). Так, гипергидратация приводит к относительной гипопротеинемии, дегидратация может скрыть абсолютную гипопротеинемию. Для того, чтобы отличить абсолютные изменения содержания белка в плазме от относительных, необходимо установить объем плазмы, либо определить гематокрит.
Гипопротеинемия /почти всегда связана с гипоальбуминемией/
1) относительная гипопротеинемия – вследствие гемодилюции (гипергидратации), например при сердечной декомпенсации, отеках на почве цирроза печени с асцитом, при избыточной инфузии безбелковых жидкостей.
2) недостаточное поступление белка с пищей – голодание, нарушение функции ЖКТ
3) понижение процессов биосинтеза белка в печени (развивается главным образом гипоальбуминемия) – хронический паренхиматозный гепатит, токсический гепатит, длительные нагноительные процессы, злокачественные новообразования, тяжелый тиреотоксикоз, эклампсия и др.
4) потеря белка – острые и хронические кровотечения, резко увеличенная проницаемость стенок капилляров (главным образом гипоальбуминемия), например при нефротическом синдроме (липоидный нефроз) в почках, при ожогах.
5) нарушения в синтезе белка – анальбуминемия, болезнь Вильсона 6) у женщин в период лактации и последних месяцев беременности
|
|
Гиперпротеинемия /почти всегда связана с гиперглобулинемией/
Относительная гиперпротеинемия – сгущение крови при дегидратации.
Абсолютная гиперпротеинемия (главным образом за счет гиперглобулинемии):
- незначительная, при инфекционном или токсическом раздражении ретикулоэндотелиальной системы, в клетках которой синтезируется глобулин, что имеет место при хроническом полиартрите и других хронических воспалительных процессах;
- стойкая (до 120 г/л м выше), при миеломной болезни (плазмоцитома), макроглобулинемии Вальденштрема.
Белковые фракции
Альбумин (сывороточный альбумин)
Физиологическая функция: поддержание коллоидно-осмотического (онкотического) давления плазмы крови, транспорт веществ как эндо-, так и экзогенного происхождения, воды, медикаментов.
Увеличение содержания альбумина:
- сгущение крови вследствие дегидратации.
Уменьшение содержания альбумина:
- общая гемодилюция, потери белка, нарушения его синтеза и увеличение распада
Альфа-глобулины
В них сосредоточена основная масса белков острой фазы.
Увеличение их концентрации:
- в остром периоде многих заболеваний, а также при активировании хронических процессов – каждый раз, когда имеет место воспаление в результате инфекции, аллергии или деструкции. Это можно наблюдать при лихорадке, хронических инфекциях, ревматизме, инфаркте миокарда, ожогах, травмах, злокачественных опухолях, особенно при их метастазировании.
Уменьшение содержания:
- угнетение их синтеза в печени на ранних стадиях гепатита или при общем снижении активности биоэнергетических процессов, наступающих при гипотиреозе.
Бета-глобулины
В них сосредоточена основная масса липопротеидов.
Увеличение их содержания:
- при гиперлипопротеидемиях любой этиологии, в том числе сопутствующих атеросклеротическому процессу, при нефротическом синдроме, диабете, гипотиреозе.
Гамма-глобулины
В их фракции преобладают иммуноглобулины, как неспецифические, так и несущие функции разнообразных антител.
|
|
Увеличение их содержания:
- при интенсификации иммунобиологических процессов, вызванных вирусными или бактериальными инфекциями, воспалениями, деструкцией тканей и ожогами – во всех случаях тогда, когда организм вырабатывает антитела и аутоантитела;
- при множественной миеломе и некоторых других онкологических заболеваниях, при которых развиваются клеточные клоны, вырабатывающие в больших количествах парапротеины – иммуноглобулины, лишенные свойств антител, которые относятся к категории патологических белков;
- относительное увеличение (сравнительно редко) при белковой недостаточности и голодании.
Уменьшение содержания:
- первичные гипо- и агаммаглобулинемии – многочисленные заболевания и состояния, приводящие к истощению иммунной системы: аллергия, хроническое воспаление, злокачественные опухоли в терминальной стадии, длительная терапия глюкокортикоидами.
Диспротеинемии - изменения процентного соотношения отдельных белковых фракций при нормальном общем содержании белка.
Комплексная оценка изменений белковых фракций – тип протеинограмм (электрофореграмм).
1. Соответствующий острым воспалительным процессам (начальная стадия пневмонии, острый полиартрит, экссудативный туберкулез легких, острые инфекционные заболевания, сепсис, обширный инфаркт миокарда):
- альбумины: значительно уменьшены;
- альфа-1 и альфа –2 глобулины: больше выражены;
- гамма-глобулины: увеличение в поздние стадии заболевания.
2. Характерный для хронического воспаления (поздняя стадия пневмонии, хронический туберкулез легких, эндокардит, холецистит, цистит и пиелит):
- альбумины: значительное уменьшение;
- альфа-2 и гамма-глобулины: выраженное увеличение.
3. Отражающий нарушение функции почечного фильтра (генуинный или липоидный нефрозы, амилоидный нефроз, нефриты, нефросклероз, токсикоз беременности, терминальная стадия туберкулеза легких, кахексия и др.):
- альбумины: значительное уменьшение;
- альфа-2 и бета-глобулины: повышение;
- гамма-глобулины: умеренное снижение.
|
|
4. Соответствующий злокачественным новообразованиям (метастазы с различной локализацией первичной опухоли):
- альбумины: резкое снижение;
- глобулины: значительное увеличение всех фракций, особенно уровня бета-
глобулинов.
5. Характерный для гепатитов:
- альбумины: умеренное уменьшение;
- бета-глобулины: незначительное увеличение;
- гамма-глобулины: более выраженное увеличение.
6. Соответствующий циррозу печени:
- альбумины: значительное снижение;
- гамма-глобулины: сильное увеличение.
7. Характерный для механической желтухи:
- альбумины: уменьшение;
- альфа-2, бета- и гамма-глобулины: умеренное увеличение.
Пробы коллоидоустойчивости - косвенно обнаруживают изменения в составе белков сыворотки крови (диспротеинемические тесты).
Проба Вельтмана - реакция коагуляции с хлористым кальцием.
Норма: при добавлении 0,5-0,4 мл хлористого кальция или в 6-7 пробирках
Коагуляционная лента
| № пробирки | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 7,5 | 8 | 9 | 10 |
| CaCl2 в мл | 1,0 | 0,9 | 0,8 | 0,7 | 0,6 | 0,5 | 0,4 | 0,35 | 0,3 | 0,2 | 0,1 |
укорочение норма удлинение
(сдвиг влево) (сдвиг вправо)
Удлинение полосы или повышение содержания гамма-глобулинов:
- фиброзные и пролиферативные процессы, паренхиматозное повреждение печени, гемолитические состояния. Например: болезнь Боткина, циррозы печени, острая желтая атрофия печени после переливания крови, многие воспалительные заболевания.
Укорочение полосы – увеличение количества альфа- и бета-глобулинов:
- острые воспалительные и экссудативные процессы – некрозы, опухоли. Например: экссудативная фаза ревматизма, активный процесс туберкулеза легких, нефрозы, злокачественные опухоли, экссудативный перитонит, большие потери жидкости, острые инфекционные заболевания.
Крайнее укорочение ленты (отрицательная проба) – при остром ревматизме.
Сулемовая проба
Норма: 1,6-2,2 мл (сулемы)
Положительная проба – меньше нормы (абсолютное или относительное увеличение бета – и гамма-глобулинов):
- без повышения температуры – поражение печени;
- с повышением температуры – хронические инфекционные заболевания (неспецифическое раздражение РЭС). Например: заболевания печени, хронические нефриты, нефрозы, пневмонии, туберкулез легких, миелома, инфекционные заболевания и др.
Тимоловая проба
Норма: 0-4 ЕД
Она становится положительной при уменьшении содержании альбуминов и увеличении уровня бета-, гамма-глобулинов и связанных с бета-глобулинами липидов (липопротеидов). Она гораздо более специфична для функционального исследования печени, чем другие коллоидноосадочные пробы.
Положительная проба – больше нормы:
- токсический гепатит;
- постгепатитный и постнекротический, особенно желтушный цирроз печени (в отличие от других форм цирроза);
- коллагеновые заболевания;
- вирусные инфекции.
|
|
Отрицательная проба:
- механическая желтуха (в 75% случаев), если не осложняется паренхиматозным гепатитом.
Креатинин
Повышение креатинина в крови:
- наступает при потере значительного количества нефронов. В то время как уровень мочевины в крови чутко реагирует даже на небольшие функциональные изменения, креатинин долгое время остается в пределах нормы. Зато клиренс креатинина позволяет оценивать клубочковую фильтрацию и в диагностическом отношении очень важен.
Клиренс (очищение) эндогенного креатинина (проба Реберга): в крови и моче определяют концентрацию креатинина, затем по специальным формулам рассчитывают фильтрацию и реабсорбцию. Величина клубочковой фильтрации является показателем количества функционирующей почечной паренхимы, т.е. по клиренсу креатинина можно судить о степени поражения почек.
Норма:
- клубочковая фильтрация: 80-120 мл/мин;
- канальциевая реабсорбция: 0,97-0,99 (97-99%).
Ферменты
Согласно международной договоренности, о количестве фермента судят по его активности, поэтому оба эти понятия употребляются как синонимы.
| Название фермента | Заболевание или состояние, при котором активность фермента в плазме повышена, а диагностическое значение | |
| существенно | несущественно | |
| аспартатаминотрансфераза | инфаркт миокарда | гепатиты, недостаточность правого сердца, повреждение мышц, почек и мозга |
| аланинаминотрансфераза | гепатит | инфаркт миокарда |
| лактатдегидрогеназа | гемолиз, анемии, мононуклеоз, физические нагрузки | |
| изоферменты ЛДГ1 и ЛДГ2 | инфаркт миокарда, другие поражения мышцы сердца (ревмокардит, операции) | отравления, тиреотоксикоз, опухоли |
| ЛДГ2, ЛДГ3 и ЛДГ4 | заболевания бронхов и легких | панкреатиты |
| ЛДГ5 | паренхиматозный гепатит, нефрит | злокачественные опухоли |
| креатинфосфокиназа | инфаркт миокарда, злокачественная гипертермия, связанная с наркозом | физическая нагрузка, мышечная дистрофия, операции на сердце (включая массаж и коронарографию), травмы мышц, склеродермия, миозиты, нарушения мозгового кровообращения, менингиты, наркоз фторотаном, электрошок |
| щелочная фосфатаза – изофермент печеночный (ШФ1) | холангит | гепатиты, злокачественные новообразования, прием психофармакологических, противозачаточных средств, антикоагулянтов, кортикостероидная терапия |
| изофермент печеночный (ШФ2) | болезни и травмы костей у детей, рахит | |
| фосфатаза кислая (КФ) | разрушение тканей (признак выхода лизосомальных ферментов) | хронические воспаления, ревматизм, травмы, пневмония |
| изофермент простатический | опухоль предстательной железы | простатиты, манипуляции на предстательной железе |
| альфа-амилаза | панкреатит | болезни слюнных желез, реактивный панкреатит, кишечная непроходимость, прием препаратов опия |
4.1 Аминотрансферазы
Они переносят аминогруппы от аминокислот на кетокислоты.
4.1.1 Аспартатаминотрансфераза – (АСТ)
(глутамикоаспарагиновая трансаминаза – ГОТ)
Она содержится во всех клетках, особенно много в сердце и почках.
Повышение активности:
1. Имеющее существенное диагностическое значение – инфаркт миокарда (в 80-100% случаев). АСТ начинает повышаться через 4-6 часов после возникновения болевого синдрома или его эквивалента, а через 24-48 часов достигает максимального значения, а возвращается к норме через 4-7 суток.
2. Не имеющее существенного диагностического значения – гепатиты, недостаточность правого сердца, гемолиз, повреждение мышц, почек, мозга.
4.1.2 Аланинаминотрансфераза – (АЛТ)
(глутамикопировиноградная трансаминаза – ГПТ)
Она содержится главным образом в цитоплазме печеночных клеток.
Повышение активности:
1. Имеющее существенное диагностическое значение – гепатит. При вирусном гепатите уже до появления желтухи. Максимум на 6-10 день, возврат к норме к 15-20 дню. Повышается при токсическом гепатите, обострении хронического гепатита, травме печени. При механической желтухе, если в патологический процесс вторично вовлечена печень. При циррозе печени нет значительного увеличения.
2. Не имеющее существенного значения – инфаркт миокарда – не столь резкое повышение, как АСТ.
4.1.3 Коэффициент де Ритиса – отношение активности АСТ/АЛТ
Норма: 1,33 плюс/минус 0,42
Повышение: при болезнях сердца (инфаркт миокарда);
Снижение: при болезнях печени (гепатит).
4.2 Лактатдегидрогеназа – ЛДГ
Она принадлежит к числу окислительно-восстановительных ферментов (оксиредуктаз). Она ускоряет реакцию окисления молочной кислоты в пировиноградную, при этом водород передается на НАД. ЛДГ состоит из 4 субъединиц двух типов: Н и М. Н характерны для органов с аэробным типом обмена, М – с анаэробным.
ЛДГ1 (НННН) и ЛДГ2 (МННН) специфичны для сердца, мозга, эритроцитов, тромбоцитов.
ЛДГ3 (ММНН) и ЛДГ4 (МММН) специфичны для легких, поджелудочной железы, щитовидной железы, надпочечника, лимфоцитов.
ЛДГ5 (ММММ) специфична для печени, скелетной мускулатуры, гранулоцитов.
Распределение изоферментов ЛДГ плазмы крови в относительных процентах: ЛДГ1 – 31,3 плюс/минус 1,7; ЛДГ2 – 46,5 плюс/минус 2,2; ЛДГ3 – 11,3 плюс/минус 1,2; ЛДГ4 – 4,6 плюс/минус 0,4; ЛДГ5 – 4,1 плюс/минус 0,2.
Повышение активности общей ЛДГ: не имеет существенного диагностического значения. Имеет место при гемолизе, анемиях, мононуклеозе, физических нагрузках. При остром инфаркте миокарда она начинает увеличиваться через 24-48 ч, достигает максимума на 3-5 сутки и возвращается к норме на 10-15 сутки после начала заболевания.
Повышение ЛДГ1 и ЛДГ2:
1. Имеющее существенное диагностическое значение - инфаркт миокарда, другие поражения мышц сердца (ревмокардит, операции). При инфаркте миокарда увеличение активности начинается через 8-10 часов, достигает максимума через 24-92 часа и возвращается к норме через 15 и более суток после начала заболевания.
2. Не имеющее существенного диагностического значения: отравления, тиреотоксикоз, опухоли.
Повышение ЛДГ2, ЛДГ3, ЛДГ4:
1. Имеющее существенное диагностическое значение - заболевания бронхов и легких.
2. Не имеющее существенного диагностического значения - панкреатиты.
4.3 Креатинфосфокиназа – КФК (креатинкиназа)
Она ускоряет перенос фосфатной группы с аденозинтрифосфорной кислоты на креатин. Содержится в мозге, гладкой мускулатуре, скелетных мышцах и миокарде.
Повышение активности:
1. Имеющее существенное диагностическое значениеН
- инфаркт миокарда (в 80-100% случаев). Начало через 2-4 часа, максимум – через 24-36 часов, возвращение к норме – на 3-4 сутки.
- злокачественная гипертермия, связанная с наркозом.
2. Не имеющее существенного диагностического значения:
- физическая нагрузка, мышечные дистрофии, операции на сердце (включая массаж и коронарографию), травмы мышц, склеродермия, миозиты, нарушения мозгового кровообращения, менингиты, наркоз фторотаном, электрошок.
Маркеры некроза миокарда
Тропонины. Наиболее чувствительным и специфичным маркером некроза кардиомиоцитов является повышение концентрации тропонинов I и Т, входящих, как известно, в состав тропомиозинового комплекса сократительного миокарда. В норме кардиоспецифические тропонины в крови не определяются или их концентрация не превышает самых минимальных значений, устанавливаемых отдельно для каждой клинической лаборатории. Некроз кардиомиоцитов сопровождается сравнительно быстрым и значительным увеличением концентрации тропонинов I и Т, уровень которых начинает превышать верхнюю границу нормы уже через 2–6 ч после ангинозного приступа и сохраняется высоким в течение 1–2 недель от начала инфаркта.
Миоглобин. Очень чувствительным, но малоспецифичным маркером некроза является концентрация миоглобина в крови. Его повышение наблюдается через 2–4 ч после ангинозного приступа и сохраняется в течение 24–48 ч после него. Выход миоглобина из сердечной мышцы и повышение его концентрации в крови происходит еще до формирования очага некроза, т.е. на стадии выраженного ишемического повреждения сердечной мышцы. Следует также помнить, что увеличение концентрации миоглобина в крови может быть обусловлено и другими причинами (кроме инфаркта): болезнями и травмами скелетных мышц, большой физической нагрузкой, алкоголизмом, почечной недостаточностью.
Молочная кислота – МК
Она является конечным продуктом гликолиза и гликогенолиза, образуется в организме в результате восстановления пировиноградной кислоты в анаэробных условиях; ее накопление вызывает метаболический ацидоз (лактат-ацидоз).
Повышение в крови:
- интенсивная мышечная работа
- судорожные состояния: эпилепсия, тетания, столбняк и др.
- гипоксии: дыхательная недостаточность сердечная недостаточность, шок, анемии и др.
- злокачественные новообразования
- острый гепатит (особенно в терминальных состояниях цирроза печени)
- токсикозы.
Показатели липидного обмена
Общие липиды
Гиперлипемия:
- после приема пищи - механическая и паренхиматозная желтуха - сахарный диабет - липоидный нефроз - ожирение - атеросклероз, ишемическая болезнь сердца - гипотиреоз - панкреатит - злоупотребление алкоголем
Гиполипемия:
- тяжелые анемии - тиреотоксикоз
Холестерин
Гиперхолестеринемия:
- механическая желтуха - сахарный диабет - нефрозы - атеросклероз - гипотиреоз
Гипохолестеринемия:
- анемии - резкие катаболические состояния, лихорадки - острые инфекционные заболевания - паренхиматозная желтуха (без холестаза) - гипертиреоз
Кетоновые тела (ацетоновые тела) - ацетоуксусная кислота, бета-гидроксимасляная кислота и ацетон (синтезируются в печени из Ацетил-КоА)
Гиперкетонемия:
- сахарный диабет
- голодание
Она обычно сопровождается резким увеличением содержания кетоновых тел в моче.
Билирубин - желчный пигмент, который образуется в организме при распаде гемоглобина.
Различают:
1. общий билирубин (неконьюгированный + коньюгированный)
2. неконьюгированный (непрямой, свободный, предпеченочный)
3. коньюгированный (прямой, связанный, постпеченочный)
При повышении уровня общего билирубина крови сверх 27-34 мкмоль/л (1,6-2,0 мг/100 мл) появляется желтуха.
Повышение коньюгированного и в меньшей степени неконьюгированного билирубина:
- гепатоцеллюлярные (печеночные) желтухи, вызванные инфекционными и токсическими гепатитами, а также циррозом. Причина – неспособность поврежденных печеночных клеток эффективно экстрагировать из плазмы в желчь неконьюгированный билирубин.
Повышение уровня уробилиноидов мочи и появление коньюгированного билирубина (желчных пигментов) в моче.
В самых тяжелых случаях преимущественное увеличение содержания неконьюгированного билирубина плазмы, уменьшение содержания уробилина мочи.
Повышение коньюгированного билирубина:
- обтурационные (подпеченочные, механические) желтухи. Причина – полное или частичное препятствие выведению желчи в кишечник вследствие перекрытия протока камнем, опухолью и т.д.
При полной непроходимости протока отсутствие стеркобилина в кале (ахолический, бесцветный кал) и уробилина в моче.

Показатели электролитного обмена
Калий
Его концентрацию определяют в плазме. Одно время думали, что его внутриэритроцитарная концентрация характеризует также содержание в других клетках и тем самым может служить мерилом гипокалиемии, но оказалось, что тесной связи тут нет.
Влияние рН на концентрацию калия в плазме
При нормальном содержании в организме калия снижение рН (ацидемия) сопровождается увеличением концентрации калия в плазме, при повышении рН (алкалемия) – уменьшением.
Величины рН и соответствующие нормальные показатели калия в плазме:
рН 7,0 7,1 7,2 7,3 7,4 7,5 7,6 7,7
К+ 6,7 6,0 5,3 4,6 4,2 3,7 3,25 2,85
Увеличение концентрации Калия в плазме вызывают:
- ацидемия;
- процессы катаболизма;
- дефицит натрия;
- олигурия, анурия.
Уменьшение концентрации Калия в плазме:
- алкалемия;
- процессы анаболизма;
- избыток натрия;
- полиурия.
Гипокалиемия
Она наблюдается при дефиците калия в организме. Однако следует помнить, что гипокалиемия не всегда отождествляется с истинной гипокалиемией, т.е. уровень калия в крови не всегда показывает содержание калия в клетках тканей: при гипокалиемии допустимо существование нормакалиемии и, даже гиперкалиемии. Это может быть при сгущении крови, при нарушении функции почек и олигурии.
При отсутствии указанных влияний можно считать, что в условиях гипокалиемии выше 3 ммоль/л общий дефицит калия примерно составляет 100-200 ммоль, при концентрации калия ниже 3 ммоль/л – от 200 до 400 ммоль, апри его уровне ниже 2 ммоль/л – 500 и более моль.
Причины дефицита калия в организме:
1. Недостаточное поступление в организм (норма 60-80ммоль/сут):
- стенозы верхнего отдела пищеварительного тракта; - диета, бедная калием и богатая натрием;
- парентеральное введение растворов, не содержащих калий или бедных им;
- анорексия нервно-психическая;
2. Почечные потери:
а) надпочечные потери:
- гиперальдостеронизм после операции или другой травмы;
- болезнь Кушинга, лечебное применение АКТГ, глюкокортикоидов;
- первичный (синдром Кона) или вторичный (II синдром Кона) альдостеронизм (сердечная недостаточность, цирроз печени);
б) почечные и другие причины: хронический пиелонефрит, почечный канальциевый ацидоз - стадия полиурии острой почечной недостаточности, осмотический диурез, особенно при сахарном диабете, в меньшей степени при инфузии осмодиуретиков - введение диуретиков - алкалоз.
3. Потери через ЖКТ: рвота, желчные, панкреатические, кишечные свищи, диарея, непроходимость кишечника, язвенный колит, слабительные, ворсинчатые опухоли прямой кишки.
4. Нарушения распределения:
- повышенный захват калия клетками из внеклеточного сектора, например, при синтезе гликогена и белка, успешном лечении диабета, введении буферных оснований при лечении метаболического ацидоза;
- повышенная отдача клетками калия во внеклеточное пространство, например, при катаболических состояниях, а почки его быстро выделяют.
Гиперкалиемия
Она наблюдается при избытке калия во внеклеточной жидкости (плазма + межклеточная жидкость). Может сопровождаться гиперкалией (избыток калия в организме) или же гипокалией (дефицит калия в организме). Во всех случаях (кроме случаев введения калия в организм) избыток калия является относительным и зависит от перехода его из клеток в кровь, хотя в целом количество калия в теле человека может быть нормальным или даже уменьшенным. Его концентрация в крови увеличивается, кроме того, при недостаточной экскреции почками.
Концентрация калия в плазме выше 6,5 ммоль/л опасна, а в пределах 10-12 ммоль/л – смертельна.
Причины гиперкалиемии:
1. Избыточное поступление калия в организм, особенно при сниженном диурезе.
2. Выход калия из клеток:
- ацидоз дыхательный или метаболический
- стресс, травмы, ожоги
- дегидратации
- гемолиз
- после введения сукцинилхолина при появлении подергиваний мышц
– кратковременный подъем концентрации калия в плазме, что может вызвать признаки калиевой интоксикации у больного с уже имеющейся гиперкалиемией (ожоговая болезнь, политравма, сепсис, столбняк, ОПН)
3. Недостаточная экскреция калия почками:
- почечная недостаточность острая и хроническая
- кортикоадреналовая недостаточность
- болезнь Аддисона
Натрий
Он определяет осмолярность внеклеточного пространства (плазма + интерстициальная жидкость), за исключением таких патологических процессов, как сахарный диабет (при выраженной гипергликемии) и уремия (при высокой концентрации мочевины).
Гипонатриемия:
1. Абсолютная гипонатриемия:
- синдром солевой недостаточности – характеризуется чистым или преобладающим дефицитом соли в сочетании с отрицательным водным балансом (соледефицитная, гипотоническая или внеклеточная дегидратация).
Причины:
а) потери соли: - хронический пиелонефрит, особенно при бедном солями питании - стадия полиурии острой почечной недостаточности - осмотический диурез, например при сахарном диабете - кортикоадреналовая недостаточность, например, болезнь Аддисона - потери соли при церебральных нарушениях – после энцефалита, травмы ствола мозга с повреждением паравентрикулярного или супраоптического ядра гипоталамуса - диуретики - слабительные, ворсинчатые опухоли прямой кишки - диета, бедная натрием.
б) потери жидкостей тела, возмещаемые водой, не содержащей электролитов: - сильное потоотделение с замещением водой, напитками, не содержащими электролиты (работа в горячих цехах) - потеря из пищеварительного тракта (рвота, диарея, свищи) и возмещение водой, чаем - промывание желудка или кишечника водой (при промывании желудка надо использовать изотонический раствор хлорида натрия, но не чистую воду) - длительное отсасывание из желудка при замещении потерь бессолевыми жидкостями - голодание (при распаде тканей образуется вода, не содержащая электролитов)
2. Относительная гипонатриемия:
- при введении в организм большого количества жидкостей, не содержащих солей, что способствует разведению, гипоосмолярности плазмы, при этом развивается гипотоническая клеточная гипергидратация (водная интоксикация).
Причины:
а) чрезмерно активное лечение обезвоживания водой, бессолевыми растворами, особенно при неполноценной функции почек; - анурия или олигурия, например, при ОПН или функциональной недостаточности («Почка при шоке»); - болезнь Аддисона, кахексия Симмондса; - после операций и травм; - повышенная секреция антидиуретического гормона (вазопрессина) при опухолях мозга, энцефалите, субарахноидальных и интрацеребральных кровоизлияниях, под влиянием медикаментов (морфин, барбитураты, циклофосфамид и др.); - повышение активности АДГ (вазопрессина) под влиянием введения окситоцина или при неоплазмах.
б) заболевания, сопровождаемые отеками: - при образовании отеков можно вначале ожидать развитие изотонической гипергидратации, однако, благодаря
бессолевой диете, применению диуретиков, трансминерализации и т.п. она может перейти в гипотоническую форму. Таким образом, заболевания с отеком
могут сопровождаться и гипотонической гипергидратацией;
в) хронические истощающие заболевания: - голодание и хронический энергетический дефицит, например, при раке, туберкулезе и т.д.
Гипотоническую гипергидратацию можно ожидать у больных, которые потеряли более 15% массы тела.
Гипернатриемия:
1. Абсолютная гипернатриемия: наблюдается при избыточном поступлении в организм растворов соли, вызывающих повышение осмотического давления в плазме; это приводит к гипертонической, внеклеточной гипергидратации.
Причины:
а) энтеральное поступление насыщенных солевых растворов – питье морской воды;
б) парентеральное введение изотонических или гипертонических солевых растворов при ограниченной функции почек: - после операций, вследствие обильных инфузий изотонических растворов на фоне усиленной секреции АДГ и альдостерона, вызывающих снижение диуреза и натрийуреза (это может произойти при любом стрессе) - острая почечная недостаточность, острый гломерулонефрит, особенно при чрезмерном введении растворов гидрокарбоната натрия - опухоль коры надпочечников.
2. Относительная гипернатриемия: чаще всего вызвана потерей воды, когда она преобладает над потерей натрия. Это приводит к гипертонической, вододефицитной или клеточной дегидратации.
Причины:
а) недостаточное поступление воды в организм: - применение концентрированных питательных смесей при кормлении через зонд тяжелобольных - нарушении глотания - потеря чувства жажды - заболевания ЖКТ;
б) потеря гипотонической жидкости, воды: - лихорадка, повышенное потоотделение - водянистый стул - трахеобронхит, пневмония, трахеостомия - гипо- и изостенурия при хронических заболеваниях почек - стадия полиурии острой почечной недостаточности - осмотический диурез, например при сахарном диабете - несахарный диабет.
Хлор
Нарушения обмена хлора обычно сопровождают нарушения обмена натрия, так как основная часть хлора находится в организме в виде хлористого натрия. Однако не всегда изменения концентрации хлора идут параллельно изменениям концентрации натрия. В этих случаях нарушается кислотно-щелочное равновесие.
Гипохлоремия:
- потеря хлора через ЖКТ, продолжительная рвота
- кортикоадреналовая недостаточность, например болезнь Аддисона
- при введении в организм большого количества жидкости, не содержащей соли
- метаболический алкалоз
Потеря хлористого натрия ведет к потере воды – наступает резкое обезвоживание организма и обеднение его хлором. В связи с гиповолемией нарушается клубочковая фильтрация, что приводит к развитию экстраренальной (хлоропривной) уремии, гипохлоремической коме. Это имеет место редко.
Гиперхлоремия:
- избыточное введение в организм хлористого натрия в виде изо- или гипертонических растворов - недостаточное поступление в организм воды (относительная гиперхлоремия)
- задержка хлоридов в организме при заболеваниях почек (нефритах, нефрозах, нефросклерозах)
- метаболический ацидоз
Кальций
Различают 3 фракции кальция в плазме:
1. связанный с белком (в основном с альбумином) – 1 ммоль/л
2. ультрафильтруемый в виде комплексов с фосфатом, цитратом, бикарбонатом – 0,17 ммоль/л
3. ионизированный кальций – 1,34 ммоль/л; он имеет наибольшее значение для нормального протекания различных физиологических процессов.
Гипокальциемия:
- гипопаратиреоз (тетания)
- авитаминоз Д - нарушение реабсорбции кальция (и витамина Д), например, при нарушениях всасывания жиров (недостаточность панкреаса, муковисцидоз, ахолия, идиопатическая стеаторея, целиакия), нарушения реабсорбции при клубочковых заболеваниях почек, иногда после резекции желудка или гастрэктомии, при заболеваниях, сопровождающихся диареей, обширные резекции кишечника - рахит - трансфузия больших объемом цитратной крови
- некоторые болезни почек: нефрозы (гипопротеинемия), хронические нефриты (задержка фосфатов) - бронхопневмония (почти постоянный симптом, причем степень ее соответствует тяжести процесса) - при алкалозах уменьшается ионизирование фракции кальция плазмы за счет увеличения белковосвязанного кальция, что может привести к симптомам тетании.
Гиперкальциемия: гиперпаратиреоз - интоксикация витамином Д - повышенный распад костной ткани: миеломы, множественные остеолитические метастазы, болезнь Педжета, острый остеопороз после неактивности (например, поперечный паралич, апаллический синдром) - идиопатическая гиперкальциемия у грудных детей.
Магний
Гипомагниемия (при дефиците магния при определенных обстоятельствах концентрация магния в плазме может быть нормальной или даже повышенной!)
1. Экзогенные причины:
- богатая белком пища - богатая кальцием пища - дефицит витамина В6 - хронический алкоголизм - пониженное содержание магния в пище и инфузионных растворах
2. Нарушения абсорбции: свищи тонкого кишечника - понос - состояния плохой абсорбции
3. Заболевания почек: стадия полиурии острой почечной недостаточности - влияние диуретиков
4. Другие заболевания: цирроз печени - период лечения диабетического ацидоза - первичный гиперпаратиреоидизм - острый панкреатит
Гипермагниемия: почечная недостаточность - болезнь Иценко-Кушинга - экзикоз - диабетический ацидоз, кома при потере воды - чрезмерное введение магния
Ретракция кровяного сгустка

Особенности сооружения опор в сложных условиях: Сооружение ВЛ в районах с суровыми климатическими и тяжелыми геологическими условиями...

Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций...

Биохимия спиртового брожения: Основу технологии получения пива составляет спиртовое брожение, - при котором сахар превращается...

Археология об основании Рима: Новые раскопки проясняют и такой острый дискуссионный вопрос, как дата самого возникновения Рима...
© cyberpedia.su 2017-2024 - Не является автором материалов. Исключительное право сохранено за автором текста.
Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы!