Паратонзиллярный абсцесс-скопление гноя между капсулой небной миндалины и фасцией, покрывающей констрикторы глотки. Её частота составляет от9 до 41 случая на 100000 человек в год, при этом основная доля заболевания приходится на молодых людей. Главными инфекционными возбудителями паратонзиллярного абсцесса считаются бета-гемолитический стрептококки группы А и Fusobactenum necrophorum.
Несмотря на достаточновысокую заболеваемость паратонзиллярным абсцессом (ПТА), не существует единого мнения в отношении патогенетических механизмов его развития. Классическая гипотеза предполагает, что ПТА относится к осложнениям острого тонзиллита, при этом бактерии распространяются из небных миндалин в паратонзиллярную клетчатку. Далее диффузное воспаление паратонзиллярной клетчатки прогрессирует с образованием гнойного очага. Однако эта гипотеза не предлагает убедительного объяснения того, каким именно путем бактерии проникают за пределы капсулы миндалины.
В 1994г. профессор кафедры оториноларингологии Калифорнийского университета V.Passy предложил альтернативное объяснение клинических, эпидемиологических и гистологических данных, которые расходятся с классической гипотезой. По его мнению, блокада общего протока слюнных желез Вебера, расположенных в надминдаликовом пространстве-приводит к их гнойному воспалению. Сторонники данной гипотезы принимают во внимание преимущественное расположение ПТА в области надминдаликового пространства, где располагается большинство ПТА. Более того, Kraitrakul и соавт.,2001, изучив образцы 55 удаленных миндалин, обнаружили малые слюнные железы не только в верхней, нои в средней и нижней областях паратонзиллярного пространства. Таким образом, расширенная версия гипотезы желез Вебера, учитывающая возможность поражения всех малых слюнных жележ миндалин, может служить обЪяснением нетипичного расположения ПТА.
В пользу классической гипотезы ПТА как осложнения острого тонзиллита свидетельствует, прежде всего, временная связь ПТА с эпизодом острого тонзиллита. Другим существенным доводом является общность бактериальных патогенов. Главным возбудителем как острого тонзиллита, так и ПТА является бета-гемолитический стрептококк группы А.
Таким образом, в настоящее время большинство данных поддерживает гипотезу ПТА как осложнения острого тонзиллита. Тем не менее, некоторые факты плохо объясняются этой гипотезой и предпологают роль малых слюнных желез в патогенезе ПТА. Видимо, обе гипотезы следует рассматривать не как взаимоисключающие, а как дополняющие друг друга. Бактерии, инфицирующие слизистую оболочку миндалин, могут распространяться в паратонзиллярное пространство по протокам слюнных желез (Klug T.E. et al.,2016).
Особенности строения небных миндалин, а именно глубоко пронизывающие миндалину лакуны способствуют развитию хронического воспаления в миндалинах. В области верхнего полюса миндалины отмечаются более глубокие и извитые лакуны, а также более тонкая капсула и более развитая паратонзиллярная клетчатка, поэтому верхние паратонзиллярные абсцессы встречаются наиболее часто. Частые обострения хронического тонзиллита сопровождаются процессами рубцевания, в частности в области устья крипт, небных дужек, где образуются сращения их с миндалиной. Этот процесс затрудняет дренаж крипт, что приводит к активности инфекции и распространению ее через капсулу миндалины.
По локализации воспаления в клетчатке различают верхний, задний, нижний, боковой паратонзиллит.
Верхний локализуется в отделе между капсулой миндалины и верхней частью передней небной дужки, задний – между миндалиной и задней дужкой (рис.33.), нижний – между нижним полюсом миндалины и боковой стенкой глотки, боковой – между средней частью миндалины и боковой стенкой глотки.
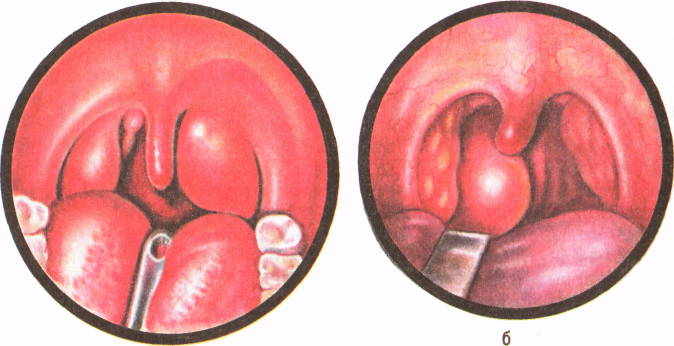
Рис.33. Верхний (а) и задний (б) паратонзиллярные абсцессы.
Этиология: в основном причинным фактором является хронический тонзиллит, реже – одонтогенная и травматическая природа заболевания, также возможен гематогенный путь заноса инфекции в клетчатку.
Выделяют 3 формы паратонзиллита: отечную, инфильтративную и абсцедирующую, которые являются стадиями одного процесса.
Клиническая картина.
Жалобы – боли в горле (как правило, с одной стороны), усиливающиеся при глотании, слабость, головные боли, боли в ухе на стороне абсцесса, затрудненное открывание рта, подъем температуры тела.
Как правило, в анамнезе за несколько дней до паратонзиллита имело место обострение хронического тонзиллита.
Определяются гнусавость речи, тризм жевательной мускулатуры, обильная саливация. В результате воспаления мышц глотки и частично мышц шеи, а также шейного лимфаденита больной держит голову набок и поворачивает ее при необходимости вместе со всем телом.
Фарингоскопическая картина.
В связи с тризмом жевательной мускулатуры осмотр глотки может быть затруднен.
При передневерхнем паратонзиллите отмечается смещение верхнего полюса миндалины вместе с небными дужками и мягким небом к средней линии, определяется резко выраженная гиперемия миндалины, слизистой оболочки неба. Под слизистой оболочкой может просвечивать скопление гноя желтого цвета. Язык обложен налетом.
Задний паратонзиллит, локализуясь в клетчатке между задней дужкой и миндалиной, может распространиться на дужку и боковую стенку глотки, где отмечаются припухлость, гиперемия.
Небная миндалина и передняя дужка могут быть мало изменены, мягкое небо обычно отечно и инфильтрировано. Возможно распространение отека на верхний отдел гортани, что сопровождается ее стенозом. При этой локализации абсцесса тризм меньше выражен, течение заболевания более длительное.
Нижний паратонзиллит имеет менее яркие фарингоскопические признаки.
Имеются лишь отек и инфильтрация нижней части передней дужки, однако субъективные проявления болезни при этой локализации значительны. При непрямой ларингоскопии наблюдается припухлость нижнего полюса миндалины, процесс обычно распространяется и на прилежащую часть корня языка, иногда бывает отек язычной поверхности надгортанника.
Наружный, или боковой, паратонзиллит встречается реже, однако его относят к наиболее тяжелым в связи с малоблагоприятными условиями для спонтанного вскрытия. При этой локализации выражены отечность и инфильтрация мягких тканей шеи на стороне поражения, кривошея, тризм.
Со стороны глотки воспалительные изменения бывают меньше. Отмечаются умеренное выбухание всей миндалины и отечность окружающих ее тканей.
Самопроизвольное вскрытие абсцессов встречается редко, в основном вследствие глубокого залегания или распространения процесса в парафарингеальное пространство вплоть до развития флегмоны шеи, грудного медиастинита.
В анализе крови лейкоцитоз, формула крови сдвигается влево, повышается СОЭ.
Диагностика.
Из-за наличия патогномоничной симптоматики паратонзиллит распознается, как правило, при первом осмотре больного: острое начало заболевания (обычно после очередного обострения хронического тонзиллита); как правило, односторонняя локализация процесса; резкая боль в горле, усиливающаяся при глотании; вынужденное положение головы, часто с наклоном в больную сторону; тризм; гнусавость; резкий запах изо рта.
Для более точного определения локализации абсцесса возможна диагностическая пункция паратонзиллярного пространства.
Проводится дифференциальная диагностика с дифтерией и скарлатиной. При этих заболеваниях тоже может развиться припухлость, похожая на паратонзиллит.
Однако при дифтерии, как правило, бывают налеты, и отсутствует тризм, а в мазке обнаруживаются бациллы Леффлера. Для скарлатины характерны сыпь и определенные эпидемиологические данные. Дифференцирование от рожи глотки осуществляют на основании характерной для рожи диффузной гиперемии и отечности с блестящим фоном слизистой оболочки, а при буллезной форме рожи чаще на мягком небе обнаруживают пузырьки; это заболевание протекает без тризма.
Лечение.
Режим постельный, обычно госпитальный. Рекомендуется щадящая диета (жидкая теплая пища и обильное питье).
Во всех стадиях паратонзиллита показано антибактериальное лечение. При созревании абсцесса целесообразно вскрыть гнойник.
Вскрытие паратонзиллита в фазе инфильтрации также следует признать целесообразным, поскольку обрываются нарастание воспаления и переход его в гнойную форму.
Инцизию производят после местного обезболивания смазыванием или пульверизацией глотки раствором 10% лидокаина (рис.34).
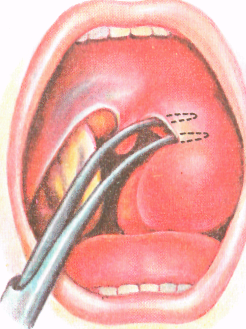
Рис.34 . Вскрытие паратонзиллярного абсцесса
Разрез делают на участке наибольшего выпячивания, а если такого ориентира нет, то в участке перекреста двух линий: горизонтальной, идущей по нижнему краю мягкого неба здоровой стороны через основание язычка, и вертикальной, которая проходит вверх от нижнего конца передней дужки больной стороны.
Инцизия в этом участке менее опасна с точки зрения ранения крупных кровеносных сосудов. Разрез скальпелем делают в сагиттальном направлении на глубину 1,5–2 см и длиной 2–3 см.
Целесообразно ввести через разрез в его полость глоточные щипцы и расширить отверстие, одновременно разорвав возможные перемычки в полости абсцесса.
При заднем паратонзиллите разрез делают позади небной миндалины в месте наибольшего выпячивания; глубина разреза 0,5–1 см.
При нижней локализации абсцесса разрез производят в нижней части передней дужки на глубину 0,5–1 см.
Абсцесс наружной локализации (латеральный) вскрывать трудно, а самопроизвольного прорыва здесь чаще не наступает, поэтому показана абсцесстонзиллэктомия.








