Не может быть врачей,
закончивших свое образование.
Гиппократ
Цель. Раскрыть особенности строения и функции глотки. Рассмотреть заболевания глотки, их классификацию, диагностику, основные принципы лечения. Показать социальную значимость заболеваний глотки.
Тезисы:
1. Клиническая анатомия глотки.
2. Лимфаденоидное глоточное кольцо и его значение.
3. Определение ангины. Классификация ангин. Диагностика. Лечение.
4. Хронический тонзиллит. Классификации. Лечение.
5. Местные и общие осложнения.
6. Аденоиды. Аденоидит. Клиника, диагностика, лечение.
Иллюстративный материал: плакаты, презентация, больные по профилю
Глотка является местом перекреста дыхательного и пищепроводного трактов, представляет собой полость с мышечными стенками, расположенную впереди верхних шейных позвонков. Мышечные стенки внутри покрыты слизистой оболочкой, а снаружи – фасцией. Задняя стенка глотки рыхлой соединительной тканью прикреплена к предпозвоночной фасции и через нее к шейным позвонкам. С боков глотка окружена рыхлой соединительной тканью, в которой проходят сосуды и нервы.
Это так называемое парафарингеальное пространство, имеющее важное клиническое значение. На уровне 6-го шейного позвонка глотка переходит в пищевод. Спереди глотка имеет сообщение с полостями носа, рта и гортани.
В соответствии с этим ее и делят условно на три отдела: носоглотку, ротоглотку и гортаноглотку (рис.29).

Рис.29 . Отделы глотки: носоглотка, ротоглотка, гортаноглотка
Для всех трех отделов глотки общими являются мышечный аппарат, кровоснабжение, лимфообращение, иннервация и лимфоидный аппарат.
Носоглотка сообщается посредством хоан с полостью носа и выполняет исключительно дыхательную функцию. На задней стенке носоглотки в ее верхнем участке имеется скопление лимфоидной ткани, которая образует глоточную миндалину (или 3-ю миндалину). У глоточного отверстия слуховой трубы находится скопление лимфоидной ткани, которое называют трубной миндалиной. Ротоглотка условно отделяется от носоглотки плоскостью, как бы продолжающей мягкое небо. Спереди посредством зева она сообщается с полостью рта. Таким образом, зев – это пространство, ограниченное сверху мягким небом, снизу корнем языка, с боков небно-язычными и небно-глоточными дужками. В треугольных нишах между небными дужками с каждой стороны глотки находятся крупные скопления лимфоэпителиальной ткани, называемой небными миндалинами.
Латеральная поверхность небной миндалины прилежит к боковой стенке глотки, отделяясь от нее фиброзной капсулой.
В области корня языка находится язычная миндалина. Кроме миндалин в разных местах глоточной поверхности, особенно на боковых и задней ее стенках, под эпителием расположены многочисленные мелкие скопления лимфоидной ткани, называемые гранулами. На боковых стенках скопления лимфоидной ткани называются боковыми валиками.
Структурной особенностью лимфоидного аппарата глотки является то, что основой его служит разновидность активной мезенхимы – ретикулярная ткань, которая продуцирует лимфобласты и лимфоциты. Наряду с ними в зависимости от воздействия экзогенных и эндогенных раздражителей могут продуцироваться моноциты, макрофаги, плазматические клетки и другие клеточные элементы, участвующие в поддержании иммунитета.
Необходимо отметить, что в нормальных условиях лимфоэпителиальная ткань миндалин играет важную положительную роль: она способствует самоочищению глоточной поверхности, повышает ее устойчивость, ограждая в известных пределах от высыхания, переохлаждения, интоксикации и инфицирования. В условиях патологии, когда деятельность глотки нарушается, извращаются и защитно-приспособительные реакции, превращаясь в патологические. При этом миндалины не только становятся ограниченным патологическим очагом, но и могут вызывать осложнения как рефлексогенная зона, превращаясь в источник патологических рефлексов (Ундриц В.Ф. с соавт., 1960).
Гортаноглотка начинается на уровне верхнего края надгортанника и располагается впереди 4–6-го шейного позвонка, суживаясь книзу в виде воронки. Это самая узкая часть глотки, лежащая позади гортани. На уровне нижнего края перстневидного хряща глотка переходит в пищевод.
Вход в гортань ограничен спереди надгортанником, а по бокам черпалонадгортанными складками, латерально от которых находятся глубокие карманы, называемые грушевидными.
Глотка обладает следующими функциями: глотательной, дыхательной, защитной, резонаторной, речевой.
Заболевания глотки.
Ангина. По современным понятиям ангина – это острое общее инфекционное заболевание организма с преимущественной локализацией воспалительного процесса в одном или нескольких компонентах лимфаденоидного глоточного кольца.
В подавляющем большинстве случаев встречается именно ангина небных миндалин, и поэтому в практике принято под термином «ангина» иметь в виду ангину небных миндалин. Возможно использование термина «острый тонзиллит». Когда поражены другие миндалины, к термину «ангина» добавляют название миндалины, например «ангина язычной миндалины».
Этиология и патогенез.
Основной возбудитель – β-гемолитический стрептококк группы А (до 80%).
Пути заражения – воздушно-капельный, алиментарный, а также аутоинфицирование микроорганизмами, которые вегетируют на слизистой оболочке глотки в норме.
Классификация.
Клиническая классификация тонзиллитов И. Б. Солдатова (1975), утвержденная на VII Всесоюзном съезде оториноларингологов.
I. Острые.
1. Первичные: катаральная, лакунарная, фолликулярная, язвенно-пленчатая ангины.
2. Вторичные:
а) при острых инфекционных заболеваниях: дифтерии, скарлатине, туляремии, брюшном тифе;
б) при заболеваниях системы крови: инфекционном мононуклеозе, агранулоцитозе, алиментарно-токсической алейкии, лейкозах.
II. Хронические.
1. Неспецифические:
а) компенсированная форма;
б) декомпенсированная форма.
2. Специфические: при инфекционных гранулемах – туберкулезе, сифилисе, склероме.
Ангины подразделяются на вульгарные, или обычные (наиболее частые), и атипические.
Обычные ангины характеризуются такими отличительными признаками, как выраженная симптоматика общей интоксикации организма; патологические изменения в обеих небных миндалинах; длительность вульгарных ангин не более 7–10 дней; первичный этиологический фактор – бактериальная или вирусная инфекция.
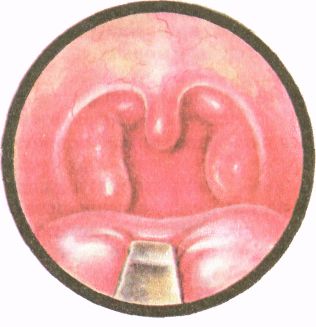
Рис.30. Катаральная ангина
Катаральная ангина. Характерно острое начало заболевания после короткого продромального периода. Жалобы на ощущение жжения в горле, боль при глотании, слабость, головную боль.
Температура тела субфебрильная; имеются небольшие воспалительного характера изменения периферической крови.
Фарингоскопически определяется разлитая гиперемия миндалин и краев небных дужек, миндалины увеличены; возможен регионарный лимфаденит. В детском возрасте чаще всего все клинические явления выражены в большей степени, чем у взрослых. Длительность – 3–5 дней.
Фолликулярная ангина.
Жалобы на сильную боль в горле, затруднение глотания,головную боль, озноб, общую слабость. Фарингоскопически – гиперемия и инфильтрация мягкого неба и дужек, увеличение и гиперемия миндалин, на которых видны круглые желтоватые точки от 1 до 3 мм, которые являются нагноившимися фолликулами миндалин. Как правило, увеличены регионарные лимфатические узлы, пальпация их болезненна. В анализе крови нейтрофильный лейкоцитоз, эозинофилия, значительное повышение СОЭ. Длительность– 5–7 дней.
Лакунарная ангина.
Начало болезни и ее общие симптомы такие же. Длительность – 5–7 дней.
На гиперемированных увеличенных миндалинах отмечается появление желтовато-белого налета, который распространяется по поверхности миндалины. Но налеты не выходят за ее пределы и легко, без повреждения слизистой оболочки снимаются шпателем, что является важным диагностическим признаком при дифференциации с дифтерией. В воспалительный процесс при вульгарных ангинах вовлекаются обе миндалины, однако на одной стороне может быть картина катаральной или фолликулярной ангины, а на другой – лакунарной (рис.31).
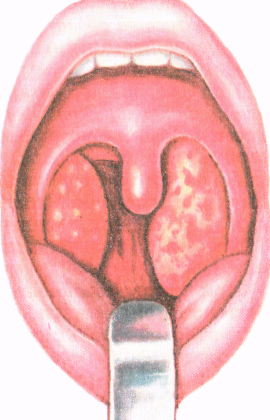
Рис.31 . Фолликулярная (справа) и лакунарная (слева) ангины
Надо отметить, что у детей ангина может протекать более тяжело и могут иметь место следующие симптомы: тошнота, рвота, диспепсия; явления менингизма, судороги, развивающиеся на фоне фебрильной температуры; нарушение сознания.
Лечение.
Необходим постельный домашний режим, изоляция пациента в отдельном помещении.
Назначаются антибиотики – производные пенициллина, а также цефалоспорины, макролиды, гипосенсибилизирующие препараты (димедрол, супрастин, диазолин, эриус и т. д.).
Местно назначаются полоскания (фурацилин, перманганат калия, настойка календулы, отвар ромашки), согревающий компресс на подчелюстную область, а также ингаляторы: биопарокс, гексорал, ингалипт, стрепсилс-плюс-спрей, стоп-ангин и т. д.
Атипическими являются ангина Симановского–Плаута–Венсана (язвенно-некротическая), герпетическая и грибковая ангины.
Язвенно-некротическая ангина Симановского–Плаута–Венсана.
Развивается вследствие наличия симбиоза веретенообразной палочки (В. fusiformis) и спирохеты полости рта (Spirochaeta buccalis), которые часто вегетируют в полости рта у здоровых людей.
Предрасполагающие факторы – снижение общей и местной резистентности организма, гиповитаминоз; ухудшение общих гигиенических условий жизни. Данное заболевание встречается редко, в основном в годы бедствий.
Клиническая картина.
Жалобы – затруднение глотания, гнилостный запах изо рта. Температура тела обычно нормальная. При фарингоскопии – на одной миндалине видны серовато-желтые налеты, под ними изъязвленная, кровоточащая поверхность.
Регионарные лимфатические узлы увеличены на стороне поражения миндалины, умеренно болезненны при пальпации. Длительность – до 3 недель, редко – несколько месяцев.
При затяжном течении возможно распространение некротического процесса на десны, небо.
Диагноз подтверждается бактериологическим исследованием (обнаружение веретенообразных палочек и спирохет).
Лечение: витаминотерапия, антибактериальная терапия, уход за полостью рта, дезинфицирующие полоскания растворами перманганата калия или фурацилина, обработка язв раствором йода, ляписа и т. д.
Грибковая ангина.
Возбудитель – наиболее часто это дрожжеподобные грибы рода Candida albicans. Как правило, заболевание развивается после применения антибиотиков.
Начало острое, с субфебрильной температурой.
Фарингоскопически – увеличение и небольшая гиперемия миндалин, ярко-белые, рыхлые, творожистого вида массы, которые снимаются чаще без повреждения подлежащей ткани. Иногда в процесс вовлекается одна миндалина. Регионарные лимфатические узлы увеличены. Длительность – 5–7 дней. В соскобах со слизистой оболочки глотки обнаруживают скопления дрожжевых клеток.
Лечение: противогрибковые препараты (дифлюкан, микосист). Местно – смазывание участков поражения 5–10% раствором ляписа, 2–5% раствором бикарбоната натрия или раствором Люголя.
Герпетическая ангина.
Этиологические факторы – аденовирусы, вирус гриппа, вирус Коксаки. Инкубационный период – 2–5 дней.
Характерно острое начало, подъем температуры до 38–40 °С.
Жалобы – боли в горле, затруднение при глотании, головная боль, слабость, боли в мышцах.
Фарингоскопически – в начале заболевания гиперемия слизистой оболочки глотки. На мягком небе, язычке, небных дужках и, реже, миндалинах и задней стенке глотки видны небольшие красноватые пузырьки. Через 3–4 дня пузырьки лопаются. Определяется регионарный лимфаденит.
В крови чаще лейкопения, незначительный сдвиг формулы влево.
К ангинам нетипичной локализации могут быть отнесены ангина носоглоточной миндалины, боковых валиков и тубарных миндалин, язычной миндалины. Как правило, эти ангины протекают аналогично обычной форме патологии.
Рассмотренные виды ангин дифференцируют от гриппа, острого фарингита, дифтерии, скарлатины, кори путем сопоставления клинических признаков этих заболеваний и результатов лабораторных исследований.
Для гриппа характерны выраженная интоксикация, явления ринита и распространенность воспалительного процесса на весь верхний отдел дыхательного тракта.
При остром фарингите общее состояние мало страдает. Разлитая гиперемия задней стенки глотки обычно не распространяется на небные миндалины. Температура тела чаще остается нормальной.
Дифтерийная ангина отличается от банальной появлением на фоне ярко гиперемированных миндалин толстых грязно-серых пленок, распространяющихся на небные дужки, мягкое небо, язычок, заднюю стенку глотки. Пленки снимаются шпателем с трудом, после их удаления остается кровоточащая поверхность. Отмечается склонность слизистой оболочки дыхательных путей к отеку. При сравнительно невысокой температуре тела дифтерия отличается от острого первичного тонзиллита выраженными явлениями интоксикации и адинамией.
При скарлатине поражение слизистой оболочки глотки – постоянный симптом, выраженность которого различна – от катаральной до язвенно-некротической ангины, сопровождающейся энантемой, кожной сыпью и малиновой окраской языка.
Поражение слизистой оболочки при кори отмечается в продромальном периоде и во время высыпаний. В дифференциальной диагностике важное значение имеет появление на слизистой оболочке щек пятен Филатова–Коплика, коревой энантемы и кожной сыпи.
Осложнения ангин.
Общие осложнения – ревматизм, а также осложнения на почки, кроветворные органы, сепсис и т. д.
Наиболее частым местным осложнением ангины является паратонзиллит. Также могут развиваться парафарингит, заглоточный абсцесс, флегмона шеи.
II. Хронический тонзиллит.
Хронический тонзиллит – это общее инфекционное заболевание с локализацией хронического очага инфекции в небных миндалинах, с периодическими обострениями в виде ангин. Оно характеризуется нарушением общей реактивности организма, обусловленным поступлением из миндалин в организм токсичных агентов.
Хроническое воспаление небных миндалин встречается намного чаще, чем всех остальных, поэтому под термином «хронический тонзиллит» всегда подразумевают хронический воспалительный процесс в небных миндалинах. Распространенность данного заболевания составляет до 15%.
Хронический тонзиллит относится к патологии, без которой оториноларингологию трудно представить как клиническую дисциплину (Карпищенко С.А. с соавт., 2013). В возникновении хронического тонзиллита, как считают многие авторы (Преображенский Б.С., Попова Г.Н., 1970; Ундриц В.Ф., 1958 и др.), лежит нарушение биологических процессов в области небных миндалин, вследствие чего страдают защитно-приспособительные механизмы миндаликовой ткани и снижается устойчивость их к воспалению. Многие авторы рассматривают и наследственные формы хронического тонзиллита (Гугасьянц М.А., 1966; Балашко И.С., 1981; Извин А.И., 2002; Хасанов С.А. с соавт., 2006 и др.).
Небные миндалины являются рефлексогенной зоной, имеющей множественные связи с ЦНС и внутренними органами.
В состав нервного аппарата небных миндалин входят практически все известные виды экстра- и интрарецепторов, которые воспринимают механические, термические, химические, осмо- и барометрические, а также болевые раздражения.
В настоящее время, по данным ВОЗ, известно около 100 различных заболеваний, во многом обязанных своим происхождением хроническому тонзиллиту (Плужников М.С. с соавт., 2010).
Поэтому больные хроническим тонзиллитом составляют большую группу риска возникновения очень тяжелых соматических нарушений, приводящих к инвалидизации и в дальнейшем к смертельному исходу, что обусловливает необходимость повышенного внимания к этому заболеванию не только врачей-оториноларингологов, но и всех других специальностей.
Наличие лакун в виде глубоких ветвящихся щелей, пронизывающих миндалину, способствует развитию воспаления, так как возможна задержка дренирования их содержимого. Как следствие, происходит активизация местной микрофлоры.
Наиболее часто хронический тонзиллит развивается после ангины. При этом острое воспаление в миндалине не претерпевает полного обратного развития, воспалительный процесс переходит в хроническую форму. В ряде случаев причиной хронического тонзиллита являются кариозные зубы, хроническое воспаление в полости носа и околоносовых пазухах и т. д.
Предложен целый ряд классификаций хронического тонзиллита.
Наиболее известной из ранее предложенных является классификация Л. А. Луковского, в которой автор выделил три формы хронического тонзиллита: компенсированную, субкомпенсированную и декомпенсированную. Эта классификация хронического тонзиллита не получила широкого распространения.
В настоящее время широко используются две классификации хронического тонзиллита. Первая предложена акад. И. Б. Солдатовым, вторая – акад. Б. С. Преображенским и дополнена проф. В. Т. Пальчуном.
По И. Б. Солдатову, хронический тонзиллит подразделяется на компенсированную форму (наличие местных признаков воспаления, периодические ангины в анамнезе) и декомпенсированную (частые ангины, неэффективность консервативного лечения, паратонзиллярные абсцессы, наличие сопряженных заболеваний, т. е. этиологически и патогенетически связанных с хроническим тонзиллитом: поражение сердца, суставов, почек и т. д.).
По Б. С. Преображенскому (1970), хронический тонзиллит имеет две клинические формы – простую и токсико-аллергическую, в которой различают две степени выраженности интоксикации: токсико-аллергическая 1-й ст. и токсико-аллергическая 2-й ст.
1. Простая форма (характеризуется местными признаками и ангинами в анамнезе).
2. Токсико-аллергическая форма, диагностирующаяся при возникновении клинически регистрируемых нарушений защитно-приспособительных механизмов организма с гематологическими, биохимическими, иммунологическими и другими патологическими изменениями (1-я степень – признаки простой формы + токсико-аллергические изменения; 2-я степень – признаки 1-й степени + сопряженное заболевание).
Наиболее достоверным признаком хронического тонзиллита являются частые ангины в анамнезе. Количество обострений может достигать 5–6 в течение года.
Для уточнения наличия в анамнезе именно ангин очень важно детально уточнить характер имевших место воспалительных процессов в горле, влияние их на общее состояние организма, длительность течения, температуру тела, наличие факта обращения к специалисту (выставлялся ли им диагноз «ангина»), проведенное лечение.
Местные признаки хронического тонзиллита:
наличие жидкого, казеозного или в виде пробок гнойного содержимого в лакунах миндалин, иногда имеющего неприятный запах;
признак Гизе – гиперемия краев небных дужек; Преображенского – валикообразное утолщение (инфильтрация или гиперплазия) краев передних дужек; Зака – отечность верхних отделов передних и задних дужек;
сращение свободного края передних небных дужек с миндалиной, что обусловлено длительным раздражением слизистой оболочки в этой области, гнойным отделяемым, поступающим из лакун;
увеличение регионарных лимфатических узлов, располагающихся у угла нижней челюсти и по переднему краю грудино-ключично-сосцевидной мышцы.
Величина миндалин не имеет существенного значения в диагностике заболевания. У детей миндалины чаще большие, однако для детского возраста характерна гиперплазия лимфаденоидного аппарата глотки, в том числе небных миндалин.
Нельзя ставить диагноз хронического тонзиллита в момент обострения (ангины), поскольку все фарингоскопические симптомы будут отражать остроту процесса, а не хроническое его течение. Лишь через 2–3 недели после окончания обострения целесообразно производить оценку объективных признаков хронического воспаления небных миндалин.
Лабораторные методы диагностики хронического тонзиллита как местного, так и общего характера не имеют существенного значения в распознавании самого заболевания, однако играют определенную роль в оценке влияния хронического очага инфекции в миндалинах на различные органы и системы и в целом на весь организм.
Важным моментом является установление сопряженных заболеваний, которые следует отличать от сопутствующих.
Сопряженность общих заболеваний (ревматизм, нефрит, полиартрит и др.) с хроническим тонзиллитом определяют по наличию или отсутствию единства в их этиологии, в том числе в этиологии обострений.
Наличие сопряженности определяет хирургическую тактику в отношении лечения очаговой инфекции в миндалинах.
Одновременно с хроническим тонзиллитом у больных возможны другие заболевания, которые не имеют единой этиологической основы с хроническим тонзиллитом, но связаны с ним через общую реактивность организма. Сопутствующими заболеваниями могут быть гипертоническая болезнь, гипертиреоз, сахарный диабет и др.
Хронический тонзиллит следует дифференцировать от доброкачественных и злокачественных опухолей, камня миндалины, хронического фарингита, туберкулеза и сифилитического поражения миндалин, грибкового поражения миндалины, вторичных изменений тонзиллярной ткани при заболеваниях крови.
Лечение.
Тактика лечения хронического тонзиллита в основном определяется его формой: при простом тонзиллите начинают с консервативной терапии, и лишь отсутствие эффекта после 2–3 курсов указывает на необходимость удаления миндалин. При 1-й степени токсико-аллергической формы возможно проведение консервативного лечения, при отсутствии положительного эффекта назначают тонзиллэктомию. Токсико-аллергические явления 2-й степени являются прямым показанием к удалению миндалин.
Методы консервативного лечения хронического тонзиллита многочисленны. К наиболее распространенным относятся следующие.
Промывание лакун миндалин различными антисептическими растворами – фурацилина, риванола, перманганата калия – производят с помощью специального шприца с длинной изогнутой канюлей, конец которой вводят в устье лакуны, после чего нагнетают промывную жидкость. Она вымывает содержимое лакуны и изливается в полость рта и глотки, а затем отплевывается больным.
Эффективность метода зависит от механического удаления из лакун гнойного содержимого, а также воздействия на микрофлору и ткань миндалины веществами, заключенными в промывной жидкости. Курс лечения состоит из 10–15 промываний лакун обеих миндалин.
Важными являются систематичность выполнения лечебного курса и повторное его проведение один раз в квартал.
После промывания следует смазать поверхность миндалины раствором Люголя, 5% колларгола. Повторный курс промывания проводят через 2–3 месяца. Промывание антибиотиками не следует применять в связи с возможностью формирования сенсибилизации к ним, грибкового поражения, а также утраты чувствительности микрофлоры к данному антибиотику, тем более что антибиотики не имеют каких-либо преимуществ перед промыванием другими веществами. Противопоказаниями к промыванию лакун являются острое воспаление глотки, носа или миндалин и острые общие заболевания.
Выдавливание содержимого лакун шпателем применяется только в диагностических целях.
Не следует вводить в ткань миндалин и околоминдаликовую клетчатку различные антибиотики, ферменты, склерозирующие вещества, гормоны, так как опасность осложнений (в частности, абсцедирования) значительна.
Физиотерапевтические методы лечения – ультрафиолетовое облучение, УВЧ- и СВЧ-терапия, ультразвуковая терапия.
Для таких методов лечения, как гальванокаустика небных миндалин и рассечение лакун, нет достаточных теоретических и практических обоснований.
Глубокие разветвления лакун, доходящие нередко до капсулы миндалины, после рассечения наружных отделов оказываются замурованными рубцами и не имеют дренажа. Такие условия способствуют усилению поступления токсических продуктов из очага инфекции в организм и развитию тонзиллогенных осложнений. Эти методы, как и тонзиллотомию, нецелесообразно применять для лечения хронического тонзиллита.
О положительном эффекте проведенного лечения можно говорить, когда прекратились или стали реже обострения; уменьшились или исчезли объективные местные признаки хронического тонзиллита; стали менее выраженными или исчезли общие токсико-аллергические явления.
Удаление миндалин является радикальным методом лечения хронического тонзиллита.
Показаниями к оперативному лечению являются:
- хронический тонзиллит простой и токсико-аллергической формы 1-й степени при отсутствии эффекта от консервативного лечения;
- хронический тонзиллит токсико-аллергической формы 2-й степени;
- хронический тонзиллит, осложненный паратонзиллитом;
- тонзиллогенный сепсис.
Противопоказания: заболевания сердечно-сосудистой системы (в стадии декомпенсации), почечная недостаточность, тяжелый сахарный диабет, высокая артериальная гипертензия, заболевания крови и сосудистой системы.









