Социальному развитию рф
Северо-Осетинская государственная медицинская
академия

Учебное пособие
Владикавказ 2005
Составители:
зав. кафедрой – профессор З.Т. астахова
профессор Л.М. Мосин
доценты – А.В. Соплевенко, З.З. Дзукаева
ассистенты: А.В. Раппопорт, Ж.А. Кулова
Введение
Сердечно-сосудистые заболевания в начале XX века занимали не более нескольких процентов в структуре патологии населения. Еще в 50-х годах в рейтинге заболеваний по данным массового обследования более чем в 50 городах РФ они занимали 10-11 место. Примерно такое же положение было и за рубежом. В дальнейшем изменившийся образ жизни (индустриализация, урбанизация с психоэмоциональным стрессом и другими факторами риска цивилизованного общества), а также значительное улучшение качества диагностики ИБС резко увеличили долю болезней органов кровообращения и к концу XX века и они вышли на первые позиции среди заболеваний внутренних органов.
Несмотря на успехи в диагностике и лечении инфаркта миокарда (одной из самых грозных и опасных форм ишемической болезни сердца), он остается «проблемой века», являясь основной причиной развития тяжелой хронической сердечной недостаточности, высокой смертности, ранней инвалидизации. К настоящему времени накоплен огромный фактический материал - ежегодно в литературе появляется большое количество работ, посвященных инфаркту миокарда, в которых рассматриваются вопросы эпидемиологии, патогенеза, классификации, клинических и электрокардиографических форм, его диагностике и лечению.
К сожалению, инфаркт миокарда постоянно «молодеет», причем, если раньше развитие инфаркта миокарда у 25 - летнего молодого человека было казуистикой, то сейчас инфаркт миокарда встречается и у более молодых. Остается высокой и смертность от инфаркта миокарда, Так, в России среди причин смертности населения болезни системы кровообращения не только превалируют, но и имеют тенденцию к росту -55% всех причин смерти (50% - в развитых странах). И конечно же среди болезней сердечно-сосудистой системы грустная пальма первенства принадлежит инфаркту миокарда и его осложнениям (Лисицин Ю.П., 2002). Это все объясняет постоянный интерес к инфаркту миокарда - совершенствованию методов диагностики, лечения и профилактики его.
Данное пособие предназначено студентам старших курсов врачей-кардиологов для повышения их квалификации, более тщательного, системного и адекватного проведения реабилитация больных инфарктом миокарда современными методами диагностики и лечения.
ОПРЕДЕЛЕНИЕ ИНФАРКТА МИОКАРДА
Инфаркт миокарда (ИМ) - это ишемический некроз сердечной мышцы, вызванный острой недостаточностью коронарного кровообращения. Недостаточность может быть следствием внезапного прекращения притока артериальной крови по коронарному сосуду или несоответствия между потребностью миокарда в кислороде и возможностью коронарных артерий обеспечить эту потребность.
С теми или иными небольшими модификациями непринципиального характера подобное определение инфаркта миокарда дают комитеты и группы экспертов ВОЗ (1957, 1959, 1967, 1999, 2000, 2001г.г. и др.).
За последние годы в диагностике и лечении инфаркта миокарда и его осложнений произошли большие перемены - выявлены более новые, совершенные лабораторные и инструментальные методы диагностики, изменился подход к проведению лечебных мероприятий.
В литературе имеется по данному вопросу большое количество сведений, однако они разрозненны, иногда встречаются противоречивые представления по вопросам лечения инфаркта миокарда и его осложнений.
РАЗДЕЛ I.
РАЗДЕЛ II
Таблица № 1
Патоморфологическая характеристика инфаркта миокарда
Поэтапное развитие инфаркта миокарда
¯
через 10-20 мин после окклюзии коронарных артерий (обратимый период)
¯
Деформация митохондрий, их набухание и вакуолизация, потеря гликогена
¯
через 3-5 часов от начала заболевания (необратимый процесс)
¯
Появляются макрофаги по периферии зоны инфаркта миокарда кнаружи от линии лейкоцитарного вала и осуществляют резорбцию и фагоцитоз некротизированных мышечных волокон. Возникает фибропластическая реакция, знаменующая начало формирования рубца.
¯
6-7-е сутки от начала заболевания
¯
Состояния миокарда
¯
1 5-6 неделя от начала заболевания
¯
РАЗДЕЛ III
Инфаркт предсердий
4. Инфаркт правого желудочка
В классификации ИБС ВКНЦ выделяются следующие формы ИМ:
Крупноочаговый (трансмуральный)
Мелкоочаговый («нетрансмуральный», «интрамуральный» «субэндокардиальный»)
Клинические классификации течения заболевания не носят сугубо академического характера, они должны дать врачу четкие ориентиры в диагностике, лечении и прогнозе в каждом конкретном случае.
Выделяют 8 основных клинических синдрома инфаркта миокарда:
- предынфаркт
- болевой синдром
- резорбционно-некротический синдром
- острая сердечная недостаточность
- кардиогенный шок
- нарушения ритма сердца
- синдромы, обусловленные динамическим нарушением мозгового кровообращения
- абдоминальный синдром.
В зависимости от особенностей симптоматики начала развивающегося инфаркта миокарда можно выделить клинические варианты:
- болевой (status anginosus);
- астматический (status astmaticus);
- абдоминальный (status abdominalis -гастралгический, гастритический);
- аритмический;
- цереброваскулярный;
- периферический;
- малосимптомное (бессимптомное) течение
По глубине поражения инфаркт миокарда делится:
- трансмуральный
- нетрансмуральный
К продромальным симптомам, наблюдающимся примерно у 79% больных в течение нескольких дней или недель, предшествующих инфаркту миокарда, относятся прогрессирующая стенокардия, ощущение нехватки воздуха или слабость.
Клиническое течение инфаркта миокарда зависит от ряда факторов - локализация и обширность некроза сердечной мышцы, фон, на котором развивается инфаркт миокарда (склеротические изменения миокарда, пороки сердца, сахарный диабет, артериальная гипертензия, нарушения функции печени и почек и т.д.).
Существуют различные клинические классификации периодов болезни, которые помогают врачу представить типичную характеристику каждого из этапов развития инфаркта миокарда и обосновать наиболее эффективную и адекватную терапию.
Инфаркт миокарда не имеет единообразной патогномоничной симптоматики, его клинические лабораторно-инструментальные проявления вариабельны. Поэтому диагностика инфаркта миокарда по решению экспертного совета ВОЗ должна основываться на сумме клинических, электрокардиографических и ферментных признаков.
«Признаки» инфаркта сердечной мышцы:
• неожиданная, мучительная, со страхом смерти боль в передней части грудной клетки; она подозрительна, когда следом за ней следует падение артериального давления или шок;
• внезапное возникновение тяжелых нарушений сердечного ритма, или острой сердечной недостаточности левожелудочкового типа, или сосудистого коллапса вплоть до шока; при этом боль в груди по своей интенсивности отступает на второй план или вовсе отсутствует (безболевое течение);
• необычная для больного упорная боль различной интенсивности, возникающая либо в эпигастрии, либо в обеих руках, либо в области шеи, зубов нижней челюсти; нередко эта боль отмечалась у больного и раньше, но была в виде кратковременных приступов;
• неожиданное, острое (но не внезапное, не мгновенное) и существенное ухудшение состояния и без того тяжелого больного, проявляющее себя вдобавок сердечной недостаточностью, снижением уровня артериального давления, нарушениями ритма сердца;
• искажение комплекса QRS в нескольких отведениях ЭКГ, особенно в тех случаях, когда они раньше отсутствовали;
• немотивированная лихорадка, лейкоцитоз, ускорение скорости оседания эритроцитов (СОЭ), повышение активности креатинфосфокиназы КФК), аспартатаминотрансферазы (АсТ), аланинаминотрансферазы(АлТ), лактатдегидрогеназы (ЛДГ) (резорбционно-некротический синдром) и других ферментов сыворотки крови у больных с ХИБС.
Боль при острой коронарной недостаточности отличают: приступообразный характер, локализация за грудиной; неполное облегчение после приема больным обычной дозы нитратов. Но основное отличие состоит в том, что боль имеет ангинозный характер или содержит ангинозный компонент (тяжесть, сдавление, стеснение за грудиной, чувство «жабы», теснящей грудь человека, препятствующей свободе движений). Нередко, особенно у пожилых людей болевой приступ по интенсивности не имеет угрожающего характера, не вызывает особого страха. Локализация и характер боли у них соответствует привычным для больного приступам стенокардии и приступ инфаркта миокарда не вызывает необходимости обратиться к врачу. Иногда она отличается только локализацией (например, боли локализуются в обеих руках, предплечьях и больной не придает им значения).
В 5-15% случаев инфаркт миокарда оказывается безболевым. Под этим понимается инфаркт миокарда, возникший при полном отсутствии болевых или ангинозных ощущений, либо при незначительно выраженных болевых ощущений.
При астматическом варианте ведущей жалобой больного становится приступ одышки, удушья, нехватки воздуха. По сути это острая левожелудочковая недостаточность, боли могут отсутствовать или же незначительны и пациент не фиксирует на них внимания врача. Очевидно, такая ситуация возникает преимущественно при повторных инфарктах миокарда: имеющийся постинфарктный кардиосклероз, часто с аневризмой левого желудочка, способствует возникновению острой застойной сердечной недостаточности. По мнению ряда авторов астматический вариант возникает при инфаркте сосочковых мышц, когда появляется относительная недостаточность митрального клапана и быстро развивается застойная сердечная недостаточность.
Для абдоминального (гастралгического) варианта характерно сочетание болей в верхних отделах живота с диспептическими расстройствами (тошнотой, неоднократной рвотой, почти не приносящей облегчения, икотой, отрыжкой воздухом), парезом желудочно-кишечного тракта с резким вздутием живота, вначале возможна повторная дефекация. При абдоминальном варианте брюшная стенка в верхних отделах живота напряжена и нередко болезненна при пальпации. Возможно возникновение эрозий и острых язв в застойной слизистой желудка и кишечника с кровотечениями из них. Абдоминальный вариант чаще всего возникает у больных с диафрагмальным инфарктом миокарда.
Аритмический вариант инфаркта миокарда встречается довольно часто. Так как нарушения сердечного ритма возникают почти у всех больных инфарктом миокарда, то наличие даже самых тяжелых из них не дает основания для диагностирования аритмического варианта инфаркта миокарда. При аритмическом варианте в клинической картине не просто наличествует, но обязательно превалируют нарушения ритма и обусловленные ими симптомы. Наиболее часто аритмический вариант протекает в виде несвойственного больному пароксизма желудочковой или наджелудочковой аритмии, полной атриовентрикулярной блокады; значительно реже - пароксизма мерцательной аритмии.
Аритмический вариант, особенно у пожилых больных, может сопровождаться потерей сознания и другими неврологическими симптомами, выступающими на первый план.
Цереброваскулярный вариант - случаи возникновения инфаркта миокарда с преобладающими симптомами нарушения (обычно динамического) мозгового кровообращения. Чаще это обморок, головокружение, тошнота, рвота (центрального генеза в отличие от наблюдаемой при абдоминальном варианте), а также очаговая неврологическая симптоматика.
Малосимптомный (бесссимптомный) вариант инфаркта миокарда характеризуется полным отсутствием какой-либо клинической симптоматики или эти признаки (боль, аритмия, одышка, слабость) бывают столь нетяжелые и непродолжительные, что незапоминаются больным, а ЭКГ-признаки инфаркта миокарда обнаруживаются случайно (в санатории, при обследовании по поводу другого заболевания и т.д.).
Своеобразным вариантом бессимптомного инфаркта миокарда является его возникновение на операционном столе, когда пациент находится под наркозом (часто встречается у оперированных по поводу желчно-каменной болезни). Иногда после окончания действия наркоза больные не предъявляют каких-либо жалоб, позволяющих заподозрить появление или углубление коронарной патологии, но ЭКГ, зарегистрированная в ближайшем послеоперационном периоде, свидетельствует об остром инфаркте миокарда.
В некоторых случаях возникновение инфаркта миокарда проявляется лишь внезапной резкой слабостью.
Заболевание может начинаться продромальным периодом - предынфарктным состоянием — по ряду признаков объективного и субъективного характера с определенной долей вероятности предполагать угрозу развития инфаркта миокарда. Выделяют три симптомокомплекса, характерных для этого процесса: стенокардия, впервые 
 появившаяся у больного в течение предшествующих 3-4 недель; внезапное увеличение частоты и углубление тяжести приступов у больного со стабильной стенокардией; появление стенокардии покоя, ночных приступов у больных со стенокардией напряжения. Важным критерием для оценки предынфарктного состояния являются данные ЭКГ и особенно холтеровского мониторирования ЭКГ. Динамические изменения сегмента ST и зубца Т, появление их при обычной физической нагрузке или в покое, увеличение частоты подобных нарушений указывают на ухудшение коронарного кровотока и возможность развития инфаркта миокарда. Необходимо четко помнить, что в предынфарктном состоянии нельзя проводить для уточнения состояния коронарного кровообращения пробы с физической нагрузкой, которые являются неоправданным риском для этих больных. Для уточнения диагноза в этих случаях используется холтеровское мониторирование ЭКГ. Предынфарктное состояние является показанием для проведения коронарографии, которая позволит оценить степень изменений коронарного сосуда, обуславливающих нарушение коронарного кровообращения и возможности их компенсации. Можно согласиться с мнением ряда авторов, которые считают, что имеющаяся до инфаркта миокарда стенокардия способствует повышению адаптации коронарного кровотока к возможной ишемии. Предынфаркт не обязательный признак развивающегося инфаркта миокарда, поэтому его условно относят к первому периоду болезни.
появившаяся у больного в течение предшествующих 3-4 недель; внезапное увеличение частоты и углубление тяжести приступов у больного со стабильной стенокардией; появление стенокардии покоя, ночных приступов у больных со стенокардией напряжения. Важным критерием для оценки предынфарктного состояния являются данные ЭКГ и особенно холтеровского мониторирования ЭКГ. Динамические изменения сегмента ST и зубца Т, появление их при обычной физической нагрузке или в покое, увеличение частоты подобных нарушений указывают на ухудшение коронарного кровотока и возможность развития инфаркта миокарда. Необходимо четко помнить, что в предынфарктном состоянии нельзя проводить для уточнения состояния коронарного кровообращения пробы с физической нагрузкой, которые являются неоправданным риском для этих больных. Для уточнения диагноза в этих случаях используется холтеровское мониторирование ЭКГ. Предынфарктное состояние является показанием для проведения коронарографии, которая позволит оценить степень изменений коронарного сосуда, обуславливающих нарушение коронарного кровообращения и возможности их компенсации. Можно согласиться с мнением ряда авторов, которые считают, что имеющаяся до инфаркта миокарда стенокардия способствует повышению адаптации коронарного кровотока к возможной ишемии. Предынфаркт не обязательный признак развивающегося инфаркта миокарда, поэтому его условно относят к первому периоду болезни.
Классически считается, что течение инфаркта миокарда включает следующие периоды болезни:
1. Острейший период - от 30 мин.до 3 часов - продолжается от момента возникновения нарушения коронарного кровотока, появления ишемии миокарда до начала формирования очага некроза, всего 3-4 часа. Это период, существуют реальные возможности разрушения формирующегося или сформированного тромба с помощью тромболитических средств, восстановления кровотока и предупреждения образования некроза. В это период возникают тяжелые осложнения, требующие немедленной терапии. Это, прежде всего, болевой синдром (боли носят разнообразный характер - режущие, жгучие, иррадиирующие в левую руку, плечо, нижнюю челюсть, достигают интенсивности за несколько минут, локализуются за грудиной, значительно реже локализуются в эпигастральной области), тяжелые сложные нарушения ритма (развиваются почти в 90% случаев, вариабельны - от синусовой тахикардии и предсердных экстрасистол до групповых и ранних желудочковых экстрасистол, которые нередко являются предвестниками возникновения желудочковой тахикардии и фибрилляции желудочков), острая сердечная недостаточность (как правило, протекает по левожелудочковому типу, однако в острейшем периоде встречается редко);
2. Острый период - до 10 дней заболевания - соответствует времени формирования очага некроза, его резорбции, началу формирования рубца и продолжается 7-10 дней. По другим классификациям соответствует резорбционно-некротическому синдрому. Клиническая симптоматика определяется рядом общих реакций организма на некротический процесс, резорбцию некротических масс и замещение их грануляционной тканью и на те изменения сердечно-сосудистой системы, которые развиваются в связи с поражением миокарда. К этому времени, как правило, боли исчезают. Появляется лихорадка на 2-3-й день заболевания. Температура тела может повышаться до 37-38°С и держится 3-4 дня. Субфебрильная температура может сохраняться в течение 2-3 недель. Следует помнить, что ряд осложнений (пневмония, тромбоэндокардит, инфаркт легкого, синдром Дресслера) может быть причиной лихорадки. АД держится на умеренно низком уровне, причем в большей степени снижено систолическое давление. Держится тахикардия. Тоны сердца при аускультации становятся глуше, может выслушиваться ритм галопа. Появление систолического шума на верхушке и в V точке является следствием сердечной недостаточности (СН) или поражения сосочковой мышцы В остром периоде почти вдвое уменьшается частота возникновения нарушений ритма сердца, но они становятся (особенно в первые 3-4 дня) наиболее опасными. Для этого периода характерны осложнения: сердечная недостаточность, сложные нарушения ритма и проводимости, разрыв сердца, инфаркт легкого, парез желудка и кишечника, психические расстройства;
3. Подострый период - до 4-8-й недели болезни - соответствует времени формирования рубца, полного замещения некротических масс грануляционной тканью. Его продолжительность зависит от размера инфаркта, реактивности организма, возраста больного, сопутствующих осложнений. В среднем он длится 4-5 недель. Прогностически это период более благоприятен, чем предыдущие, учитывая, что тяжелые осложнения, обуславливающие высокую летальность при инфаркте миокарда (фибрилляция желудочков, острая сердечно-сосудистая недостаточность, кардиогенный шок), развиваются, как правило, в 1-е сутки болезни. У большинства больных отсутствуют боли в области сердца, уменьшаются проявления сердечной недостаточности, хотя в ряде случаев они сохраняются (переход в хроническую недостаточность кровообращения) и могут даже нарастать (тахикардия, застойные хрипы в нижних отделах легких, увеличение размеров печени, отеки ног, поясницы). АД, особенно систолическое, постепенно повышается, хотя обычно не достигает исходного уровня. Может появиться обезглавленная гипертензия, при которой диастолическое давление остается повышенным, а систолическое может быть несколько сниженным или нормальным. Нарушения ритма сердца встречаются гораздо реже. В этот период исчезает тахикардия, систолический шум. Постепенно, по мере рассасывания некротического участка и развития рубца, исчезают проявления резорбционно-некротического синдрома. С 3-4 дня от начала заболевания уменьшается лихорадка и к концу 1-й недели температура тела обычно нормализуется;
4. Постинфарктный период - 2-6 месяцев от начала заболевания - соответствует периоду консолидации рубца и максимально возможной адаптации сердечнососудистой системы к новым условиям функционирования с учетом той или иной степени повреждения миокарда. У большинства больных в этот период отсутствует болевой синдром, хотя в некоторых случаях могут появляться приступы стенокардии, беспокоившие до возникновения инфаркта миокарда. К этому времени нормализуются все показатели (ЭКГ, активность ферментов и т.д.), указывающие на наличие очага некроза и формирующийся рубец. Постинфарктный синдром (синдром Дресслера), появившийся в острый период болезни, может сохраняться длительное время (до нескольких месяцев). Из других осложнений возможны нарушения ритма сердца и формирующаяся хроническая сердечная недостаточность.
В. Диагностика инфаркта миокарда
Диагноз инфаркта миокарда в типичных случаях с характерным status anginosus не представляет сложностей. При постановке диагноза учитывают данные современных методов исследования, в первую очередь, ЭКГ, лабораторные данные, результаты радионуклидного исследования.
В половине случаев удается установить провоцирующий фактор: это может быть физическая или эмоциональная нагрузка, тяжелое внесердечное заболевание, операция.
Инфаркт миокарда развивается в любое время суток, но чаще утром, впервые несколько часов после пробуждения, что, по-видимому, связано с симпатического тонуса и риска развития тромбоза в период с 6:00 до 12:00. По мнению ряда авторов (А.Л.Сыркин и др., 2003) инфаркт миокарда, возникший ночью (во время сна) наряду с инфарктом миокарда с зубцом Q, повторными инфарктами миокарда в анамнезе, является предиктором развития сердечной недостаточности.
Учитывая отсутствие единообразной патогномоничной симптоматики, вариабельность клинических и инструментально-лабораторных проявлений, диагностика инфаркта миокарда по решению экспертного совета ВОЗ должна основываться на сумме клинических (1), электрокардиографических (2) и ферментных данных(3).
1. Боль (за грудиной, приступообразная, тяжесть, сдавление, стеснение за грудиной, чувство «жабы», теснящей грудь человека, препятствующей свободе движений) при инфаркте миокарда отлична от стенокардитической: интенсивнее, продолжительнее, не реагирует на привычные дозировки нитроглицерина. Повышается АД, что подчеркивает реальность интенсивной боли. В ряде случаев инфаркт миокарда оказывается безболевым. Особенно часто это бывает при сахарном диабете, а также у пожилых - у них появляется внезапная одышка, которая может перейти в отек легких. Первым проявлением инфаркта миокарда могут стать обморок, оглушенность, резкая слабость, аритмии, тромбоэмболии артерий большого круга кровообращения или необъяснимое падение АД. Встречаются также атипичные формы. Боль может возникать в эпигастрии, иногда иррадиирует в руки, реже - в живот, спину, шею, нижнюю челюсть, может имитировать астматический приступ и т.д. Если в анамнезе нет стенокардии, боль в эпигастрии часто ведет к ошибочной диагностике патологии живота - диспепсии и др. Другие жалобы, которые могут развиваться при инфаркте миокарда - это слабость, потливость, тошнота, рвота, тревога, страх смерти.
При инфаркте миокарда существенное диагностическое значение имеют симптомы «второго дня» - клинические проявления инфаркта миокарда, возникающие по прошествии острого приступа. Интервал не менее одних суток между началом приступа инфаркта и повышением температуры тела служит важной особенностью этого симптома при инфаркте миокарда, независимо от величины повышения температуры.
Еще позднее появляется эпистенокардитический перикардит. Шум трения перикарда удается выслушать не ранее чем на исходе первых суток после ангинозного приступа, чаще на 2-3 сутки болезни.
В остром периоде инфаркта миокарда иногда наблюдаются симптомы поражения печени (увеличение размеров или повышением чувствительности на почве застойных явлений и т.п.).
2. Электрокардиографическая диагностика. С помощью ЭКГ мы фиксируем наличие очага ишемии и некроза миокарда, определяем локализацию, размеры, глубину поражения, наличие осложнений (аневризма, нарушение сердечного ритма и проводимости). 

Таблица №2
Таблица №3
Электрокардиографии
| Зона инфаркта
| Отведения, в которых выявляются патологические зубцы Q
|
| Перегородочная
| V,-V2
|
| Передняя
| V3-V4
|
| Переднесептальная
| V1-V3
|
| Боковая
| I, aVL,V4 -V6
|
| Нижнебоковая
| II, III, aVF, I, aVL, V4 - V6
|
| Переднебоковая
| I, aVL,V, -V6
|
| Нижняя
| II, III, aVF
|
| Задняя
| R/S>1 в отведениях V1, V2
|
| Правый желудочек
| V4R,V5R*
|
* - V4r, V5R - записывать ЭКГ, расположив электроды на правой половине грудной клетки, зеркально расположению электродов V4 и Vs. (рис. 2-8)
При инфаркте миокарда с зубцом Q различают четыре стадии: острейшую, острую, подострую и рубцевания, (рис. 9)
• острейшая - характеризуется развитием «монофазной кривой» (выраженный подъем сегмента ST, одновременно в реципрокных отведениях может наблюдаться депрессия сегмента ST, появление которой свидетельствует об обширности инфаркта миокарда).
• острая - на ЭКГ сохраняется «монофазная кривая» и появляется патологический зубец Q, амплитуда зубца R снижается или он исчезает полностью (формируется зубец QS).
• подострая - сегмент ST возвращается на изолинию, а патологические зубцы Q или QS, низкоамплитудные зубцы R и отрицательные зубцы Т сохраняются.
• рубцевания — в рубцовой стадии на ЭКГ могут сохраниться признаки инфаркта миокарда в виде патологических зубцов Q низкоамплитудных зубцов R, отрицательных зубцов Т. У ряда больных на ЭКГ могут сохраняться признаки острейшей или острой стадии инфаркта миокарда («монофазная кривая»), что может свидетельствовать об аневризме (рис. 9.1)
Анализируя ЭКГ необходимо учитывать возраст, пол и клинический диагноз. Так, например, отрицательные зубцы Т в отведениях V1 – V3 - скорее норма у здоровой молодой женщины (стойкий ювенильный тип ЭКГ), но не у пожилого мужчины с болью в груди.
Ошибки в анализе ЭКГ очень часто вызваны невнимательностью. Чтобы этого не допустить, надо придерживаться определенного порядка. Анализ ЭКГ включает следующие 14 пунктов:
• соответствие технических требованиям (расположение электродов, артефакты, калибровка),
• ЧСС
• Ритм
• Интервал PQ
• Ширина комплекса QRS
• Интервал QT
• Зубец Р
• Амплитуда комплекса QRS
• Электрическая ось сердца
• 

 Переходная зона
Переходная зона
• Патологические зубцы Q
• Сегмент ST
• Зубцы Т
• Зубцы U.
Только после этого можно перейти к заключению, которое должно носить характер предположений и рассуждений. Большое значение имеет интерпретация ЭКГ в динамике.
Б. Лаборатоуная диагностика
При инфаркте миокарда происходит нарушение метаболизма миокарда, распад мышечных волокон, всасывание продуктов аутолитического расщепления белков, асептическое воспаление в тканях, прилежащих к зоне некроза - все это приводит к развитию общих реакций и повышению в крови ряда ферментов.
В лабораторной диагностике инфаркта миокарда широко используют исследование общего анализа крови, в котором находят неспецифические изменения - в 90% случаев повышается содержание лейкоцитов, который отмечается уже через несколько часов после развития болевого приступа и возвращается к норме к концу 1-й недели. Одним из диагностических признаков является анэозинофилия, более характерная для этого процесса, чем, например, палочкоядерный сдвиг влево. На 2-е сутки повышается скорость оседания эритроцитов (СОЭ) и остается повышенной 1-2 недели, но может сохранятся долго даже без сопутствующих осложнений. При инфаркте миокарда уже в первые сутки нарушаются также деформационные и агрегационные свойства эритроцитов - снижается деформируемость эритроцитов, в эритроцитарной фракции крови увеличивается уровень веществ с низкой и средней молекулярной массой, что, по-видимому, является одной из причин усиления способности эритроцитов к агрегации.
Из биохимических исследований наиболее информативными маркерами инфаркта миокарда считаются ферменты сыворотки крови:
• Креатинфосфокиназа (КФК) - определение общей КФК и ее МВ-изофермента.
Активность КФК при инфаркте миокарда повышается уже через 4-8 часов после окклюзии коронарной артерии, а к концу 3-х суток обычно нормализуется. Но если полагаться только на общую КФК, это может привести к гипердиагностике инфаркта миокарда, так как даже внутримышечная инъекция может повысить активность ее в 2-3 раза. Существуют и другие причины повышения активности общей КФК - поражение скелетных мышц (миопатии, полимиозит, травмы, судороги, длительный постельный режим), электрическая кардиоверсия, катетеризация сердца, гипотиреоз, инсульт, oпeрации. Более информативной считается определение МВ-изофермента КФК (МВ-КФК). Вне сердца МВ-КФК содержится мало, поэтому повышение ее активности более специфично. Однако это повышение может происходить также при различных ситуациях - при операции на сердце, миокардитах, электрической кардиоверсии. Если активность МВ-КФК ≥2,5 % общей активности КФК, то скорее поврежден миокард, а не скелетные мышцы. Гораздо существеннее не абсолютные значения общей КФК и МВ-КФК, а их динамика в первые сутки. Нарастание на 25% в 2-х пробирках с 4-часовым интервалом, а тем более нарастание концентрации МВ-КФК в течение 24 ч увеличивает чувствительность признака до 100%. Считается, что увеличение МВ-КФК более 10-13 ЕД/л или более 5-6% от общей активности КФК - свидетельство некроза миокарда.
другие ферменты - изменения содержания в сыворотке крови лактатдегидрогеназы (ЛДГ), аспартатаминотрансферазы (ACT), аланинаминотрансферазы (АЛТ) для диагностики инфаркта миокарда мало специфичны.
Из диагностических тестов важное место занимают сердечные тропонины Т и I, отличающиеся от мышечных по аминокислотному составу. В норме тропонины не определяются, а при инфаркте миокарда их уровень становится в 20 раз выше максимального уровня погрешности исследования. Ценность метода значительно возрастает при наличии травмы скелетных мышц наряду с инфарктом миокарда. Тропонин I появляется только при некрозе кардиомиоцитов в первые часы заболевания и считается одним из наиболее ранних и чувствительных признаков инфаркт миокарда. Тропонин Т также появляется в крови в первые 6 часов, но он менее чувствителен, чем увеличение тропонина I.Диагностическая ценность тропонинов возрастает в тех случаях, когда диагностировать инфаркт миокарда приходится через 2-3 суток от начала заболевания. Повышенный уровень тропонина I сохраняется до 10 суток, а тропонина Т - до 2-х недель. Высокий уровень тропонинов даже при нормальной активности МВ-КФК - неблагоприятный прогностический признак.
Уровень миоглобина при инфаркте миокарда (хотя он неспецифичен) повышается одним из первых, однако в крови сохраняется кратковременно (быстро выводится с мочой) и приходит к нормальной величине (10 ммоль/л) к концу первых суток.
Определение С-реактивного белка - представителя семейства белков острофазового ответа, при инфаркте миокарда имеет определенное значение. Так, результаты исследования MRFIT показали: риск инфаркта миокарда и смерти от ИБС повышался в 3 раза в группе, имевшей наиболее высокие концентрации этого протеина. В настоящее время С-реактивный белок исследователи рассматривают в качестве возможного фактора риска осложнений острого инфаркта миокарда, в том числе разрыва сердца. Прослеживается достоверная связь между высокими концентрациями С-реактивного белка и увеличением частоты формирования тромба в левом желудочке у больных острым инфарктом миокарда.
Помимо перечисленных важных лабораторных исследований при инфаркте миокарда может повышаться уровень сахара в сыворотке крови (что особенно важно учитывать у больных сахарным диабетом), развиваться диспротеинемия (увеличение a-глобулинов, снижение уровня альбуминов), появляться патологический С- реактивный белок.
В. Визуализация миокарда
а). Эхокардиография (ЭхоКГ)- очень удобный метод для первоначального обследования. При инфаркте миокарда почти всегда наблюдаются нарушения локальной сократимости миокарда, даже в отсутствии подъема ST.
При инфаркте миокарда с патологическим зубцом Q в области его локализации обнаруживают зоны гипокинезии, акинезии или дискинезии, а также выраженное локальное истончение миокарда. В этих случаях достаточно распространенные нарушения локальной сократимости левого желудочка, захватывающие несколько сегментов, можно визуализировать также по одномерным ЭхоКГ (рис. 10-13) При двухмерной ЭхоКГ у больных с трансмуральным инфарктом миокарда дискинезия миокарда, проявляющаяся в виде локальной деформации (выбухания) внутреннего контура левого желудочка во время систолы желудочка, обычно развивается как признак выраженных Рубцовых или некротических изменений или так называемой динамической аневризмы левого желудочка.
При инфаркте миокарда без зубца Q локальные изменения нарушения сократимости миокарда выявляют значительно реже.
С помощью эхокардиографии можно дать оценку функции левого желудочка, которая так важна для прогноза. Эхокардиография позволяет выявить инфаркт миокарда правого желудочка, истинную и ложную аневризму, перикардиальный выпот, пристеночный тромбоз левого желудочка, разрыв межжелудочковой перегородки и митральную недостаточность, оценить внутрисердечную гемодинамику.
б). Изотопные методы диагностики инфаркта миокарда применяют значительно реже, чем эхокардиографию:
Сцинтиграфия миокарда с 201ТI и 99m Тс-изонитрилом через несколько часов после трансмурального инфаркта, как правило, обнаруживает дефект накопления («холодный очаг»): изотоп распределяется пропорционально перфузии миокарда и в зону инфаркта не попадает. Метод очень чувствителен, но мало специфичен, поскольку рубец тоже дает дефект накопления, (рис. 14, 15).
Изотопная вентрикулография с эритроцитами, меченными 99mТс, позволяет выявить нарушения локальной сократимости, измерить фракцию выброса левого желудочка и другие гемодинамические параметры, оценить фракцию правого желудочка, что существенно при подозрении на инфаркт миокарда правого желудочка, но этот метод недостаточно специфичен.
Большое значение в лечебной тактике имеет диагностика и постинфарктных аневризм сердца. И здесь «золотым стандартом» диагностики является контрастная вентрикулография, эхокардиография и стресс-эхокардиография.
в) Рентгенография органов грудной клетки позволяет выявить осложнения инфаркта миокарда - застой в легких и провести дифференциальную диагностику (пневмоторакс, расслаивающая аневризма аорты).
Таким образом диагностика инфаркта миокарда складывается из клинического, лабораторного и функционально-диагностических исследований (схема №1.).
Схема 1
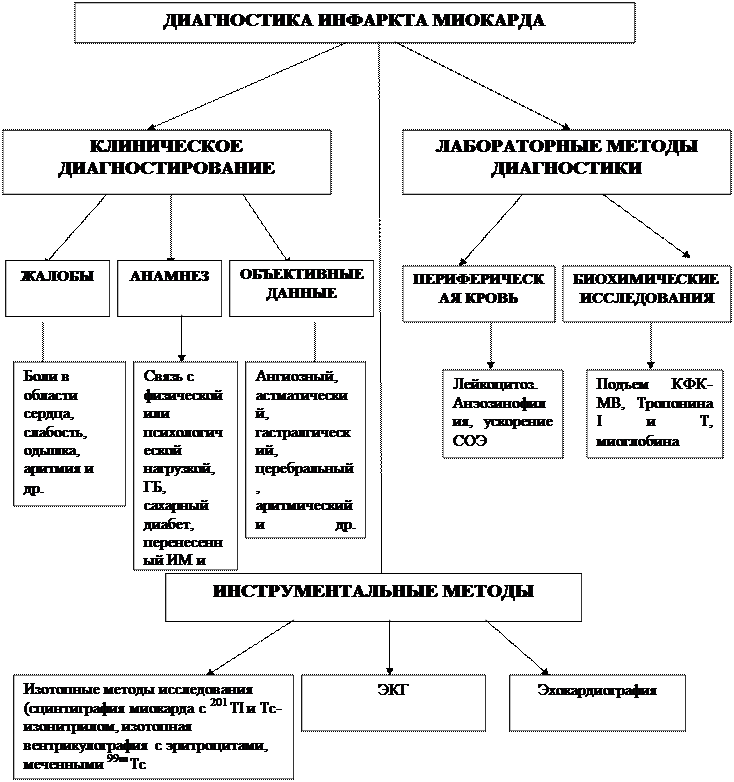
Г. Дифференциальная диагностика инфаркта миокарда.
При проведении дифференциальной диагностики инфаркта миокарда с другими кардиальными и экстракардиальными заболеваниями необходимо помнить, прежде всего, о следующих моментах:
• затруднениях, связанных с ранее перенесенным инфарктом миокарда,
• соответствии диагноза инфаркта миокарда полу и возрасту больного, наличию факторов риска.
Можно выделить два вида ошибок при диагностике инфаркта миокарда:
• прежде всего, инфаркт миокарда может быть недооценен - ряд з





 появившаяся у больного в течение предшествующих 3-4 недель; внезапное увеличение частоты и углубление тяжести приступов у больного со стабильной стенокардией; появление стенокардии покоя, ночных приступов у больных со стенокардией напряжения. Важным критерием для оценки предынфарктного состояния являются данные ЭКГ и особенно холтеровского мониторирования ЭКГ. Динамические изменения сегмента ST и зубца Т, появление их при обычной физической нагрузке или в покое, увеличение частоты подобных нарушений указывают на ухудшение коронарного кровотока и возможность развития инфаркта миокарда. Необходимо четко помнить, что в предынфарктном состоянии нельзя проводить для уточнения состояния коронарного кровообращения пробы с физической нагрузкой, которые являются неоправданным риском для этих больных. Для уточнения диагноза в этих случаях используется холтеровское мониторирование ЭКГ. Предынфарктное состояние является показанием для проведения коронарографии, которая позволит оценить степень изменений коронарного сосуда, обуславливающих нарушение коронарного кровообращения и возможности их компенсации. Можно согласиться с мнением ряда авторов, которые считают, что имеющаяся до инфаркта миокарда стенокардия способствует повышению адаптации коронарного кровотока к возможной ишемии. Предынфаркт не обязательный признак развивающегося инфаркта миокарда, поэтому его условно относят к первому периоду болезни.
появившаяся у больного в течение предшествующих 3-4 недель; внезапное увеличение частоты и углубление тяжести приступов у больного со стабильной стенокардией; появление стенокардии покоя, ночных приступов у больных со стенокардией напряжения. Важным критерием для оценки предынфарктного состояния являются данные ЭКГ и особенно холтеровского мониторирования ЭКГ. Динамические изменения сегмента ST и зубца Т, появление их при обычной физической нагрузке или в покое, увеличение частоты подобных нарушений указывают на ухудшение коронарного кровотока и возможность развития инфаркта миокарда. Необходимо четко помнить, что в предынфарктном состоянии нельзя проводить для уточнения состояния коронарного кровообращения пробы с физической нагрузкой, которые являются неоправданным риском для этих больных. Для уточнения диагноза в этих случаях используется холтеровское мониторирование ЭКГ. Предынфарктное состояние является показанием для проведения коронарографии, которая позволит оценить степень изменений коронарного сосуда, обуславливающих нарушение коронарного кровообращения и возможности их компенсации. Можно согласиться с мнением ряда авторов, которые считают, что имеющаяся до инфаркта миокарда стенокардия способствует повышению адаптации коронарного кровотока к возможной ишемии. Предынфаркт не обязательный признак развивающегося инфаркта миокарда, поэтому его условно относят к первому периоду болезни.

 Переходная зона
Переходная зона



