ГЛАВА 8. ТРАВМЫ НЕРВНОЙ СИСТЕМЫ
ТРАВМЫ ЧЕРЕПА И ГОЛОВНОГО МОЗГА
Эпидемиология
Больные с травмами черепа и головного мозга составляют наибольшую часть пациентов нейрохирургического профиля. Ежедневно врач, работающий на «скорой помощи», осматривает и решает вопрос о госпитализации пострадавших с повреждениями черепа и головного мозга. До 50% обращений в травматологический пункт приходится на больных с черепно-мозговой травмой. Статистические данные показывают, что с развитием промышленности и транспорта увеличивается число и тяжесть черепно-мозговых повреждений. Растёт число сочетанных повреждений головы с опорно-двигательным аппаратом, органами брюшной полости и грудной клетки.
Несмотря на значительные успехи нейротравматологии, нейроанестезиологии и реанимации, летальность среди пострадавших с тяжё- лой черепно-мозговой травмой составляет до 70-85%. Благоприятный исход во многом зависит от экстренной диагностики и своевременного хирургического лечения больных, у которых возникает сдавление головного мозга.
В связи с этим знание клинической картины черепно-мозговых повреждений, симптомов сдавления головного мозга и основных патогенетических механизмов их развития, а также умение диагностировать степень тяжести черепно-мозговой травмы и внутричерепные гематомы, назначать необходимые лечебные мероприятия и выявлять показания к экстренным хирургическим операциям, направленным на ликвидацию сдавления головного мозга, обязательны для врача любой специальности.
Классификация
Для выбора тактики лечения необходимо чёткое знание классификации травм черепа и головного мозга. Различают изолированные,
сочетанные (действие механической энергии вызывает дополнительные внечерепные повреждения) и комбинированные (совокупное воздействие механической энергии и других факторов - температурного воздействия, радиационного, химического поражений и др.) черепно-мозговые травмы.
Черепно-мозговая травма (ЧМТ) может быть закрытой (нет прямой связи полости черепа с внешней средой) и открытой (есть связь полости черепа с внешней средой). Открытые ЧМТ, в свою очередь, бывают непроникающими и проникающими. При проникающей открытой ЧМТ существует повреждение всех покровов, включая твёрдую мозговую оболочку, кость, мягкие ткани на ограниченном участке (огнестрельные ранения, открытые вдавленные переломы и др.). При непроникающей травме повреждение оболочек мозга отсутствует. К открытой черепно-мозговой травме следует относить переломы основания черепа без видимых повреждений мягких тканей, сопровождаемые истечением ликвора из носовых ходов (назорея) или наружного слухового прохода (оторея).
В зависимости от степени тяжести повреждения головного мозга различают сотрясение, ушиб различной степени тяжести (лёгкая, средняя, тяжёлая) и сдавление компримирующими факторами (гематома, гидрома, очаг размозжения, вдавленный перелом, пневмоцефалия, инородное тело). В последние годы выделяют понятие диффузного аксонального повреждения головного мозга.
По тяжести различают три степени ЧМТ:
• лёгкая (сотрясение и ушиб головного мозга лёгкой степени);
• средней тяжести (ушиб головного мозга средней степени);
• тяжёлая (ушиб головного мозга тяжёлой степени, сдавление и диффузное аксональное повреждение головного мозга).
Формы ушиба головного мозга тяжёлой степени:
• экстрапирамидная;
• диэнцефальная;
• мезенцефальная;
• мезенцефалобульбарная;
• цереброспинальная. Сдавление головного мозга:
• внутричерепной гематомой;
• субдуральной гидромой;
• очагами размозжения головного мозга;
• вдавленным переломом костей черепа;
• пневмоцефалией;
• отёком (набуханием) головного мозга.
План обследования пациента с черепно-мозговой травмой
Основной определяющий момент для установления правильного диагноза и выработки адекватной тактики лечения - клинический осмотр, который начинают с уточнения анамнеза, вида и характера воздействия травмирующего агента. Следует помнить, что медицинская документация таких пациентов наиболее часто необходима как юридический документ учреждениям судебно-медицинской экспертизы и правоохранительным органам. Выясняя детали событий травмы, необходимо отмечать самостоятельное поведение пострадавшего (кто был рядом, сам ли встал, вышел из машины, как транспортировали в медицинское учреждение и т.д.). Именно по рассказу об обстоятельствах травмы и подробностях действий самого пострадавшего врач делает заключение о состоянии сознания в первые минуты травмы. На прямой вопрос: «Была ли утрата сознания?» - пострадавший нередко отвечает: «Не было» из-за амнезии. При отсутствии контакта с больным эти сведения можно получить у родственников, свидетелей, медицинских работников. Важной информацией будет длительность утраты сознания, наличие судорожного синдрома, особенности поведения пострадавшего после восстановления сознания. Для оценки уровня нарушения сознания у больного используют шкалу комы Глазго (табл. 8-1).
Таблица 8-1. Шкала комы Глазго
| Балльная оценка
| Открывание глаз
| Словесный ответ (речь)
| Двигательный ответ
|
|
| -
| -
| По команде
|
|
| -
| Развёрнутый
| Локализация боли
|
|
| Спонтанное
| Фразы
| Отдёргивание
|
|
| На звук
| Слова
| Патологическое сгибание
|
|
| На боль
| Бормотание
| Патологическое разгибание
|
|
| Нет
| Нет
| Нет
|
■ Лёгкая ЧМТ. Сознание ясное или умеренное оглушение (13- 15 баллов):
• сотрясение головного мозга;
• ушиб головного мозга лёгкой степени.
■ ЧМТ средней тяжести. Глубокое оглушение, сопор (8-12 баллов):
• ушиб головного мозга средней степени.
■ Тяжёлая ЧМТ. Кома 1 (4-7 баллов):
• ушиб головного мозга тяжёлой степени;
• диффузное аксональное повреждение;
• острое сдавление головного мозга.
Далее приступают к внешнему осмотру для определения характера местных изменений и исключения сочетанных повреждений (наличие подкожных и подапоневротических гематом, ссадин, ран, деформаций черепа, определение ликвореи, повреждения лицевого скелета, грудной клетки, органов брюшной полости, опорно-двигательного аппарата и т.д.). После оценки состояния витальных функций и их динамики (частота сердечных сокращений, артериальное давление, адекватность внешнего дыхания и его ритма) приступают к тщательному неврологическому осмотру. Обследование больного целесообразно проводить по группам неврологических симптомов: общемозговые, очаговые, менингеальные. Особое внимание необходимо уделять выявлению дислокационных симптомов (степень нарушения сознания, глазодвигательные расстройства, анизокория, реакция зрачков на свет, выраженность роговичных рефлексов, гемипарез, двусторонние патологические стопные знаки, брадикардия, артериальная гипертензия). Далее для уточнения диагноза прибегают к дополнительным методам обследования. Необходимым минимумом служат краниография (обязательно в двух проекциях, а при необходимости - передний или задний полуаксиальные снимки) и эхоэнцефалоскопия (для определения бокового смещения срединных структур головного мозга внутричерепными гематомами, очагами размозжения и т.д.).
В настоящее время наиболее информативные методы обследования нейротравматологических больных - КТ и МРТ. В 96% с помощью этих методов определяют вид и долевую локализацию внутричерепных поражений, состояние желудочковой системы, базальных цистерн, зоны отёка, ишемии и т.д. Метод ЭЭГ для диагностики тяжести поражения мозга в остром периоде ЧМТ обладает значительно меньшими диагностическими возможностями и не обязателен для больных.
Информативный метод диагностики - ПЭТ, однако в связи с дороговизной исследования и отсутствием достаточного количества аппаратов её применение крайне ограничено у больных в остром периоде ЧМТ.
СОТРЯСЕНИЕ ГОЛОВНОГО МОЗГА
Сотрясение головного мозга - наиболее частая форма ЧМТ; для него характерны функционально обратимые изменения в головном мозгу, развившиеся непосредственно после воздействия травмирующего фактора. Клинически сотрясение головного мозга представляет собой единую форму без деления на степени.
В патогенезе происходящих нарушений в головном мозгу при этой форме представлены явления дисфункции и дисциркуляции. Примерно через 2-3 нед, при соблюдении режима больным, эти нарушения исчезают, происходит восстановление нормального функционирования мозга.
Клиническая картина
Для больных с этой степенью тяжести травмы характерна утрата сознания от нескольких секунд до нескольких минут. По восстановлению сознания больные предъявляют основные жалобы на тошноту, головную боль, головокружение, общую слабость, нарушение аппетита. В отдельных случаях жалоб нет. Часто возможно выпадение памяти на короткий период событий во время, до и после травмы (контро-, ретро-, антероградная амнезии). Возможны вегетативные нарушения в виде потливости, чувства прилива крови к голове, чувства сердцебиения, лабильности пульса и артериального давления. В неврологическом статусе нередко определяют мелкоразмашистый нистагм при взгляде в стороны, слабость конвергенции, лёгкую девиацию языка в сторону, незначительную асимметрию глубоких рефлексов, координаторные нарушения. Все эти очаговые проявления, как правило, при сотрясении головного мозга должны исчезнуть к началу вторых суток.
Данные дополнительных методов обследования (краниография, эхоэнцефалоскопия, спинно-мозговая пункция, КТ) патологических изменений не выявляют. Следует отметить, что больным с наличием переломов костей лицевого скелета (костей носа, скуловой кости, верхней и нижней челюсти) следует устанавливать диагноз сотрясения головного мозга, даже при отсутствии чёткой клинической картины заболевания.
Пациентов с сотрясением головного мозга госпитализируют, однако необходимости стационарного лечения в нейрохирургичес-
ком или нейротравматологическом отделении нет, так как лечение этой группы пострадавших носит симптоматический характер и в преобладающем большинстве случаев не требует нейрохирургических манипуляций.
Лечение
Необходимо соблюдение постельного режима в течение 5-7 сут; назначение анальгетиков, седативных, антигистаминных и обязательно - противосудорожных препаратов. Дегидратационную терапию назначают в случаях повышения ликворного давления, которое диагностируют после спинно-мозговой пункции в стационаре. Больным показаны внутривенное введение и последующий приём ноотропных и сосудорасширяющих препаратов в виде курса лечения.
Течение
У больных в течение первой недели наступает полный регресс неврологических симптомов, улучшение общего состояния. Сроки стационарного лечения вариабельны (обычно 7-14 сут) и зависят от возраста больных, сопутствующей патологии, ран мягких тканей головы, сочетанных травм. Полное восстановление трудоспособности происходит в сроки до 3-4 нед с момента получения травмы. Однако возможны остаточные вегетативные проявления еще в течение 1 мес. Целесообразно наблюдение невролога за состоянием больных на период от выписки из стационара до выхода на работу. Как правило, никаких последствий при достоверно установленном диагнозе сотрясения головного мозга, выполнении охранительного режима, соблюдении диеты и адекватном лечении у пациентов не отмечают.
УШИБ ГОЛОВНОГО МОЗГА
Клиническая картина
Характерны функциональные (обратимые) и морфологические (необратимые) изменения. Массивность и распространённость морфологических поражений определяют степень ушиба. Так, при ушибе головного мозга лёгкой степени морфологические повреждения
имеют небольшие размеры, ограничены поверхностными отделами одной или нескольких извилин. При ушибе средней степени участки повреждений локализованы не только в коре, но и белом веществе двух, а иногда трёх долей мозга. Для ушиба головного мозга тяжёлой степени, в отличие от предыдущих двух, характерны повреждения практически всех отделов мозга, в том числе и ствола. В зависимости от уровня повреждения ствола выделяют следующие формы: экстрапирамидную, диэнцефальную, мезенцефальную, мезенцефалобульбарную и цереброспинальную.
Сдавление головного мозга
Сдавление головного мозга - экстренная нейрохирургическая патология, требующая проведения хирургического вмешательства. Синдром сдавления при ЧМТ подразумевает наличие дополнительного внутричерепного объёма ткани (сгустки крови, очаги размозжения мозгового вещества, костные отломки вдавленного перелома, ограниченное субдуральное скопление ликвора и др.), которое приводит к механическому смещению мозговых структур по отношению к костным образованиям черепа и выростам твёрдой мозговой оболочки. При этом возникает не только сдавление самого мозга, но также грубые вторичные нарушения ликвороциркуляции и кровообращения, особенно в венозной системе. Отёкший мозг смещается по оси (аксиально) или в сторону (под серп мозга) и ущемляется в естественных отверстиях. Ущемление мозга может происходить в вырезке намё- та мозжечка, в большом затылочном отверстии и под серповидным отростком. Если последний вид смещения эффективно лечат консервативно, то первые два почти всегда требуют оперативного лечения. Клинически эти процессы проявляются нарастанием гипертензионно-дислокационного синдрома. В зависимости от вида сдавления головного мозга гипертензионно-дислокационный синдром имеет особенности неврологических проявлений и различную скорость развития. Наиболее характерные общие черты этого синдрома:
• углубление расстройства сознания (оглушение-сопор-кома);
• психомоторное возбуждение;
• усиление головной боли;
• повторная частая рвота;
• стволовые симптомы (брадикардия, артериальная гипертензия, ограничение взора вверх, анизокория, нистагм, двусторонние патологические стопные знаки и др.);
• углубление очаговых симптомов (афазии, гемипарезы, мнестические нарушения).
Часто развитию гипертензионно-дислокационного синдрома предшествует так называемый светлый промежуток, возникающий через некоторое время после воздействия травмы. Основной признак промежутка - восстановление сознания между первичной и повторной его утратой. Длительность и выраженность светлого промежутка обусловлены не только видом сдавления головного мозга, но также степенью непосредственного первичного повреждения мозга (чем меньше повреждение, тем более выражен светлый промежуток), анатомическими особенностями строения и реактивностью организма пострадавшего.
Анализ клинических симптомов развивающегося сдавления ствола мозга позволил выделить пять патогномоничных симптомов.
■ Светлый промежуток (у 1/3 больных).
■ Анизокория (в 69% наблюдений, причём у 85% больных - со стороны гематомы, у 15% - на противоположной от гематомы стороне).
■ Развитие или нарастание в выраженности гемипареза с гемигипестезией.
■ Наличие или появление эпилептических, чаще первично-генерализованных припадков.
■ Нарастание нарушений гемодинамики:
• 1 этап - брадикардия и гипертония;
• 2 этап - тахикардия и гипотония.
Выявление хотя бы одного из этих симптомов - основание для хирургического вмешательства.
Внутричерепные гематомы (эпидуральные, субдуральные, внутримозговые, внутрижелудочковые) - наиболее частые причины сдавления головного мозга при ЧМТ, далее следуют очаги размозжения, вдавленные переломы, субдуральные гидромы, редко - пневмоцефалия.
Прежде чем приступить к характеристике различных гематом, необходимо обратить внимание на тот факт, что внутричерепные
гематомы, независимо от их вида и источника кровотечения, образуются в своём основном объёме в сроки до 3 ч после травмы, возможно, в течение первых минут или часа. Гематомой считают кровоизлияние, имеющее объём 25-30 мл.
Эпидуральные гематомы встречают в 0,5-0,8% всех ЧМТ, для них характерно скопление крови между внутренней поверхностью костей черепа и твёрдой мозговой оболочкой. Самая «излюбленная» локализация эпидуральных гематом - височная и смежные с ней области. Их развитие происходит в месте приложения травмирующего агента (удар палкой, бутылкой, камнем или при падении на неподвижный предмет), когда сосуды твёрдой мозговой оболочки травмируются костными отломками. Чаще всего страдает средняя оболочечная артерия, особенно участок, проходящий в костном канале, и её ветви, реже повреждаются вены и синусы (рис. 8-3). Разрыв стенки сосуда приводит к быстрому локальному скоплению крови (обычно 80-150 мл) в эпидуральном пространстве. Учитывая сращения твердой мозговой оболочки с костями черепа, особенно в местах черепных швов, эпидуральная гематома приобретает линзообразную форму с максимальной толщиной до 4 см в центре. Это приводит к локальному сдавлению головного мозга, а затем - к яркой клинике гипертензионно-дисло-
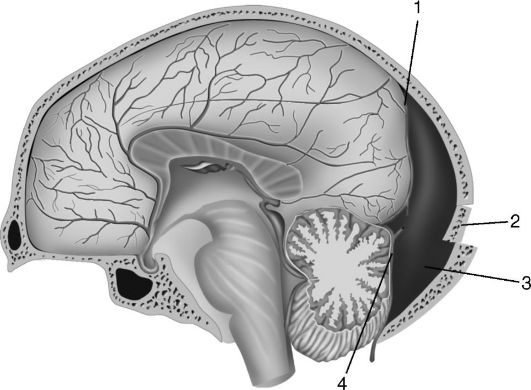 Рис. 8-3. Эпидуральная гематома в затылочной области и задней черепной ямке, образовавшаяся при повреждении поперечного синуса: 1 - твёрдая мозговая оболочка; 2 - перелом затылочной кости; 3 - гематома; 4 - повреждение поперечного синуса
Рис. 8-3. Эпидуральная гематома в затылочной области и задней черепной ямке, образовавшаяся при повреждении поперечного синуса: 1 - твёрдая мозговая оболочка; 2 - перелом затылочной кости; 3 - гематома; 4 - повреждение поперечного синуса
кационного синдрома. Довольно часто у больных с эпидуральными гематомами бывает светлый промежуток, во время которого отмечают лишь умеренную головную боль, слабость, головокружение. По мере нарастания компрессии мозга состояние больного нередко внезапно и быстро ухудшается. Часто возникают эпизоды психомоторного возбуждения, многократной рвоты, нестерпимой головной боли, после чего наступает вторичное угнетение сознания от оглушения до комы. Следует отметить, что для больных с эпидуральной гематомой характерно быстрое развитие синдрома сдавления головного мозга, поэтому коматозное состояние может наступить уже через несколько десятков минут после относительно благополучного состояния пострадавшего. Появляется и нарастает брадикардия до 40-50 в минуту, возникают артериальная гипертензия, глазодвигательные нарушения, анизокория, углубляются очаговые симптомы. На краниограммах выявляют переломы височной кости (причём линия перелома пересекает борозду от средней оболочечной артерии, иногда расположена над проекцией сагиттального и поперечного синусов - при переломах затылочной, теменных и лобной костей). При эхоэнцефалоскопии заметно боковое смещение срединных структур до 10 мм и даже больше.
Данные КТ-исследования (если тяжесть состояния больного позволяет провести обследование) указывают на наличие гиперденсной зоны линзообразной формы, прилежащей к кости и оттесняющей твёрдую мозговую оболочку (рис. 8-4).
Каротидная ангиография позволяет диагностировать сдавление головного мозга в 84% наблюдений. К ангиографическим симптомам сдавления мозга относят смещение А2-А3 сегментов передней мозговой артерии в противоположную сторону от локализации гематомы. Наличие «бессосудистого участка» над компремированным полушарием мозга (рис. 8-5).
При установлении диагноза эпидуральной гематомы показано экстренное хирургическое вмешательство. Следует отметить, что у больных с клиникой быстро нарастающего гипертензионно-дислокационного синдрома операция должна быть выполнена в кратчайшие сроки, до развития грубых постдислокационных нарушений кровообращения в стволе головного мозга.
При анестезиологическом пособии нельзя медикаментозно корригировать артериальную гипертензию до удаления гематомы, так как данное повышение артериального давления - компенсаторный защитный механизм мозга от ишемии в условиях внутричерепной
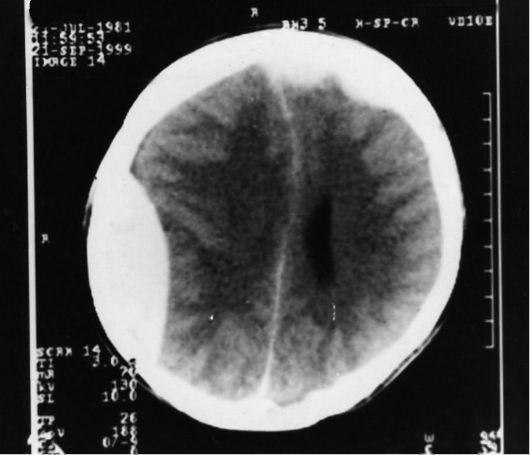 Рис. 8-4. К омпьютерная томограмма головного мозга. Видны множественные эпидуральные гематомы в виде гиперденсной линзообразной зоны, прилегающей к кости над правой теменной долей с признаками дислокации желудочковой системы (сдавление правого бокового желудочка, смещение серпа мозга влево). Над левой лобной долей определяются две небольшие по объёму эпидуральные гематомы
Рис. 8-4. К омпьютерная томограмма головного мозга. Видны множественные эпидуральные гематомы в виде гиперденсной линзообразной зоны, прилегающей к кости над правой теменной долей с признаками дислокации желудочковой системы (сдавление правого бокового желудочка, смещение серпа мозга влево). Над левой лобной долей определяются две небольшие по объёму эпидуральные гематомы
 Рис. 8-5. Каротидная ангиография. Смещение (2) передней мозговой артерии за среднюю линию в противоположную от гематомы сторону. «Бессосудистая зона» (1) над компремированным полушарием мозга
Рис. 8-5. Каротидная ангиография. Смещение (2) передней мозговой артерии за среднюю линию в противоположную от гематомы сторону. «Бессосудистая зона» (1) над компремированным полушарием мозга
гипертензии и синдрома компрессии головного мозга. В таких случаях снижение системного артериального давления до «нормального» приведёт к усугублению гипоксии и ишемии мозговой ткани, особенно в стволовых отделах.
В настоящее время предпочтение следует отдавать костно-пластическому варианту трепанации черепа, однако при многооскольчатых переломах проводят резекцию кости с формированием трепанационного окна, достаточного для адекватного удаления гематомы и поиска источника кровотечения (обычно 6-10 см в диаметре). Необходимо помнить, что выявление источника кровотечения, служащего причиной формирования гематомы, значительно уменьшает риск образования повторных гематом в зоне операции. После удаления сгустков крови и её жидкой части выполняют надёжный гемостаз с использованием коагуляции, перекиси водорода, гемостатической губки и воска. Иногда производят подшивание твёрдой мозговой оболочки к надкостнице по краям трепанационного окна. При верифицированной изолированной эпидуральной гематоме, когда отсутствует дислокационный синдром, нет необходимости вскрытия твёрдой мозговой оболочки. Костный лоскут укладывают на место и фиксируют надкостничными швами, оставляя эпидуральный дренаж на 1-2 сут. В случаях экстренной трепанации черепа из-за тяжести состояния больного, обусловленного гипертензионно-дислокационным синдромом, после удаления эпидуральной гематомы делают линейный разрез твёрдой мозговой оболочки длиной 2-3 см и осматривают субдуральное пространство с целью выявления сопутствующих гематом, очагов размозжения головного мозга. Твёрдую мозговую оболочку у больных этой группы не зашивают с целью создания декомпрессии. При своевременном и адекватном хирургическом вмешательстве в послеоперационном периоде у больных отмечают быстрый регресс общемозговых, очаговых и дислокационных симптомов. При оперировании пострадавших с острой эпидуральной гематомой на фоне выраженного дислокационного синдрома исходы значительно хуже, летальность достигает 40% из-за необратимых ишемических постдислокационных изменений в стволе головного мозга. Таким образом, существует чёткая зависимость между результатами лечения больных с эпидуральными гематомами и сроками проведения оперативного вмешательства.
Довольно редко возникают подострые и хронические эпидуральные гематомы, когда длительность светлого промежутка несколько
дней и более. У таких пострадавших гипертензионно-дислокационный синдром развивается медленно, характерно волнообразное течение травматической болезни в связи с улучшением состояния после проведения умеренной дегидратации. В этих случаях практически всегда возможно провести полноценное нейрохирургическое обследование, включая КТ, МРТ, ангиографию, данные которых позволяют чётко определить локализацию и размеры гематомы. Этим пострадавшим показано оперативное лечение - костно-пластическая трепанация черепа, удаление эпидуральной гематомы.
Субдуральные гематомы - наиболее частая форма внутричерепных гематом, они составляют 0,4-2% от всех ЧМТ. Субдуральные гематомы располагаются между твёрдой и паутинной мозговыми оболочками (рис. 8-6). Источники кровотечения в этих случаях - поверхностные мозговые вены в месте их впадения в синусы. Частота образования этих гематом примерно одинаковая как в зоне приложения травмирующего агента, так и по типу противоудара, что нередко обусловливает их развитие с обеих сторон. В отличие от эпидуральных, субдуральные гематомы, как правило, свободно растекаются по субдуральному пространству и имеют более обширную площадь. В большинстве наблюдений объём субдуральных гематом составляет 80-200 мл (иногда достигает 250-300 мл). Классический вариант течения со светлым промежутком возникает крайне редко в связи со значительным повреждением мозгового вещества по сравнению с эпидуральными гематомами. По времени развития дислокационного
 Рис. 8-6. Субдуральная гематома в области левой теменной доли: 1 - твёрдая мозговая оболочка; 2 - гематома; 3 - мозг (теменная доля)
Рис. 8-6. Субдуральная гематома в области левой теменной доли: 1 - твёрдая мозговая оболочка; 2 - гематома; 3 - мозг (теменная доля)
синдрома с компрессией ствола различают острые, подострые и хронические субдуральные гематомы. При острой субдуральной гематоме картина гипертензионно-дислокационного синдрома развивается чаще в сроки до 2-3 сут. Наблюдают угнетение сознания до сопора и комы, нарастает гемипарез, возникают двусторонние стопные знаки, эпилептические припадки, анизокория, брадикардия, артериальная гипертензия, нарушения дыхания. При отсутствии лечения позже присоединяются горметония, децеребрационная ригидность, двусторонний мидриаз; спонтанное дыхание отсутствует. На краниограммах не всегда обнаруживают повреждение костей свода и основания черепа. Данные эхоэнцефалоскопии будут положительными только при латерально расположенных изолированных субдуральных гематомах. При КТ-исследовании выявляют гиперденсную зону серповидной формы, обычно распространяющуюся над двумя-тремя долями головного мозга, компримирующую желудочковую систему, в первую очередь - боковой желудочек этого же полушария (рис. 8-7). Следует
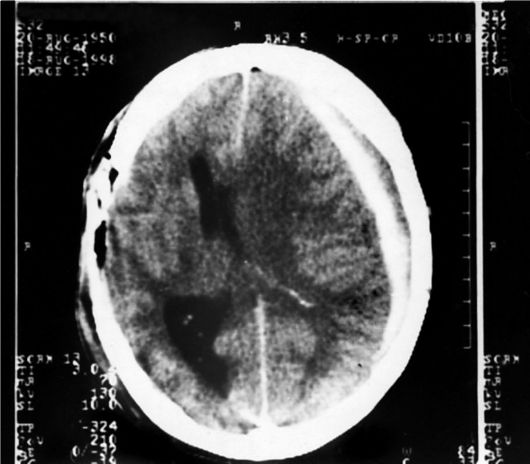 Рис. 8-7. Компьютерная томограмма головного мозга. Видна субдуральная гематома левой лобно-теменной локализации (серповидная гиперденсная зона над поверхностью мозга от передних отделов лобной до задних отделов теменной доли левого полушария, значительное смещение боковых желудочков в противоположную сторону). В правой теменной области видны признаки трепанации черепа
Рис. 8-7. Компьютерная томограмма головного мозга. Видна субдуральная гематома левой лобно-теменной локализации (серповидная гиперденсная зона над поверхностью мозга от передних отделов лобной до задних отделов теменной доли левого полушария, значительное смещение боковых желудочков в противоположную сторону). В правой теменной области видны признаки трепанации черепа
отметить, что отсутствие гиперденсной зоны, по данным КТ, не всегда исключает субдуральную гематому, так как при её эволюции существует фаза, когда плотность гематомы и мозга одинаковы (изоденсная зона). Чаще это бывает к десятым суткам после травмы. В эту фазу о наличии гематомы можно судить лишь косвенно по смещению желудочковой системы или на основании результатов МРТ-исследования. Больным с верифицированными субдуральными гематомами необходимо экстренное хирургическое лечение - костно-пластическая трепанации черепа, удаление гематомы, ревизия мозга. После откидывания костного лоскута выявляют синюшную, напряжённую, не передающую пульсацию головного мозга твёрдую мозговую оболочку. Целесообразно провести подковообразный разрез последней основанием к сагиттальному синусу, что обеспечит адекватный доступ, снизит вероятность грубого рубцово-спаечного процесса в зоне трепанации в послеоперационном и отдалённом периодах. После выявления гематомы приступают к её удалению путём отмывания сгустков и щадящей аспирации. Если источник формирования гематомы выявлен, то его коагулируют и укладывают небольшой фрагмент гемостатической губки на место кровотечения. Выполняют надёж- ный гемостаз и ревизию мозга, особенно полюсно-базальных отделов лобной и височной долей (наиболее частое место локализации очагов размозжения). Обычно при изолированных субдуральных гематомах в случаях своевременного оперативного вмешательства, до развития выраженного гипертензионно-дислокационного синдрома, после удаления сгустков отмечают появление отчётливой пульсации мозга и его расправление (хороший диагностический признак). В стационарах, где отсутствуют специальные нейрореанимационные отделения и нет возможности проведения динамического КТ-исследования, показано удаление костного лоскута с последующей его консервацией в растворе формалина или имплантации в подкожную клетчатку живота, переднебоковой поверхности бедра. Эта тактика создания наружной декомпрессии позволяет уменьшить компримирующее воздействие отёка-набухания мозга, увеличивающегося в первые 4-5 сут после операции. Всегда следует убирать костный лоскут при выявлении сопутствующих очагов размозжения мозга, внутримозговых гематом, сохранении отёка полушария после удаления субдуральной гематомы и его выбухания в трепанационный дефект. Этим больным показана внутренняя декомпрессия за счёт наложения наружного вентрикулярного дренажа по Арендту сроком до 5-7 сут. В послеопе-
рационном периоде пациенты до стабилизации состояния находятся в реанимационном отделении, где им проводят комплексное лечение. Целесообразны возвышенное положение головного конца (положение Фаулера), обеспечение адекватного дыхания и оксигенации (вплоть до продлённой искусственной вентиляции лёгких). В случаях быстрого регресса неврологических симптомов возможна ранняя аутокраниопластика, чаще спустя 3 нед после первичной операции, при отсутствии протрузий мозга. Исходы при субдуральных гематомах во многом зависят от сроков и адекватности оперативного вмешательства, выраженности повреждения мозга, возраста и наличия сопутствующей патологии. При неблагоприятном течении, запоздалом хирургическом вмешательстве летальность достигает 50-60% и существует большой процент глубокой инвалидизации выживших.
Субдуральные гематомы довольно часто (по сравнению с эпидуральными) могут иметь подострое и хроническое течение. Для подострых субдуральных гематом характерно относительно благополучное состояние больных на протяжении до 2 нед от момента травмы. В этот период основая жалоба у больных - упорная головная боль; на первый план выходят очаговые неврологические симптомы, и лишь при угнетении компенсаторных реакций головного мозга возникают стволовые и дислокационные симптомы. Пострадавшие с хронической субдуральной гематомой обычно после «незначительной» травмы головы трудоспособны. Однако их беспокоит периодическая головная боль, слабость, утомляемость, сонливость. Через 1 мес и более возможно появление очаговых симптомов, что часто расценивают как нарушение кровообращения по ишемическому типу (поскольку хронические гематомы чаще возникают у лиц старше 50 лет). Больным назначают патогенетическое лечение, которое, как правило, бывает безуспешным. Только после проведения дополнительных методов обследования (КТ, МРТ, эхоэнцефалоскопия и др.) устанавливают правильный диагноз (рис. 8-8). При выявлении подострой или хронической субдуральных гематом назначают хирургическое лечение в ускоренном порядке. В настоящее время кроме классической костнопластической трепанации существует ещё эндоскопическое удаление гематом через фрезевое отверстие, что значительно уменьшает операционную травму при хороших результатах лечения.
Внутримозговые гематомы встречают примерно в 0,5% ЧМТ, для них характерно травматическое кровоизлияние в мозг с образованием полости, заполненной кровью (возможно с мозговым детритом).
 Рис. 8-8. Хроническая субдуральная гематома. Стрелками указана бессосудистая зона в виде двояковыпуклой линзы. Передняя мозговая артерия смещена влево
Рис. 8-8. Хроническая субдуральная гематома. Стрелками указана бессосудистая зона в виде двояковыпуклой линзы. Передняя мозговая артерия смещена влево
Чаще всего происходит формирование внутримозговых гематом при повреждении мозга по типу противоудара за счёт разрыва внутримозговых сосудов. Гематомы локализованы преимущественно в височной и лобной долях, нередко - на стыке с теменной долей. В затылочной доле они почти не возникают, что объясняют анатомическими особенностями строения - амортизирующей ролью намёта мозжечка. Объём внутримозговых гематом - 30-150 мл, полость гематомы имеет округлую форму. Травматические гематомы расположены в белом веществе полушарий, обычно субкортикально (в отличие от внутримозговых гематом сосудистого генеза, часто расположенных центрально). Возможно формирование внутримозговой гематомы при неблагоприятном развитии сливного очага размозжения (рис. 8-9).
Клинические неврологические проявления внутримозговых гематом различны и зависят от их локализации, объёма, темпа развития гипертензионно-дислокационного синдрома и выраженности сопутствующих мозговых повреждений. Основной их особенностью считают наличие грубых неврологических симптомов. Светлый промежуток обычно стёртый. Часто возникают психомоторное возбуждение, парез мимической мускулатуры, гемианопсия, гемигипестезия, парезы и параличи, больше представленные в руке, афазия, иногда - таламические боли в противоположных конечностях. При локализации гематомы в полюсе лобной доли очаговые симптомы минимальны, и при нарастании синдрома компрессии (обычно аксиальной) на пер-
 Рис. 8-9. Внутримозговая гематома левого полушария головного мозга
Рис. 8-9. Внутримозговая гематома левого полушария головного мозга
вый план выходят стволовые симптомы и быстро нарастающее угнетение сознания вплоть до комы.
Информативный метод диагностики при локализации внутримозговой гематомы в височной доле - эхоэнцефалоскопия, при которой выявляют боковое смещение срединных структур, иногда визуализируют сигнал от гематомы. Однако в настоящее время ведущий метод исследования - КТ. На томограммах видна зона гомогенно повышенной плотности округлой формы с ровными краями и зоной перифокального отёка (рис. 8-10). При развитии гематомы в зоне очага размозжения её края имеют неровные контуры. Церебральная ангиография весьма ценна в плане диагностики степени выраженности и распространённости ангиоспазма, а также для исключения артериальных аневризм и АВМ, часто приводящих к формированию внутримозговых гематом при разрывах стенок сосудов. Нередко у больных существует сочетание внутримозговых и оболочечных гематом, а также очагов размозжения.
Основной метод лечения внутримозговых гематом - костнопластическая трепанация с последующей энцефалотомией над гематомой, выявленной с помощью пункции мозга мозговой канюлей, эвакуация гематомы, аспирация и отмывание. Медикаментозное лечение этой патологии возможно при диаметре гематомы менее 3 см, отсутствии грубых гипертензионно-дислокационных симптомов, возможности динамического КТ-исследования. При благоприятном течении на фоне проводимого медикаментозного лечения отмечают регресс общемозговых и менингеальных симптомов, а на
компьютерных томограммах появляется изоденсная зона на месте гематомы и уменьшается компрессия желудочков мозга. Наиболее грозное осложнение в клиническом развитии внутримозговых гематом - прорыв последней в желудочковую систему. Прогноз при данной форме ЧМТ зависит от многих факторов (размер и локализация гематомы, выраженность поражения стволовых отделов, возраст больных, наличие сопутствующих оболочечных гематом и очагов размозжения и т.д.). У ряда больных может быть хорошее социальнобытовое восстановление после удаления изолированных внутримозговых гематом.
Для очагов размозжения головного мозга характерно разрушение мозгового вещества и мягкой мозговой оболочки с формированием детрита. Редко возникают изолированные очаги размозжения, чаще они сочетаются с внутричерепными гематомами. Развиваются очаги размозжения по типу противоудара, они локализованы преимущественно в полюсно-базальных отделах лобных и височных долей (что обусловлено анатомическими особенностями строения костей
((__lxGc__=window.__lxGc__||{'s':{},'b':0})['s']['_228268']=__lxGc__['s']['_228268']||{'b':{}})['b']['_697691']={'i':__lxGc__.b++};



 Рис. 8-3. Эпидуральная гематома в затылочной области и задней черепной ямке, образовавшаяся при повреждении поперечного синуса: 1 - твёрдая мозговая оболочка; 2 - перелом затылочной кости; 3 - гематома; 4 - повреждение поперечного синуса
Рис. 8-3. Эпидуральная гематома в затылочной области и задней черепной ямке, образовавшаяся при повреждении поперечного синуса: 1 - твёрдая мозговая оболочка; 2 - перелом затылочной кости; 3 - гематома; 4 - повреждение поперечного синуса Рис. 8-4. К омпьютерная томограмма головного мозга. Видны множественные эпидуральные гематомы в виде гиперденсной линзообразной зоны, прилегающей к кости над правой теменной долей с признаками дислокации желудочковой системы (сдавление правого бокового желудочка, смещение серпа мозга влево). Над левой лобной долей определяются две небольшие по объёму эпидуральные гематомы
Рис. 8-4. К омпьютерная томограмма головного мозга. Видны множественные эпидуральные гематомы в виде гиперденсной линзообразной зоны, прилегающей к кости над правой теменной долей с признаками дислокации желудочковой системы (сдавление правого бокового желудочка, смещение серпа мозга влево). Над левой лобной долей определяются две небольшие по объёму эпидуральные гематомы Рис. 8-5. Каротидная ангиография. Смещение (2) передней мозговой артерии за среднюю линию в противоположную от гематомы сторону. «Бессосудистая зона» (1) над компремированным полушарием мозга
Рис. 8-5. Каротидная ангиография. Смещение (2) передней мозговой артерии за среднюю линию в противоположную от гематомы сторону. «Бессосудистая зона» (1) над компремированным полушарием мозга Рис. 8-6. Субдуральная гематома в области левой теменной доли: 1 - твёрдая мозговая оболочка; 2 - гематома; 3 - мозг (теменная доля)
Рис. 8-6. Субдуральная гематома в области левой теменной доли: 1 - твёрдая мозговая оболочка; 2 - гематома; 3 - мозг (теменная доля) Рис. 8-7. Компьютерная томограмма головного мозга. Видна субдуральная гематома левой лобно-теменной локализации (серповидная гиперденсная зона над поверхностью мозга от передних отделов лобной до задних отделов теменной доли левого полушария, значительное смещение боковых желудочков в противоположную сторону). В правой теменной области видны признаки трепанации черепа
Рис. 8-7. Компьютерная томограмма головного мозга. Видна субдуральная гематома левой лобно-теменной локализации (серповидная гиперденсная зона над поверхностью мозга от передних отделов лобной до задних отделов теменной доли левого полушария, значительное смещение боковых желудочков в противоположную сторону). В правой теменной области видны признаки трепанации черепа Рис. 8-8. Хроническая субдуральная гематома. Стрелками указана бессосудистая зона в виде двояковыпуклой линзы. Передняя мозговая артерия смещена влево
Рис. 8-8. Хроническая субдуральная гематома. Стрелками указана бессосудистая зона в виде двояковыпуклой линзы. Передняя мозговая артерия смещена влево Рис. 8-9. Внутримозговая гематома левого полушария головного мозга
Рис. 8-9. Внутримозговая гематома левого полушария головного мозга


