Острый панкреатит как проблема ургентной хирургии и интенсивной терапии
Введение. Заболеваемость острым панкреатитом из года в год неуклонно растет и, по мировым статистическим данным, варьирует от 200 до 800 пациентов на 1 млн человек населения в год. В 1995, 1996, 1997 гг. смертность от острого панкреатита составила 1,94, 1,98, 2,08 на 1000 чел. населения Российской Федерации соответственно. У 15-20% пациентов развитие острого панкреатита носит деструктивный, некротический характер. "Ранние токсемические" и "поздние септические" осложнения деструктивного панкреатита по-прежнему остаются основной причиной смерти у этой наиболее тяжелой категории больных. Так, послеоперационная летальность при остром панкреатите без дифференциации его клинических форм составила в Российской Федерации в 1996-1997 гг. 22,9-23,6%, а по Москве за 1998 г. - 26,0% [6]. Эти данные соответствуют зарубежной статистике - летальность при панкреонекрозе варьирует в пределах 20-45%.
Этиология. По статистическим данным, этиология острого панкреатита устанавливается у 75-80% больных, 20-25% наблюдений приходится на "идиопатический" панкреатит, что определяется демографическими особенностями и уровнем диагностического поиска [2].
Этиологические факторы острого панкреатита представлены в табл. 1.
Основным этиологическим фактором в развитии острого панкреатита являются поражения внепеченочных желчных путей. Острый панкреатит билиарной этиологии встречается в 45% наблюдений. Анатомическая и функциональная общность панкреатобилиарной системы обусловливает частое развитие острого панкреатита при желчно-каменной болезни, холедохолитиазе, при стенозе или спазме, отеке или воспалении большого дуоденального сосочка, дискинезии желчных путей различной природы. В этих условиях ведущим фактором патогенеза является нарушение оттока панкреатического секрета и развитие внутрипротоковой гипертензии.
Таблица 1. Этиология острого панкреатита
| Этиологический фактор
| Характеристика
|
| I. Билиарный
| Холедохолитиаз Папиллит, дивертикул большого дуоденального сосочка Врожденные аномалии желчевыводящих путей Кисты холедоха
|
| II. Токсические состояния
| Алкоголь Фосфорорганические вещества Соли тетраборной кислоты
|
| III. Травма
| Абдоминальная Послеоперационная, в том числе после ЭРХПГ, ЭПТ
|
| IV. Заболевания желудочнокишечного тракта
| Пенетрирующая язва двенадцатиперстной кишки Опухоли ПЖ Дуоденальная непроходимость
|
| V. Лекарственные средства
| Амфетамин, азатиоприн, эритромицин, фуросемид, гистамин, индометацин, изониазид, метранидазол, опиаты, пироксикам, ранитидин, салицилаты, тетрациклин
|
| VI. Системные нарушения
| Шок различной этиологии Почечная недостаточность, уремия Болезнь Крона
Саркоидоз
|
| VII.Вирусные и бактериальные инфекции, глистные инвазии
| Сепсис Вирусные заболевания (корь, паротит, вирусы Эпштейна-Барра, цитомегаловирусы, вирусы Коксаки, гепатита А и В, гриппа А) Микоплазменная пневмония Лептоспироз Аскаридоз
|
| VIII. Нарушения метаболизма
| Гиперлипидемия Дефицит a1-антитрипсина Сахарный диабет Гиперкальциемия Гиперпаратиреоз
|
| IX. Васкулиты
| Пурпура Шейнлейна-Геноха
Болезнь Кавасаки
Системная красная волчанка
Узелковый периартериит
|
| Х. Нарушение питания
| Булемия
Дефицит питания
|
| ХI. Дополнительные факторы
| Трансплантация почек Беременность Наследственность Идиопатический
|
| Примечание. Здесь и в табл. 8: ЭРХПГ - эндоскопическая ретроградная холангиопанкреатография, ЭПТ - эндоскопическая папиллотомия.
|
Таблица 2. Дифференциальный диагноз и тактика при различных вариантах инфицированных форм панкреонекроза
| Показатель
| Инфицированная псевдокиста
| Панкреатогенный абсцесс
| Инфицированный панкреонекроз
|
| Клинические данные
|
| Степень тяжести состояния
| +
| +++
| ++++
|
| Температура
| Гектическая
| Гектическая
| Гектическая
|
| Лейкоцитоз
|
|
|
|
| Тахикардия
|
|
|
|
| Инфильтрат в брюшной
|
|
|
|
| полости и/или ригидность мышц
| ±
| ±
| ±
|
| Амилаземия
| -
| +
| +++
|
| Инструментальная диагностика
|
| I. УЗИ
| Типичная УЗ-картина
| Картина, сходная с инфицированной псевдокистой
| Неравномерная, гипо- и гиперэхогенная ткань ПЖ
|
| II. Динамическая
| Нормально контрастированная
| Локальное снижение
| Неоднородные или диффузные
|
| контрастная
| ПЖ
| контрастирования
| зоны снижения контрастирования
|
| панкреатоангиография
|
| III. Тонкоигольная аспирация
| Бактериопозитивна
| Бактериопозитивна
| Бактериопозитивна
|
| Интраоперационные данные
|
| Характеристика ПЖ
| Отечна, жизнеспособна
| Отечна, жизнеспособна, возможен очаговый некроз
| Некроз серо-черного цвета
|
| Характеристика экссудата
| Серозно-гнойный
| Гнойный
| Мутный, цвета “мясных помоев”
|
| Вариант лечебной тактики
| Наружное дренирование(преимущественно транскутанное или оперативное)
| Хирургическая некрсеквестрэктомия, “закрытое” или“открытое” дренирование(в том числе транскутанное)
| Обширная хирургическая некрсеквестрэктомия, преимущественно “открытое” дренирование
|
| Летальность
| Минимальная
| ~15-20%
| ~20-50%
|
Таблица 3. Характеристика основных клинических проявлений отечного и деструктивного панкреатита и частота (в %) выявления
| Клинические симптомы
| Острый панкреатит отечной формы
| Панкреонекроз
|
| 1. Боль
|
|
|
| 2. Тошнота/рвота
|
|
|
| 3. Метеоризм
|
|
|
| 4. Ригидность мышц
|
|
|
| 5. Парез кишечника
|
|
|
| 6. Гипергликемия
|
|
|
| 7. Гипокальциемия
|
|
|
| 8. Желтуха
|
|
|
| 9. Легочная недостаточность
|
|
|
| 10. Почечная недостаточность
|
|
|
| 11. Шок
|
|
|
| 12. Сепсис
|
|
|
| 13. Энцефалопатия
|
|
|
| 14. ЖКК
|
|
|
| Примечание. ЖКК - желудочно-кишечное кровотечение
|
Таблица 4. Оценка тяжести состояния при остром панкреатите по шкале RANSON
| При поступлении
| Через 48 ч госпитализации
|
| Возраст > 55 лет
| Снижение гематокрита более
|
|
| чем на 10%
|
| Глюкоза крови > 11 ммоль/л
| Кальций плазмы < 2 ммоль/л
|
| Лейкоцитоз > 16000 мм3
| Дефицит оснований >5 mEq/L
|
| ЛДГ > 400 IU/л
| Мочевина > на 1,8 ммоль/л
|
| AСТ > 250 IU/л
| Ра О2 < 60 мм рт. ст.
|
|
| ВЕ > 4 ммоль/л
|
|
| Дефицит жидкости > 6 л
|
Таблица 5. Прогностические значения шкалы RANSON
| Число баллов
| Прогнозируемая летальность, %
|
| 0-2
| <1
|
| 3-4
|
|
| 5-6
|
|
| >6
|
|
Таблица 6. Шкала GLASGOW оценки тяжести состояния больного с острым панкреатитом
| Показатель
| Характеристика
|
| Возраст
| >55 лет
|
| Лейкоцитоз
| >15 ·109/л
|
| Гипергликемия
| >10 ммоль/л
|
| Мочевина
| >16 ммоль/л
|
| РаО2
| <60 мм рт.ст.
|
| Кальций
| <2 ммоль/л
|
| Альбумин
| <32 г/л
|
| ЛДГ
| >600 IU/л
|
| АсАТ
| >100 IU/л
|
Таблица 7. Показания для первоочередного назначения так
называемых антибиотиков резерва (цефалоспорины IV поколения+метронидазол, карбапенемы,фторхинолоны (пефлоксацин)*
| Показания по шкале
| Тяжесть состояния, балл
|
| Ranson
| >4
|
| APACHE II
| >13
|
| * Независимо от получения микробиологических данных, подтверждающих факт возможности инфицирования ПЖ и забрюшинной клетчатки
|
Второй по частоте предпосылкой развития острого панкреатита является хронический алкоголизм, употребление суррогатов алкоголя. Алкогольная причина панкреатита выявляется у 35% больных. В США алкоголизм является причиной панкреатита у 2/3-3/4 больных. На этом фоне нарушение дренажной функции панкреатических протоков, стимулированная алкоголем секреция приводят к повышению внутрипротокового давления. С алкоголизмом связывают токсическое повреждение поджелудочной железы (ПЖ), нарушение функции печени, извращение синтеза ферментов.
При заболеваниях двенадцатиперстной кишки важное значение в развитии острого панкреатита имеют дуоденостаз, дуоденальные дивертикулы, дуоденит с папиллитом.
Травмы ПЖ вследствие тупой травмы живота, интраоперационного повреждения, травмы большого дуоденального соска при эндоскопической панкреатохолангиографии или папиллотомии служат важной причиной развития острого панкреатита. Послеоперационный панкреатит характеризуется весьма тяжелым течением.
Патофизиология
В соответствии с современным пониманием патогенеза в развитии острого панкреатита выделяют две основные фазы заболевания.
Первая фаза обусловлена формированием генерализованной воспалительной реакции в течение первых 2 нед от начала заболевания, когда аутолиз и некробиоз ПЖ, забрюшинной клетчатки и развитие ферментативного асцит-перитонита носят абактериальный характер. Тяжесть состояния больных обусловлена выраженной панкреатогенной токсинемией. У части больных в этих условиях в течение 72 ч от начала заболевания развивается панкреатогенный шок и "ранняя" полиорганная недостаточность, которая служит основной причиной смерти 30-40% больных в эти сроки. При стерильных формах панкреонекроза летальность варьирует от 0 до 11% [2].
Вторая фаза острого панкреатита связана с развитием "поздних" постнекротических инфекционных осложнений в зонах некроза различной локализации и обусловлена активацией и продукцией аналогичных первой фазе воспалительных субстанций, действием токсинов бактериальной природы. В этот период основу патогенеза составляет качественно новый этап формирования системной воспалительной реакции в виде септического (инфекционно-токсического) шока и септической полиорганной недостаточности. Наибольшая летальность зарегистрирована после первой недели от начала заболевания, преимущественно за счет развития инфицированного панкреонекроза, при котором летальность варьирует от 40 до 70% [11].
Существует прямая зависимость между масштабом некроза, объемом поражения паренхимы ПЖ, распространенностью некротического процесса в парапанкреатической жировой клетчатке и забрюшинном пространстве с вероятностью их контаминации и инфицирования эндогенной микрофлорой. Средняя частота инфицирования при панкреонекрозе составляет 40-70%. Инфицированные формы некроза выявляют у 24 % больных на 1-й неделе заболевания, у 36 % - на 2-й, у 71 % - на 3-й и у 47% больных - на 4-й неделе заболевания [12]. В удаленных на операции некротических тканях 75% идентифицированных бактерий являются грамотрицательными.
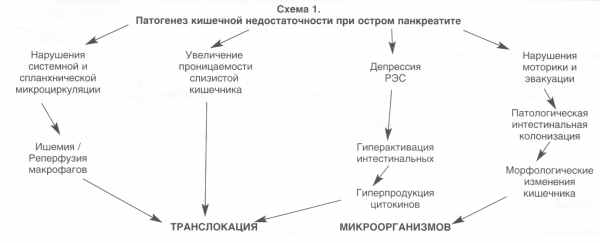
Инфицирование изначально стерильных зон панкреонекроза обусловлено транслокацией условно-патогенной микрофлорой эндогенного внутрикишечного происхождения [1, 13]. Патогенез кишечной недостаточности и энтерогенной транслокации бактерий представлен на схеме 1.
Необходимо отметить, что в структуре септических осложнений забрюшинной локализации панкреатогенный абсцесс, инфицированная псевдокиста и инфицированный панкреонекроз являются различными клинико-морфологическими формами, что имеет свое практическое отражение в различных методах дифференциальной диагностики и хирургического лечения (табл. 2).
Основу современной международной клинической классификации (Атланта, 1992) острого панкреатита составляют внутрибрюшные и системные осложнения с учетом фазового развития воспалительного и деструктивного процесса с оценкой масштаба и характера поражения ПЖ, забрюшинного пространства и брюшной полости.
Оценка степени тяжести
Объективная оценка тяжести острого панкреатита, включающая три основных этапа, должна быть проведена у всех больных в течение первых 2 сут госпитализации с целью правильного выбора лечебной тактики.
Первичная (исходная) оценка тяжести острого панкреатита подразумевает клиническую дифференциацию на легкую-среднюю (отечная форма заболевания) и тяжелую (панкреонекроз) степени на основании выявления выраженности местной симптоматики со стороны органов брюшной полости и ее соответствия системным органным нарушениям - сердечно-легочной, печеночно-почечной, церебральной, метаболической недостаточности (табл. 3). Вместе с тем только клиническая оценка ситуации не является перфектной, так как точность и прогностическая значимость в этом случае составляют всего 50%.
На втором этапе оценка тяжести заболевания строится на анализе ряда клинико-лабораторных шкал балльной оценки параметров физиологического состояния больного острым панкреатитом, которые позволяют повысить точность прогнозирования исхода заболевания и развития постнекротических осложнений до 70-80%. Наиболее распространенными системами интегральной оценки тяжести состояния больного и прогноза острого панкреатита являются шкалы: В.С. Савельева и соавт. (1981), В.И. Филина и соавт. (1994, 2000), Ranson (1974), Glasgow (1984), Uhl (1997), APACHE II (1984)[18] (табл. 4-6).
На современном уровне точного прогнозирования острого панкреатита и его осложнений целесообразным является определение уровня активности С-реактивного белка, интерлейкина-6 и 10, эластазы нейтрофилов, трипсиноген-активирующего белка и прокальциотонина в крови больного в динамике заболевания. Однако трудоемкость и стоимость биохимических лабораторных методов ограничивает их внедрение в широкую клиническую практику.
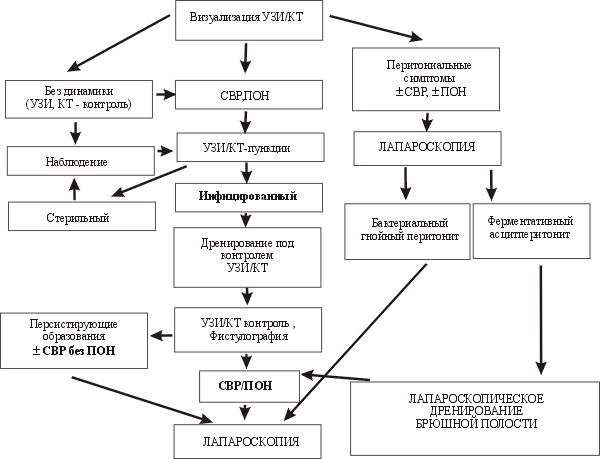
На третьем этапе оценка тяжести заболевания основана на определении масштаба и характера поражения ПЖ, забрюшинного пространства и брюшной полости при диагностике панкреонекроза на основании результатов лапароскопии, ультрасонографии, динамической контрастной КТ, которая выполняется в сроки от 3 до 10 сут госпитализации больного.
Острый панкреатит как проблема ургентной хирургии и интенсивной терапии
Введение. Заболеваемость острым панкреатитом из года в год неуклонно растет и, по мировым статистическим данным, варьирует от 200 до 800 пациентов на 1 млн человек населения в год. В 1995, 1996, 1997 гг. смертность от острого панкреатита составила 1,94, 1,98, 2,08 на 1000 чел. населения Российской Федерации соответственно. У 15-20% пациентов развитие острого панкреатита носит деструктивный, некротический характер. "Ранние токсемические" и "поздние септические" осложнения деструктивного панкреатита по-прежнему остаются основной причиной смерти у этой наиболее тяжелой категории больных. Так, послеоперационная летальность при остром панкреатите без дифференциации его клинических форм составила в Российской Федерации в 1996-1997 гг. 22,9-23,6%, а по Москве за 1998 г. - 26,0% [6]. Эти данные соответствуют зарубежной статистике - летальность при панкреонекрозе варьирует в пределах 20-45%.
Этиология. По статистическим данным, этиология острого панкреатита устанавливается у 75-80% больных, 20-25% наблюдений приходится на "идиопатический" панкреатит, что определяется демографическими особенностями и уровнем диагностического поиска [2].
Этиологические факторы острого панкреатита представлены в табл. 1.
Основным этиологическим фактором в развитии острого панкреатита являются поражения внепеченочных желчных путей. Острый панкреатит билиарной этиологии встречается в 45% наблюдений. Анатомическая и функциональная общность панкреатобилиарной системы обусловливает частое развитие острого панкреатита при желчно-каменной болезни, холедохолитиазе, при стенозе или спазме, отеке или воспалении большого дуоденального сосочка, дискинезии желчных путей различной природы. В этих условиях ведущим фактором патогенеза является нарушение оттока панкреатического секрета и развитие внутрипротоковой гипертензии.
Таблица 1. Этиология острого панкреатита
| Этиологический фактор
| Характеристика
|
| I. Билиарный
| Холедохолитиаз Папиллит, дивертикул большого дуоденального сосочка Врожденные аномалии желчевыводящих путей Кисты холедоха
|
| II. Токсические состояния
| Алкоголь Фосфорорганические вещества Соли тетраборной кислоты
|
| III. Травма
| Абдоминальная Послеоперационная, в том числе после ЭРХПГ, ЭПТ
|
| IV. Заболевания желудочнокишечного тракта
| Пенетрирующая язва двенадцатиперстной кишки Опухоли ПЖ Дуоденальная непроходимость
|
| V. Лекарственные средства
| Амфетамин, азатиоприн, эритромицин, фуросемид, гистамин, индометацин, изониазид, метранидазол, опиаты, пироксикам, ранитидин, салицилаты, тетрациклин
|
| VI. Системные нарушения
| Шок различной этиологии Почечная недостаточность, уремия Болезнь Крона
Саркоидоз
|
| VII.Вирусные и бактериальные инфекции, глистные инвазии
| Сепсис Вирусные заболевания (корь, паротит, вирусы Эпштейна-Барра, цитомегаловирусы, вирусы Коксаки, гепатита А и В, гриппа А) Микоплазменная пневмония Лептоспироз Аскаридоз
|
| VIII. Нарушения метаболизма
| Гиперлипидемия Дефицит a1-антитрипсина Сахарный диабет Гиперкальциемия Гиперпаратиреоз
|
| IX. Васкулиты
| Пурпура Шейнлейна-Геноха
Болезнь Кавасаки
Системная красная волчанка
Узелковый периартериит
|
| Х. Нарушение питания
| Булемия
Дефицит питания
|
| ХI. Дополнительные факторы
| Трансплантация почек Беременность Наследственность Идиопатический
|
| Примечание. Здесь и в табл. 8: ЭРХПГ - эндоскопическая ретроградная холангиопанкреатография, ЭПТ - эндоскопическая папиллотомия.
|
Таблица 2. Дифференциальный диагноз и тактика при различных вариантах инфицированных форм панкреонекроза
| Показатель
| Инфицированная псевдокиста
| Панкреатогенный абсцесс
| Инфицированный панкреонекроз
|
| Клинические данные
|
| Степень тяжести состояния
| +
| +++
| ++++
|
| Температура
| Гектическая
| Гектическая
| Гектическая
|
| Лейкоцитоз
|
|
|
|
| Тахикардия
|
|
|
|
| Инфильтрат в брюшной
|
|
|
|
| полости и/или ригидность мышц
| ±
| ±
| ±
|
| Амилаземия
| -
| +
| +++
|
| Инструментальная диагностика
|
| I. УЗИ
| Типичная УЗ-картина
| Картина, сходная с инфицированной псевдокистой
| Неравномерная, гипо- и гиперэхогенная ткань ПЖ
|
| II. Динамическая
| Нормально контрастированная
| Локальное снижение
| Неоднородные или диффузные
|
| контрастная
| ПЖ
| контрастирования
| зоны снижения контрастирования
|
| панкреатоангиография
|
| III. Тонкоигольная аспирация
| Бактериопозитивна
| Бактериопозитивна
| Бактериопозитивна
|
| Интраоперационные данные
|
| Характеристика ПЖ
| Отечна, жизнеспособна
| Отечна, жизнеспособна, возможен очаговый некроз
| Некроз серо-черного цвета
|
| Характеристика экссудата
| Серозно-гнойный
| Гнойный
| Мутный, цвета “мясных помоев”
|
| Вариант лечебной тактики
| Наружное дренирование(преимущественно транскутанное или оперативное)
| Хирургическая некрсеквестрэктомия, “закрытое” или“открытое” дренирование(в том числе транскутанное)
| Обширная хирургическая некрсеквестрэктомия, преимущественно “открытое” дренирование
|
| Летальность
| Минимальная
| ~15-20%
| ~20-50%
|
Таблица 3. Характеристика основных клинических проявлений отечного и деструктивного панкреатита и частота (в %) выявления
| Клинические симптомы
| Острый панкреатит отечной формы
| Панкреонекроз
|
| 1. Боль
|
|
|
| 2. Тошнота/рвота
|
|
|
| 3. Метеоризм
|
|
|
| 4. Ригидность мышц
|
|
|
| 5. Парез кишечника
|
|
|
| 6. Гипергликемия
|
|
|
| 7. Гипокальциемия
|
|
|
| 8. Желтуха
|
|
|
| 9. Легочная недостаточность
|
|
|
| 10. Почечная недостаточность
|
|
|
| 11. Шок
|
|
|
| 12. Сепсис
|
|
|
| 13. Энцефалопатия
|
|
|
| 14. ЖКК
|
|
|
| Примечание. ЖКК - желудочно-кишечное кровотечение
|
Таблица 4. Оценка тяжести состояния при остром панкреатите по шкале RANSON
| При поступлении
| Через 48 ч госпитализации
|
| Возраст > 55 лет
| Снижение гематокрита более
|
|
| чем на 10%
|
| Глюкоза крови > 11 ммоль/л
| Кальций плазмы < 2 ммоль/л
|
| Лейкоцитоз > 16000 мм3
| Дефицит оснований >5 mEq/L
|
| ЛДГ > 400 IU/л
| Мочевина > на 1,8 ммоль/л
|
| AСТ > 250 IU/л
| Ра О2 < 60 мм рт. ст.
|
|
| ВЕ > 4 ммоль/л
|
|
| Дефицит жидкости > 6 л
|
Таблица 5. Прогностические значения шкалы RANSON
| Число баллов
| Прогнозируемая летальность, %
|
| 0-2
| <1
|
| 3-4
|
|
| 5-6
|
|
| >6
|
|
Таблица 6. Шкала GLASGOW оценки тяжести состояния больного с острым панкреатитом
| Показатель
| Характеристика
|
| Возраст
| >55 лет
|
| Лейкоцитоз
| >15 ·109/л
|
| Гипергликемия
| >10 ммоль/л
|
| Мочевина
| >16 ммоль/л
|
| РаО2
| <60 мм рт.ст.
|
| Кальций
| <2 ммоль/л
|
| Альбумин
| <32 г/л
|
| ЛДГ
| >600 IU/л
|
| АсАТ
| >100 IU/л
|
Таблица 7. Показания для первоочередного назначения так
называемых антибиотиков резерва (цефалоспорины IV поколения+метронидазол, карбапенемы,фторхинолоны (пефлоксацин)*
| Показания по шкале
| Тяжесть состояния, балл
|
| Ranson
| >4
|
| APACHE II
| >13
|
| * Независимо от получения микробиологических данных, подтверждающих факт возможности инфицирования ПЖ и забрюшинной клетчатки
|
Второй по частоте предпосылкой развития острого панкреатита является хронический алкоголизм, употребление суррогатов алкоголя. Алкогольная причина панкреатита выявляется у 35% больных. В США алкоголизм является причиной панкреатита у 2/3-3/4 больных. На этом фоне нарушение дренажной функции панкреатических протоков, стимулированная алкоголем секреция приводят к повышению внутрипротокового давления. С алкоголизмом связывают токсическое повреждение поджелудочной железы (ПЖ), нарушение функции печени, извращение синтеза ферментов.
При заболеваниях двенадцатиперстной кишки важное значение в развитии острого панкреатита имеют дуоденостаз, дуоденальные дивертикулы, дуоденит с папиллитом.

Травмы ПЖ вследствие тупой травмы живота, интраоперационного повреждения, травмы большого дуоденального соска при эндоскопической панкреатохолангиографии или папиллотомии служат важной причиной развития острого панкреатита. Послеоперационный панкреатит характеризуется весьма тяжелым течением.
Патофизиология
В соответствии с современным пониманием патогенеза в развитии острого панкреатита выделяют две основные фазы заболевания.
Первая фаза обусловлена формированием генерализованной воспалительной реакции в течение первых 2 нед от начала заболевания, когда аутолиз и некробиоз ПЖ, забрюшинной клетчатки и развитие ферментативного асцит-перитонита носят абактериальный характер. Тяжесть состояния больных обусловлена выраженной панкреатогенной токсинемией. У части больных в этих условиях в течение 72 ч от начала заболевания развивается панкреатогенный шок и "ранняя" полиорганная недостаточность, которая служит основной причиной смерти 30-40% больных в эти сроки. При стерильных формах панкреонекроза летальность варьирует от 0 до 11% [2].
Вторая фаза острого панкреатита связана с развитием "поздних" постнекротических инфекционных осложнений в зонах некроза различной локализации и обусловлена активацией и продукцией аналогичных первой фазе воспалительных субстанций, действием токсинов бактериальной природы. В этот период основу патогенеза составляет качественно новый этап формирования системной воспалительной реакции в виде септического (инфекционно-токсического) шока и септической полиорганной недостаточности. Наибольшая летальность зарегистрирована после первой недели от начала заболевания, преимущественно за счет развития инфицированного панкреонекроза, при котором летальность варьирует от 40 до 70% [11].
Существует прямая зависимость между масштабом некроза, объемом поражения паренхимы ПЖ, распространенностью некротического процесса в парапанкреатической жировой клетчатке и забрюшинном пространстве с вероятностью их контаминации и инфицирования эндогенной микрофлорой. Средняя частота инфицирования при панкреонекрозе составляет 40-70%. Инфицированные формы некроза выявляют у 24 % больных на 1-й неделе заболевания, у 36 % - на 2-й, у 71 % - на 3-й и у 47% больных - на 4-й неделе заболевания [12]. В удаленных на операции некротических тканях 75% идентифицированных бактерий являются грамотрицательными.
Инфицирование изначально стерильных зон панкреонекроза обусловлено транслокацией условно-патогенной микрофлорой эндогенного внутрикишечного происхождения [1, 13]. Патогенез кишечной недостаточности и энтерогенной транслокации бактерий представлен на схеме 1.
Необходимо отметить, что в структуре септических осложнений забрюшинной локализации панкреатогенный абсцесс, инфицированная псевдокиста и инфицированный панкреонекроз являются различными клинико-морфологическими формами, что имеет свое практическое отражение в различных методах дифференциальной диагностики и хирургического лечения (табл. 2).
Основу современной международной клинической классификации (Атланта, 1992) острого панкреатита составляют внутрибрюшные и системные осложнения с учетом фазового развития воспалительного и деструктивного процесса с оценкой масштаба и характера поражения ПЖ, забрюшинного пространства и брюшной полости.

Оценка степени тяжести
Объективная оценка тяжести острого панкреатита, включающая три основных этапа, должна быть проведена у всех больных в течение первых 2 сут госпитализации с целью правильного выбора лечебной тактики.
Первичная (исходная) оценка тяжести острого панкреатита подразумевает клиническую дифференциацию на легкую-среднюю (отечная форма заболевания) и тяжелую (панкреонекроз) степени на основании выявления выраженности местной симптоматики со стороны органов брюшной полости и ее соответствия системным органным нарушениям - сердечно-легочной, печеночно-почечной, церебральной, метаболической недостаточности (табл. 3). Вместе с тем только клиническая оценка ситуации не является перфектной, так как точность и прогностическая значимость в этом случае составляют всего 50%.
На втором этапе оценка тяжести заболевания строится на анализе ряда клинико-лабораторных шкал балльной оценки параметров физиологического состояния больного острым панкреатитом, которые позволяют повысить точность прогнозирования исхода заболевания и развития постнекротических осложнений до 70-80%. Наиболее распространенными системами интегральной оценки тяжести состояния больного и прогноза острого панкреатита являются шкалы: В.С. Савельева и соавт. (1981), В.И. Филина и соавт. (1994, 2000), Ranson (1974), Glasgow (1984), Uhl (1997), APACHE II (1984)[18] (табл. 4-6).
На современном уровне точного прогнозирования острого панкреатита и его осложнений целесообразным является определение уровня активности С-реактивного белка, интерлейкина-6 и 10, эластазы нейтрофилов, трипсиноген-активирующего белка и прокальциотонина в крови больного в динамике заболевания. Однако трудоемкость и стоимость биохимических лабораторных методов ограничивает их внедрение в широкую клиническую практику.
На третьем этапе оценка тяжести заболевания основана на определении масштаба и характера поражения ПЖ, забрюшинного пространства и брюшной полости при диагностике панкреонекроза на основании результатов лапароскопии, ультрасонографии, динамической контрастной КТ, которая выполняется в сроки от 3 до 10 сут госпитализации больного.








