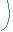ПОРАЖЕНИЕ СТВОЛА ГОЛОВНОГО МОЗГА ПРИ ТЯЖЁЛОЙ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЕ, ГЕМОРРАГИЧЕСКОМ ИНСУЛЬТЕ И ОПУХОЛЯХ ЗАДНЕЙ ЧЕРЕПНОЙ ЯМКИ
Монография
Красноярск
«Версо»
УДК 616.831-02:[616.831-001+616.831-005.1+616.714.35-006](035.3)
ББК 56.127.7
П59
Авторы: д-р мед. наук, доц. П. Г. Шнякин; д-р мед. наук, проф. М. Г. Дралюк; д-р мед. наук, проф. Н. В. Исаева; канд. мед. наук П. Г. Руденко; д-р мед. наук, проф. Л. В. Синдеева
Рецензенты: д-р мед. наук, проф., акад. Петровской Академии Наук, член правления Ассоциации нейрохирургов России Н. Е. Иванова; д-р мед. наук, проф., В. В. Ступак
Поражение ствола головного мозга при тяжёлой черепно-мозговой травме, геморрагическом инсульте и опухолях задней черепной ямки: монография / П. Г. Шнякин, М. Г. Дралюк, Н. В. Исаева [и др.]. – Красноярск: Версо, 2017. – … с.
Монография посвящена патологии ствола головного мозга при тяжёлой черепно-мозговой травме, геморрагическом инсульте путаменальной локализации и опухолях задней черепной ямки. В основу изложенного материала легли многолетние научные исследования авторов, многие из которых были внедрены в повседневную клиническую практику. Для более широкого понимания проблемы в монографии также затронуты вопросы анатомического строения и клинической картины поражения ствола головного мозга на различных уровнях.
Рекомендуется для врачей многих специальностей, но прежде всего нейрохирургов, неврологов, анестезиологов-реаниматологов, врачей общей практики.
УДК 616.831-02:[616.831-001+616.831-005.1+616.714.35-006](035.3)
ББК 56.127.7
ISBN 978-5-94285-163-7 © ФГБОУ ВО КрасГМУ им. проф. В.Ф.Войно-
Ясенецкого Минздрава России, 2017
© КГБУЗ ККБ, 2017
© Шнякин П. Г., Дралюк М. Г., Исаева Н. В.,
Руденко П. Г., Синдеева Л. В., 2017
СВЕДЕНИЯ ОБ АВТОРАХ
Шнякин Павел Геннадьевич – доктор медицинских наук, доцент кафедры хирургическим болезней №2 им.проф. А.М. Дыхно КрасГМУ им. проф. В.Ф. Войно-Ясенецкого, главный внештатный нейрохирург МЗ Красноярского края ([email protected])
Дралюк Михаил Григорьевич – доктор медицинских наук, профессор, врач нейрохирург высшей категории, академик РАЕН, заслуженный врач РФ.
Исаева Наталья Викторовна – доктор медицинских наук, профессор кафедры нервных болезней с курсом медицинской реабилитации ПО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого, главный внештатный невролог МЗ Красноярского края.
Руденко Павел Геннадьевич – кандидат медицинских наук, доцент кафедры нервных болезней с курсом медицинской реабилитации ПО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого, врач-нейрохирург высшей категории.
Синдеева Людмила Викторовна – доктор медицинских наук, профессор кафедры анатомии и гистологии человека КрасГМУ им. проф. В.Ф. Войно-Ясенецкого.
ОГЛАВЛЕНИЕ
СПИСОК СОКРАЩЕНИЙ.. 5
ПРЕДИСЛОВИЕ.. 6
АНАТОМИЯ СТВОЛА ГОЛОВНОГО МОЗГА.. 7
(Синдеева Л.В.) 7
КЛИНИЧЕСКИЕ СИНДРОМЫ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПОРАЖЕНИЯ СТВОЛА ГОЛОВНОГО МОЗГА.. 22
(Исаева Н.В.) 22
ПОВРЕЖДЕНИЯ СТВОЛА ГОЛОВНОГО МОЗГА ПРИ ТЯЖЕЛОЙ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЕ 46
(Дралюк М.Г.) 46
СТВОЛОВАЯ ДИСФУНКЦИЯ У ПАЦИЕНТОВ С ГЕМОРРАГИЧЕСКИМ ИНСУЛЬТОМ... 72
(Шнякин П.Г.) 72
ОСОБЕННОСТИ КРОВОТОКА В ВЕРТЕБРО-БАЗИЛЛЯРНОМ БАССЕЙНЕ И ФУНКЦИОНАЛЬНОЕ СОСТОЯНИЕ СТВОЛА ГОЛОВНОГО МОЗГА ПРИ ОПУХОЛЯХ ЗАДНЕЙ ЧЕРЕПНОЙ ЯМКИ 96
(Руденко П.Г.) 96
ЗАКЛЮЧЕНИЕ.. 131
СПИСОК ЛИТЕРАТУРЫ... 137
СПИСОК СОКРАЩЕНИЙ
АСВП – акустические стволовые вызванные потенциалы
БА – базиллярная артерия
ВМА – верхняя мозжечковая артерия
ВШ – вестибулярные шванномы
ЗНМА – задненижняя мозжечковая артерия
ММУ – мосто-мозжечковый угол
МОЗЧЯ – менингиома основания задней черепной ямки
МСКТ – мультиспиральная компьютераня томография
МРТ – магниторезонансная томография
ПА – позвоночная артерия
ПНМА – передненижняя мозжечковая артерия
ТКДГ – транскраниальная допплерография
ПРЕДИСЛОВИЕ
В развитии медицины последовательно сменились три парадигмы, касаемые лечения пациентов. Первоначально мишенью воздействия докторов была болезнь, и пациент рассматривался как пассивный её носитель. После чего пришла другая известная нам концепция – «Лечить не болезнь, а больного», подразумевающая интегральный подход к заболеванию. Однако в последнее время все более устойчивой становится новая парадигма, объединяющая в себя обе предыдущие концепции - «Лечить болезнь у больного», подразумевая с одной стороны интегральный подход к заболеванию и при этом учитывая индивидуальные особенности каждого пациента.
Интегральный, но в то же время индивидуальный подход абсолютно обоснован и у пациентов с заболеваниями и травмой нервной системы. Так, тяжесть состояния пациентов с черепно-мозговой травмой, инсультом и опухолями головного мозга во многом определяется не только первичным очагом поражения, но и патологическими процессами «на отдалении», в том числе поражением стволовых структур головного мозга, которые могут даже в большей степени определять клинику и тяжесть состояния, чем первично вызвавшая их причина. При этом, несмотря на наличие общих патологических процессов, характерных для всех пациентов, нередко реактивность определяется индивидуальными особенностями анатомии и физиологии больного, в одних случаях способствующих сопротивлению патологическим процессам и выздоровлению, в других случаях определяя неблагоприятный исход болезни.
В данной монографии изложены материалы многолетних исследований авторов, касающихся вопросов патоморфологии и патофизиологии поражения стволовых структур при тяжёлой черепно-мозговой травме, геморрагическом инсульте и опухолях задней черепной ямки, указывая как на закономерно возникающие стволовые дисфункции, так и на нередко встречающиеся индивидуальные особенности течения болезни.
Рис.1. Вентральная поверхность ствола головного мозга
1 – пирамида продолговатого мозга, 2 – передняя срединная щель, 3 – олива, 4 – базилярная борозда, 5 – Варолиев мост, 6 – межножковая ямка, 7 – Сильвиев водопровод, 8 – крыша среднего мозга, 9 – ножка мозга, 10 – покрышка среднего мозга, 11 – основание ножки мозга
Важная особенность стволовой части – наличие ретикулярной формации. В 1855 году немецкий гистолог О. Дейтерс обнаружил в стволовой части головного мозга нейроны с большим количеством отростков, формирующих некую сеть. Это образование и получило название ретикулярной формации. Однако сам Дейтерс объяснить ее функциональное значение не смог. Несколько позже (1896 год) В.М. Бехтерев высказал гипотезу о восходящем регулирующем влиянии ретикулярной формации на кору головного мозга. Подробное морфологическое описание клеток ретикулярной формации было выполнено только в середине XX века Р. Бродалом. В настоящее время известно, что нейроны ретикулярной формации характеризуются различными размерами и способностью одномоментно контактировать более чем с 27 тысячами нейронов. На сегодняшний день подробно описаны около 90 ядер ретикулярной формации в стволовой части головного мозга. Наиболее важные ядра будут представлены ниже.
ПРОДОЛГОВАТЫЙ МОЗГ
Первое упоминание о продолговатом мозге отсылает нас к Герофилу, который сказал, что «жизнь человека находится на острие пера». «Острие пера» – это не что иное, как нижний угол ромбовидной ямки, в образовании которой участвует продолговатый мозг и куда проецируется дыхательный центр. Другие жизненно важные центры (кровообращения, терморегуляции), находящиеся в продолговатом мозге известны еще с IX века.
Общий план строения
Продолговатый мозг является непосредственным продолжением спинного мозга. Его внешние формы напоминают усеченный конус, обращенный основанием вверх. В продолговатом мозге выделяют вентральную, дорсальную и боковые поверхности.
По вентральной поверхности проходит передняя срединная щель, продолжающая одноименное образование спинного мозга. С двух сторон от нее находятся пирамиды – совокупность нервных волокон, образующих пирамидный путь. В дистальных отделах продолговатого мозга большая часть волокон пирамид переходит на противоположную сторону, образуя перекрест пирамид. Латерально пирамиды ограничены передними боковыми бороздами, из которой выходят корешки подъязычного нерва. Между передней боковой и задней боковой бороздами расположены оливы.
На дорсальной поверхности продолговатого мозга задняя срединная борозда отделяет друг от друга правый и левый задние канатики, которые расходятся в направлении вверх и латерально, формируя нижние мозжечковые ножки. Верхние отделы дорсальной поверхности продолговатого мозга участвуют в образовании дна четвертого желудочка (нижнего «треугольника» ромбовидной ямки).
МОСТ (ВАРОЛИЕВ МОСТ)
Общий план строения
Мост имеется только у млекопитающих с развитой корой головного мозга и, наряду с мозжечком, входит в состав заднего мозга. На макропрепарате имеет вид поперечного валика в стволовой части мозга. На вентральной поверхности моста расположена базилярная борозда, в которой находится одноименная артерия. Дорсальная поверхность принимает участие в образовании дна четвертого желудочка (верхний «треугольник» ромбовидной ямки). На дорсальной поверхности границей между мостом и продолговатым мозгом являются мозговые полоски. Также на дорсальной поверхности по средней линии проходит срединная борозда, по бокам от которой определяются возвышения – лицевые холмики.
В латеральном направлении мост суживается и переходит в средние мозжечковые ножки. Границей между мостом и средней мозжечковой ножкой считают место выхода из моста корешков тройничного нерва.
СРЕДНИЙ МОЗГ
Общий план строения
На тотальном препарате среднего мозга можно различить две части: ножки мозга (вентральная часть) и пластинка четверохолмия (дорсальная часть). Четверохолмие представлено четырьмя округлыми возвышениями – холмиками, разделенными бороздками. Выделяют верхние и нижние холмики. На борозде, отделяющей друг от друга верхние холмики, имеется углубление для шишковидного тела. От каждого холмика в латеральном направлении отходят ручки, направляющиеся к промежуточному мозгу, а именно к метаталамусу (коленчатым телам). Причем ручки верхних холмиков заканчиваются на латеральных коленчатых телах, а ручки нижних холмиков – на медиальных.
Ножки мозга имеют вид утолщенных валиков, направляющихся вверх и латерально. Угол между ножками составляет около 70-80о. На медиальной поверхности ножек мозга находится глазодвигательная борозда, являющаяся местом выхода III пары черепных нервов. В ножках мозга выделяют покрышку и основание. Граница между ними на тотальном препарате не видна и различима только на поперечном срезе. Эта граница образована черным веществом.
Полостью среднего мозга является водопровод мозга (Сильвиев водопровод). Он соединяет полость промежуточного мозга (третий желудочек) с полостью заднего мозга (четвертым желудочком). Длина водопровода составляет около 15 мм, диаметр в норме равен 1-2 мм. В средней трети водопровод несколько расширен.
Рис.5. Локализация зоны поражения при синдроме Валленберга-Захарченко.
Описано несколько вариантов синдрома. В классическом варианте на стороне поражения наблюдается периферический парез мышц глотки, мягкого нёба и голосовой связки с клиническими проявлениями в виде дисфагии, дизартрии, дисфонии, болевая гемианестезия на лице по «луковичному» типу, чаще в наружной зоне Зельдера, синдром Бернара-Горнера (частичный птоз, миоз, энофтальм), мозжечковая гемиатаксия, нистагм, на противоположной стороне – болевая гемигипестезия. Среди вариантов синдрома Валленберга-Захарченко отмечают присоединение расстройств витальных функций при вовлечении ретикулярной формации, поражения XII нерва, перекрестного паралича. Наиболее частой причиной синдрома являются тромбоз задней нижней мозжечковой артерии (ветвь позвоночной артерии) и недостаточность кровообращения в вертебробазилярном бассейне.
1.2. Синдром Джексона (син.: парамедианный синдром продолговатого мозга) описан английским неврологом Джоном Хьюлингсом Джексоном в 1872 г. Возникает при поражении покрышки и, частично, основания продолговатого мозга с вовлечением ядра и/или корешка XII краниального нерва и пирамидных путей (Рис.6).
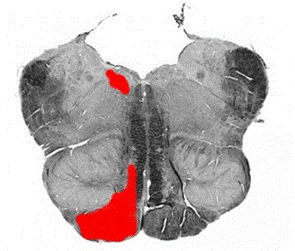
Рис.6. Схема локализации поражения при синдроме Джексона.
Клиническая картина складывается из гомолатерального периферического пареза подъязычного нерва (отклонение языка в сторону очага, дизартрия, иногда фибриллярные и фасцикулярные подёргивания в поражённой половине языка) с альтернирующей пирамидной симптоматикой в виде гемипареза. Развивается при ишемии в ветвях передней спинальной артерии.
1.3. Синдром Авеллиса возникает при локализации патологического процесса в области основания продолговатого мозга с вовлечением ядер и корешков IX, X и XII краниальных нервов, а также пирамидных путей (рис.7). Описан немецким оториноларингологом Георгом Авеллисом в 1891г.
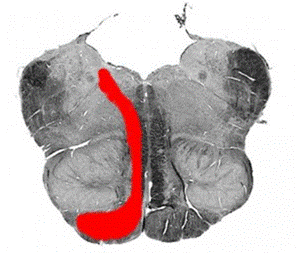
Рис.7. Схема локализации поражения при синдроме Авеллиса
Клинически характеризуется параличом мягкого нёба и голосовых связок, расстройством глотания, поперхиванием при еде, дизартрией и дисфонией нередко атрофией половины языка на стороне поражения (XII), контралатеральным спастическим гемипарезом, гемианестезией. Наиболее частая причина синдрома Авеллиса – ишемия в бассейне ветвей передней спинальной артерии, реже – воспалительный процесс, интоксикации.
1.4. Синдром Шмидта представляет собой парциальную форму синдрома Валленберга – Захарченко. Описан немецким терапевтом Адольфом Шмидтом в 1892 г. Возникает при массивном поражении заднелатеральных отделов покрышки продолговатого мозга с вовлечением ядер IX, X, XI и XII пар черепно-мозговых нервов и пирамидных путей (рис.8). Клинически наблюдается односторонний паралич мягкого нёба, голосовой связки, атрофия языка, грудино-ключично-сосцевидной и трапециевидной мышц с гемипарезом на противоположной стороне. Кроме того, в процесс могут вовлекаться медиальная петля, нижняя мозжечковая ножка, ядро спинномозгового пути тройничного нерва, руброспинальный путь.

Рис.8. Схема локализации поражения при синдроме Шмидта.
1.5. Синдром Бабинского-Нажотта описан французским неврологом Жозефом Бабинским и патологом Жаном Нажоттом в 1902г. при позднем нейросифилисе. Возникает при поражении заднебокового отдела покрышки продолговатого мозга с вовлечением нижней ножки мозжечка, симпатического пути, оливоцеребеллярного пути, медиальной петли и/или пирамидного пути (рис.9).
Рис. 9. Схема локализации поражения при синдроме Бабинского-Нажотта.
1.6. Синдром Тапиа описан испанским оториноларингологом Антонио Гарсиа Тапиа в 1905г. Возникает при распространении очага поражения на пирамидные пути, медиальных отделов продолговатого мозга с вовлечением двойного ядра IX, X нервов, ядер XI и XII черепно-мозговых нервов (рис. 10).

Рис. 10. Схема локализации поражения при синдроме Тапиа.
Рис. 11. Схема локализации поражения при синдроме Мийяра-Гублера.
Клинически проявляется периферическим парезом мимической мускулатуры на стороне поражения с контрлатеральным гемипарезом или гемигипестезией.
1.2. Синдром Фовилля (син.: дорсокаудальный синдром покрышки моста) описан французским психиатром Акиль Луи Франсуа Фовиллем в 1858г. Возникает при поражении корешков и ядер отводящего (VI) и лицевого (VII) краниальных нервов, заднего продольного пучка Шутца и пирамидных путей, иногда – с вовлечением медиальной петли. Очаг при этом располагается в нижнем отделе моста (рис. 12). Наиболее частой причиной развития синдрома является тромбоз в бассейне ветвей основной артерии, реже – опухоли, воспалительные и демиелинизирующие процессы.

Рис. 12. Схема локализации поражения при синдроме Фовилля.
Клиническая картина синдрома включает периферический парез мимической мускулатуры, сходящееся косоглазие, диплопию, недоведение глазного яблока кнаружи на стороне очага, с противоположной стороны – центральный парез руки и ноги. Возможно вовлечение заднего продольного пучка Шутца с поражением мостового центра взора, что проявляется парезом горизонтального взора в сторону очага («больной смотрит на парализованные конечности»). На заинтересованность медиального продольного пучка укажет появление гемигипестезии поверхностной и/или глубокой чувствительности, чаще без вовлечения лица на противоположной очагу стороне.
1.3. Синдром Бриссо-Сикара впервые описан французскими неврологами Э. Бриссо и Ж. Сикаром в 1908г. Является следствием раздражения ядра лицевого нерва с последующим вовлечением в процесс пирамидных путей и/или медиальной петли, топически совпадает с синдромом Мийяра – Гублера. Проявляется лицевым гемиспазмом на стороне очага и контралатеральным центральным гемипарезом.
1.4. Синдром Реймона-Сестана (син.: синдром оральных отделов покрышки моста) описан французскими неврологами Ф. Реймоном и Э. Сестаном в 1902 г. Возникает при поражении на уровне средних ножек мозжечка, верхней трети покрышки моста с вовлечением мостового центра горизонтального взора, иногда ядра отводящего нерва, спино-мозжечковых и пирамидных путей (рис.13). Клинически проявляется в виде паралича взора в сторону очага («больной смотрит на парализованные конечности»), возможно сходящееся косоглазие, диплопия мозжечковые симптомы на стороне поражения, контрлатерально – гемипарез или гемигипестезия.
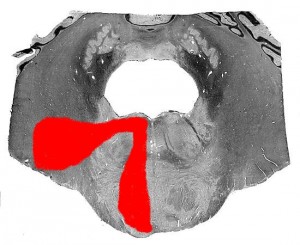
Рис. 13. Схема локализации поражения при синдроме Реймона-Сестана.
1.5. Синдром Гасперини (син.: дорсокаудальный синдром покрышки моста) описан итальянским терапевтом U. Gasperini в 1912 г. Возникает при одностороннем поражении дорсо-латеральной части покрышки моста с вовлечением ядер тройничного, отводящего, лицевого и преддверно-улиткового (V, VI, VII и VIII) краниальных нервов, волокон медиальной петли и частично заднего продольного пучка (рис. 14). Пирамидный путь при этом синдроме не страдает.

Рис. 14. Схема локализации поражения при синдроме Гасперини.
Клинически проявляется периферическим парезом мышц, иннервируемых лицевым, отводящим нервами и двигательной порцией тройничного, снижением чувствительности на лице и снижением слуха на стороне поражения. Иногда присоединяется нистагм и симптомокомплекс Горнера. На противоположной стороне – проводниковая гемигипестезия.
1.6. Cиндром Греноува описан немецким офтальмологом А. Греноувом в 1907г. Очаг поражения захватывает ядро спинномозгового пути тройничного нерва, что проявляется сегментарным нарушением чувствительности на лице с выпадением преимущественно во внутренних зонах Зельдера, альтернирующая симптоматика проявляется в виде гемигипестезии, что обусловлено вовлечением спинно-таламического пути (рис. 15).

Рис. 15. Схема локализации поражения при синдроме Греноува.
2. Псевдобульбарный синдром возникает только при двустороннем поражении центральных двигательных нейронов для IX, Х и XII пар черепных нервов. При одностороннем поражении надъядерных путей никаких расстройств функции языкоглоточного и блуждающего нервов не наступает вследствие двусторонней корковой связи их ядер. Возникающее при этом нарушение функции подъязычного нерва проявляется лишь отклонением языка при высовывании в сторону, противоположную очагу поражения (т.е. в сторону слабой мышцы языка). Расстройства речи при этом обычно отсутствуют. Основным отличием псевдобульбарного синдрома является то, что, будучи параличом центральным, он не ведет к выпадению стволовых рефлексов, связанных с продолговатым мозгом. Как и при любом центральном параличе, атрофии мышц и изменения электровозбудимости при этом не бывает. Кроме дисфагии, дизартрии, выражены рефлексы орального автоматизма: назолабиальный, губной, хоботковый, ладонно-подбородочный Маринеску – Радовичи, а также насильственные плач и смех. Отмечается повышение подбородочного и глоточного рефлексов. Поражение корково-ядерных путей может произойти при различных церебральных процессах: сосудистых заболеваниях, опухолях, инфекциях, интоксикациях и травмах головного мозга.
3. Синдром поражения основания моста – расстройства движения и/или координации без признаков вовлечения ядер ЧМН и проводников чувствительности. Часто наблюдается центральный геми-, тетрапарез или двусторонняя пирамидная недостаточность. Локальные повреждения, чаще лакунарные инфаркт, в основании моста на границе верхней и средней трети могут приводить к контрлатеральной гемиатаксии и парезу ноги. Иногда это сопровождается дизартрией и нистагмом.
4. Парез горизонтального взора – вариант супрануклеарной офтальмоплегии, возникает при поражении мостового центра взора ( на уровне ядра отводящего нерва), что приводит к параличу взора в сторону очага – больной «смотрит» на здоровое полушарие.
5. Межъядерная офтальмоплегия (син.: интернуклеарная офтальмоплегия, синдром Бильшовского-Лютца-Когана, синдром Совино, синдром Лермитта) возникает при поражении медиального продольного пучка вследствие разобщения ядер глазодвигательных нервов. Наблюдается нарушение сочетанного движения глазных яблок в связи с расстройством иннервации ипсилатеральной медиальной прямой мышцы глаза. Наиболее частыми причинами являются демиелинизация при рассеянном склерозе, стволовые энцефалиты, инсульты стволовой локализации, нейротравма, опухоли ствола, метаболическая энцефалопатия, интоксикации (в том числе, лекарственные), нейродегенеративные заболевания (прогрессирующий надъядерный паралич, спино-церебеллярные дегенерации), нейросифилис, системные заболевания соединительной ткани, паранеопластический процесс и др.
Клиника межъядерной офтальмоплегии характеризуется невозможностью поворота глазного яблока кнутри на стороне поражения, а на противоположной стороне наблюдается моноокулярный абдукционный нистагм (рис. 16).

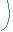



Рис.16. Межъядерная офтальмоплегия с поражением левого медиального продольного пучка. При взгляде вправо ограничен поворот левого глазного яблока кнутри, правый глаз – моноокулярный нистагм.
Вариантом межъядерной офтальмоплегии является «полуторный синдром» в виде смешанного нарушения движений глаз при повреждениях в области моста, когда наблюдается комбинация межъядерной офтальмоплегии в одном направлении и паралич горизонтального взора – в другом. При этом один глаз фиксирован по средней линии во время всех горизонтальных движений, другой глаз способен выполнить лишь отведение с горизонтальным нистагмом в направлении абдукции (рис. 17).

Рис. 17. «Полуторный синдром». При взгляде вправо отмечается недостаточность приведения кнутри левого глаза, при взгляде влево выявляется паралич взора.
Повреждение в таких случаях затрагивает мостовой центр взора, а также межъядерные волокна ипсилатерального медиального продольного пучка. Основными причинами «полуторного синдрома» являются рассеянный склероз, стволовые инсульты, опухоль нижних отделов моста.
6. Синдром «замкнутого человека» (син.: locked-in синдром, состояние деэфферентации, синдром изоляции, псевдокома) описан американскими нейрореаниматологами Ф. Пламом и Д. Познером в 1966г. Возникает при тотальных двусторонних поражениях моста при сохранности структур покрышки (рис. 18). Основными причинами развития синдрома «замкнутого человека» являются тяжелые формы ЧМТ, тромбоз основной артерии, массивные внутримозговые кровоизлияния, опухоли моста, стволовой энцефалит, центральный понтинный миелинолиз, тяжелой форме острой воспалительной демиелинизирующей полиневропатии в виде стволового энцефалита Бикерстаффа.
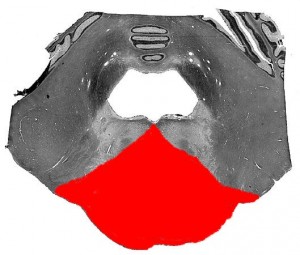
Рис. 18. Схема локализации поражения при синдроме «замкнутого человека».
Данное состояние обусловлено острым обширным поражением кортико-спинальных и кортико-бульбарных путей на уровне моста. Клинические проявления включают сочетание спастической тетраплегии, псевдобульбарного синдрома, двустороннего надъядерного поражения тройничного (тризм или паралич жевательной мускулатуры) и лицевого нерва. Сознание сохранено, речь отсутствует вследствие анартрии, остаются неповрежденными ядра и пути глазодвигательных нервов, что сохраняет возможность произвольных поворотов глаз, возможны незначительные мимические движения в верхней части лица.
Рис. 16. Схема локализации поражения при синдроме Бенедикта.
Клиника синдрома Бенедикта складывается из признаков полного или частичного поражения глазодвигательного нерва на стороне поражения, контрлатерально наблюдаются экстрапирамидные гиперкинезы (гемихореоатетоз) и мозжечковые симптомы (интенционный гемитремор), возможен лёгкий спастический гемипарез.
Синдром Бенедикта встречается при нарушениях кровообращения в бассейне парамедианных перфорирующих ветвей терминального отдела основной артерии или педункулярных перфорирующих ветвей задней мозговой артерии, менинговаскулярном сифилисе, солитарных туберкулёмах, опухолях ножек мозга.
1.3. Синдром Клода (син.: нижний синдром красного ядра) описан французским неврологом и психиатром А. Клодом совместно с гистологом М. Луайе в 1912 г. Топически очаг поражения находится в покрышке среднего мозга с вовлечением ядра глазодвигательного нерва, дорсальной части красного ядра (рис. 21).

Рис. 21. Схема локализации поражения при синдроме Клода.
В клинической картине синдрома Клода отмечается сочетание поражения глазодвигательного нерва на стороне поражения с экстрапирамидной и/или мозжечковой симптоматикой на противоположной очагу стороне.
1.4. Синдром Монакова (син.: синдром передней хориоидальной артерии) описан швейцарским неврологом К. Монаковым в 1928 г. Характеризуется поражением глазодвигательного нерва, экстрапирамидных образований (красное ядро, хвостатое ядро, субталамическое ядро Люиса), структур общей чувствительности (медиальная петля, ядра таламуса), реже вовлекаются пирамидные пути и наружное коленчатое тело (рис. 22).

Рис. 22. Схема локализации поражения при синдроме Монакова.
В клинической картине синдрома Монакова гомолатерально наблюдается поражение глазодвигательного нерва (полное или частичное), на противоположной очагу стороне – экстрапирамидные гиперкинезы (гемихореоатетоз, реже – гемибаллизм), гемигипестезия поверхностной и/или глубокой чувствительности, чаще без вовлечения лица, гомонимная гемианопсия, гемипарез или гемиплегия.
Причинами возникновения синдрома Монакова являются ишемические инсульты в бассейне передней хориоидальной артерии, реже – при глиомах ствола и других органических процессах.
1.5. Синдром Бильшовского описан немецким офтальмологом А. Бильшовским в 1914 г. Данный мезенцифальный синдром возникает при локализации очага на уровне залегания ядра блокового (IV) нерва и пирамидных путей (рис. 23).

Рис. 23. Схема локализации поражения при синдроме Бильшовского.
Клиническая картина складывается из поражения блокового нерва в виде легкого сходящегося косоглазия, двоения при взгляде вниз на стороне очага с альтернирующим гемипарезом/гемиплегией.
2. Четверохолмный синдром (син.: синдром крыши среднего мозга). Возникает при поражении верхних и нижних холмиков среднего мозга, латеральной петли, ядер III пары черепных нервов и околоводопроводного серого вещества (рис. 24). Большинство из перечисленных структур поражается вторично, в результате сдавления при патологических процессах в четверохолмии или смежных зонах (шишковидная железа, III желудочек, таламус, ножки мозга, мозжечок).

Рис. 24. Схема локализации поражения при четверохолмном синдроме.
Четверохолмный синдром характеризуется триадой симптомов:
1) Глазодвигательными нарушениями в виде пареза взора вверх и вниз, расходящимся косоглазием, птозом, мидриазом, вертикальным нистагмом
2) Нарушениями координации (контрлатерально мозжечковая атаксия за счёт поражения верхней мозжечковой ножки и красного ядра)
3) Двустороннее снижение слуха, преобладающее на противоположной очагу стороне за счёт поражения нижних холмиков и/или системы латеральной петли.
3. Синдром Парино (син.: синдром вертикального паралича взора, надъядерный паралич) описан французским офтальмологом А. Парино в 1886 г. Является вариантом четверохолмного синдрома, возникает при двусторонних процессах на уровне верхнего двухолмия, верхнего отдела заднего продольного пучка и задней спайки (рис. 25).
Клинически синдром Парино характеризуется появлением вертикального пареза взора (чаще вверх, реже – вниз), пареза конвергенции глазных яблок при, как правило, сохранных горизонтальных содружественных движениях глаз, часто – двусторонний миоз (или мидриаз) с отсутствием/диссоциацией фотореакции, реакции на конвергенцию и аккомодацию, при попытке взгляда вверх появляется конвергирующий или вертикальный нистагм. Нередко частичный двусторонний птоз верхних век, патологическая ретракция верхних век (положение верхнего века, при котором видна белая полоска склеры между краем века и лимбом роговицы при взгляде прямо) или отставание верхних век (то же явление при взгляде вниз), иногда – нарушение равновесия.
Рис. 25. Схема локализации поражения при синдроме Парино.
Причины синдрома Парино аналогичны четверохолмному синдрому, чаще всего вторичного дислокационного генеза при опухолях четверохолмия, гипофизарной области или эпифиза, инсультах, стволовых энцефалитах (в том числе при эпидемическом энцефалите Экономо), при нейродегенерациях (прогрессирующий надъядерный паралич), гидроцефалии.
4. Синдром Кёрбера – Салюса – Эльшнига (син.: синдром сильвиева водопровода) описан французским офтальмологом А. Парино в 1883г., немецким офтальмологом Г. Кёрбером в 1903г. Связан с поражением серого вещества, окружающего водопровод мозга. Проявляется ретракцией и дрожанием век, анизокарией, спазмом конвергенции, вертикальным парезом взора. Является признаком опухолевого процесса c компрессией сильвиева водопровода
5. Синдром опсоклонуса (синдром «пляшущих глаз») возникает при поражении заднего продольного пучка на уровне среднего мозга, носящего характер ирритации, а также мозжечково-стволовых связей -денторуброоливарных путей (рис. 26).

Рис. 26. Схема локализации поражения при синдроме опсоклонуса.
Клинически проявляется гиперкинезом глазных яблок в виде содружественных быстрых, толчкообразных, нерегулярных по амплитуде движений, обычно в горизонтальной плоскости. Возможна беспорядочная смена горизонтальных, вертикальных, диагональных, круговых и маятникообразных движений разной частоты и амплитуды. Направление опсоклонуса меняется быстро и внезапно, интенсивность возрастает при фиксации взора и произвольных движениях глаз. Опсоклонус сохраняется во сне и усиливается при пробуждении. Зачастую опсоклонус ошибочно принимают за нистагм, который отличается наличием двух фаз: медленной и быстрой. Возможно сочетание опсоклонуса с генерализованными миоклониями (опсоклонус-миоклонус), атаксией, интенционным тремором, гипотонией и т.д.
Встречается опсоклонус при вирусном энцефалите, рассеянном склерозе, опухолях ствола и мозжечка, паранеопластических синдромах (особенно у детей, в виде опсоклонуса-миоклонуса), травмах, метаболических и токсических энцефалопатиях.
6. Синдром Гертвига-Мажанди описан французским физиологом Ф. Мажанди в 1833г., позже – немецким биологом Р. Гертвигом в 1926 г. Синдром Гертвига-Мажанди связан содносторонним поражением ножки мозга, разобщением связей медиального продольного пучка, что наблюдается чаще при черепно-мозговой травме, стволовом инсульте, опухолях среднего мозга. Проявляется различным стоянием глазных яблок по вертикали: на стороне поражения глаз отклонен вниз и слегка кнутри, на здоровой – вверх и кнаружи (рис. 27). Этот синдром является разновидностью так называемой «косой девиации»– расхождения глазных яблок по вертикали, не связанного с поражением какой-либо глазодвигательной мышцы или мышечной группы.

Рис. 23. Синдром Гертвига-Мажанди (поражение ножки мозга справа – на стороне поражения глаз отклонен вниз и кнутри, на противоположной – вверх и кнаружи).
7. Децеребрационная ригидность. Впервые данный синдром описан Ч. Шеррингтоном в 1895 г., подробные клинические проявления изложены Д.С. Футером в 1948г. Децеребрационная ригидность возникает при локализации очага чуть выше залегания ядер вестибулярного нерва, что приводит к разобщению между мостом и вышележащими структурам мозга. Децеребрационная ригидность частое проявление тяжелой ЧМТ, указывает на сдавление мозга, т.е. на развитие дислокационного синдрома вследствие гематомы задней черепной ямки, обширных полушарных и внутрижелудочковых гематом, отека мозга. Прогностическое значение имеет выраженность нарушения витальных функций, глазодвигательных нарушений, глубина парезов, состояние мышечного тонуса.
Основными клиническими проявлениями децеребрации является приступообразное тоническое разгибание верхних и нижних конечностей (гиперэкстензия и гиперпронация), запрокидывание головы, сжатие челюстей, выгибание спины дугой. Предплечья пронированы, кисти, стопы и пальцы согнуты (рис. 28). Наряду с ригидностью мышц у больных отмечаются тонические шейные рефлексы, расстройство сознания и речи, состояние беспокойства, насильственный смех и плач, расстройство дыхания и сна, в ряде случаев – нарушение терморегуляции и пирамидные расстройства, а также гиперкинезы. Децеребрационная поза может возникнуть спонтанно или в ответ на внешний раздражитель (свет, шум, болевое раздражение).

Рис. 28. Децеребрационная ригидность.
Синдром децеребрационной ригидности наблюдается при тяжёлой черепно-мозговой травме, кровоизлияниях в покрышку