Феномен Артюса — Сахарова. Если кролику ввести под кожу 0,5—1 мл лошадиной сыворотки, го белок быстро рассасывается, не давая никакой заметной реакции. При повторном введении под кожу лошадиной сыворотки наблюдается замедление рассасывания введенного белка и появляется воспалительная реакция: гиперемия, отек, эмиграция лейкоцитов. В дальнейшем (через 4—5 введений) развивается интенсивная воспалительно-некротическая реакция кожи и подкожной клетчатки в месте введения.
Феномен Артюса — Сахарова. Его получают не только на коже, но и во внутренних органах. Однако данный феномен нельзя рассматривать только как местный процесс. В организме в процессе сенсибилизации наблюдается нарастание окислительных процессов. Следовательно, феномен Артюса — Сахарова — местное проявление общей аллергической реакции сенсибилизированного организма.
Феномен Санарелли. Кролику вводят внутривенно сублетальную дозу холерных вибрионов. Через 24 ч внутривенно вводят фильтрат культуры кишечнотифозной группы. В результате вторичного введения наступает смерть животного. На вскрытии погибших кроликов обнаруживают кровоизлияния в желудочно-кишечном тракте, значительные морфологические изменения эпителия почечных лоханок, мочевого и желчного пузыря.
Феномен Шварцмана. Кролику внутрикожно инъецируют 0,25 мл фильтрата бульонной культуры кишечной палочки. Через сутки вводят внутривенно (0,1—0,5 мл/кг) фильтрат того же или другого микроба. В результате наступает быстрая гибель животного или на месте первого введения развивается геморрагический инфильтрат, переходящий в некроз. Факторы, вызывающие сенсибилизацию кожи, Шварцманом были названы подготавливающими, а провоцирующие повреждение тканей — реагирующими.
Феномен Овери. Анафилактическая реакция кожи легко воспроизводится у морской свинки. Реакция эта может быть получена в двух формах: 1) активная кожная анафилаксия, 2) пассивная кожная анафилаксия.
Билет 29.
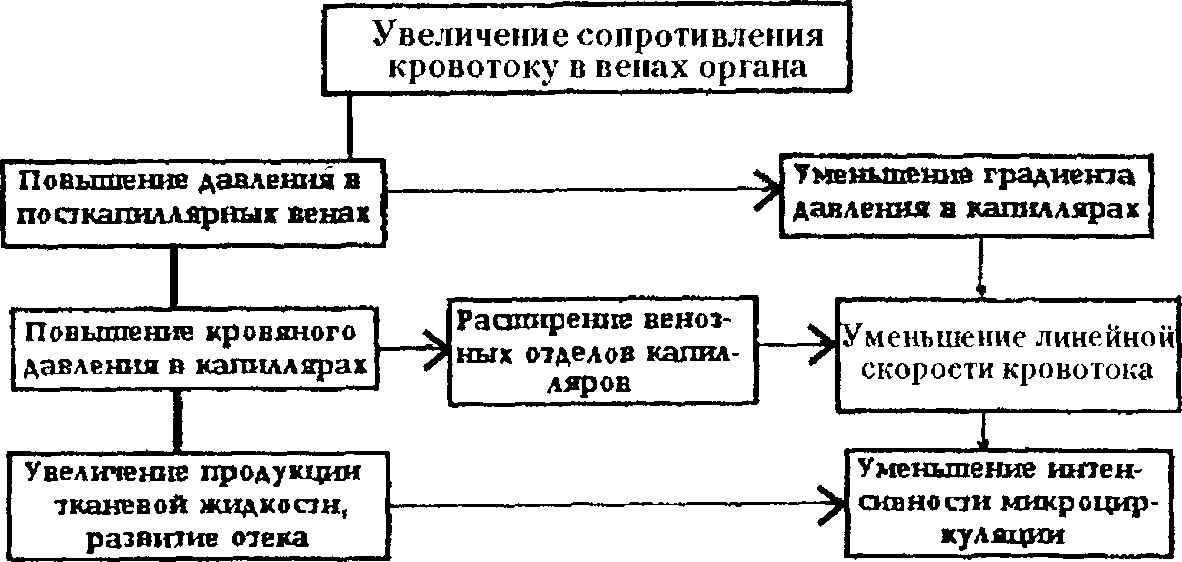
Причины венозного застоя крови. Венозный застой крови (или венозная гиперемия) — увеличение кровенаполнения органа или ткани вследствие нарушения оттока крови в венозную систему. Препятствие для кровотока в венах может быть вызвано:
• тромбозом вен;
• повышением давления в крупных венах (например, при правожелу- дочковой недостаточности);
• сдавлением вен, которые легко податливы ввиду тонкости их стенок и сравнительно низкого внутрисосудистого давления (например, сдавление вен разросшейся опухолью или увеличенной маткой при беременности).
В венозной системе коллатеральный отток крови не затруднен благодаря большому количеству анастомозов. При длительном венозном застое коллатеральные пути венозного оттока могут подвергаться дальнейшему развитию.
Лишь при недостаточном коллатеральном оттоке крови препятствия для кровотока в венах приводят к значительному застою крови.
Признаки венозного застоя крови. Признаки венозного застоя зависят главным образом от уменьшения интенсивности кровотока в мик- роциркуляторном русле, а также от увеличения его кровенаполнения. Уменьшение объемной скорости кровотока при венозном застое ведет к тому, что меньшее количество кислорода и питательных веществ приносится с кровью в орган, а продукты обмена веществ не удаляются полностью. В связи с этим ткани испытывают гипоксию, что способствует нарушению нормального функционирования тканей.
Повышение кровяного давления внутри капилляров сопровождается усилением фильтрации жидкости через их стенки в тканевые щели и уменьшением ее резорбции обратно в кровеносную систему, что означает усиление транссудации. Проницаемость стенок капилляров увеличивается, также способствуя усиленному переходу жидкости в тканевые щели. При этом механические свойства соединительной ткани меняются таким образом, что ее растяжимость растет, а упругость падает. В результате этого вышедший из капилляров транссудат легко растягивает щели и, накапливаясь в них в значительном количестве, вызывает отек тканей. Объем органа при венозном застое увеличивается за счет увеличения его кровенаполнения и вследствие образования отека.
В связи с тем, что кровоток в капиллярах при венозном застое резко замедляется, кислород крови максимально используется тканями и большая часть гемоглобина оказывается восстановленной, поэтому органы или ткани приобретают синюшный оттенок (цианоз), который возникает в результате просвечивания темно-вишневого цвета восстановленного гемоглобина через тонкий слой полупрозрачного эпидермиса.
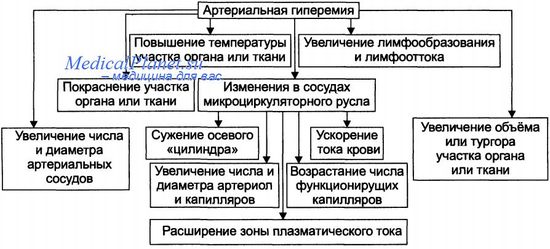
Артериальная гиперемия — увеличение количества крови, протекающей через периферическое и (или) микроциркуляторное русло вследствие дилатации приводящих артерий и артериол.
Понятие «вазодилатация» означает расширение периферических артерий, но не капилляров и вен; артерии имеют такие строение и функцию, которые позволяют активно менять сосудистый просвет в широких пределах при регулировании периферического сопротивления. Раньше считали, что лишь мельчайшие прекапиллярные артерии, называемые артериолами, являются регуляторами периферического кровотока и микроциркуляции. Однако теперь доказано, что резистивными являются все последовательные ветвления органных артерий, включая мельчайшие. При этом артериальные ветви разного калибра выполняют неодинаковую функцию. Так, в отношении головного мозга было доказано, что более крупные артерии — внутренние сонные и позвоночные, а также их ближайшие ветви поддерживают постоянство кровотока, кровяного давления и объема крови в сосудистой системе головного мозга. Более мелкими артериями (в отношении коры мозга — ветвлениями пиальных артерий, расположенных на поверхности мозга) регулируется микроциркуляция в мозговой ткани. Вазомоторная функция артерий зависит от управления их просветом посредством нейрогуморальных механизмов.
|
Признаки артериальной гиперемии. Признаки артериальной гиперемии связаны главным образом с увеличением кровенаполнения органа и интенсивностью кровотока в нем. При этом цвет органа бывает красным вследствие того, что поверхностно расположенные сосуды в коже и слизистых оболочках заполнены кровью с высоким содержанием эритроцитов (увеличением гематокрита) и оксигемоглобина, так как в результате ускорения кровотока в капиллярах при артериальной гиперемии кислород используется тканями только частично, т.е. отмечается арте- риализация венозной крови.
Температура поверхностно расположенных тканей или органов повышается вследствие усиления кровотока в них, так как баланс приноса и отдачи тепла смещается в положительную сторону. В дальнейшем само по себе повышение температуры может вызвать усиление окислительных процессов и способствовать повышению температуры.
Значение артериальной гиперемии. Положительное значение артериальной гиперемии определяется усилением доставки кислорода и питательных веществ в ткани и удаления из них продуктов метаболизма, что необходимо, однако, лишь в тех случаях, когда потребность тканей в этом повышена. При физиологических условиях артериальная гиперемия может возникнуть в связи с усилением активности (и интенсивности обмена веществ) органов или тканей. При патологических условиях артериальная гиперемия также может иметь положительное значение, если она компенсирует те или иные нарушения. Например, если гиперемия возникает вслед за предшествующим сужением приводящей артерии, она имеет положительное, т.е. компенсаторное, значение: в ткань приносится больше кислорода и питательных веществ, лучше удаляются продукты обмена веществ, которые накопились в период ишемии. Другим примером артериальной гиперемии компенсаторного характера могут служить местное расширение артерий и усиление кровотока в очаге воспаления. Известно, что искусственное устранение или ослабление этой гиперемии ведет к более вялому течению и неблагоприятному исходу воспаления.
Артериальная гиперемия может иметь отрицательное значение для организма, если нет потребности в усилении кровотока или степень артериальной гиперемии высока. Местное повышение давления в микрососудах может способствовать кровоизлияниям в ткань в результате разрыва сосудистых стенок (если они патологически изменены) или же диапедезу, если наступает просачивание эритроцитов сквозь стенки капилляров; может развиваться также отек ткани. Эти явления особенно опасны для центральной нервной системы, усиленный приток крови в головной мозг сопровождается такими неприятными ощущениями, как головная боль и головокружение. При некоторых видах воспаления усиление вазодилатации и артериальной гиперемии также может играть отрицательную роль.
Билет 30.
Ишемия [от греч. ischein(исхейн) — задерживать, haima— кровь] — ослабление кровотока в периферическом и (или) микроциркуляторном русле вследствие констрикции или закупорки приводящих артерий. Ишемия возникает при отсутствии (или недостаточности) коллатерального (окольного) притока крови в данную сосудистую территорию. Причины:спазм, эмболия, Склеротические изменения артериальных стенок,Сдавление приводящей артерии или участка ткани вызывает так называемую компрессионную ишемию.
Характерные признаки ишемии. Признаки ишемии зависят главным образом от уменьшения интенсивности кровоснабжения ткани и соответствующих изменений микроциркуляции. Цвет органа становится бледным вследствие сужения поверхностно-расположенных сосудов и снижения количества функционирующих капилляров, а также резкого обеднения крови эритроцитами (понижение местного гематокрита). Объем органа при ишемии уменьшается в результате ослабления его кровенаполнения и уменьшения количества тканевой жидкости. Температура поверхностно расположенных органов при ишемии понижается, так как вследствие уменьшения интенсивности кровотока нарушается баланс между доставкой тепла кровью и его отдачей в окружающую среду, т.е. отдача тепла начинает превалировать над его доставкой. Температура при ишемии естественно не понижается во внутренних органах, с поверхности которых теплоотдачи не происходит.
Ишемия нередко заканчивается полным или частичным восстановлением кровоснабжения и функции пораженной ткани (даже если остается препятствие в артериальном русле). Благоприятный исход в этих случаях зависит от коллатерального притока крови, компенсирующего недостаточность кровоснабжения органа или ткани при ишемии. Приток крови по коллатеральным артериальным путям может начинаться сразу же после возникновения ишемии.
Успешная компенсация зависит от исходных анатомических и функциональных особенностей кровоснабжения органа.
Анатомические особенности заключаются в характере артериальных путей для коллатерального притока крови в область ишемии. Различают:
1. Достаточные коллатерали, которые имеются в органах с хорошо выраженными артериальными анастомозами. Сумма просвета коллатеральных путей при этом может быть близкой по величине к просвету главной артерии. Закупорка такого сосуда не сопровождается нарушением кровообращения на периферии, так как количество крови, притекающей по коллатеральным сосудам, может быть достаточным для поддержания нормального кровоснабжения ткани.
2. Недостаточные коллатерали имеются в органах, артерии которых образуют мало анастомозов и потому коллатеральное кровообращение осуществляется только посредством капиллярной сети. В этих условиях возникает тяжелая ишемия и в результате ее – инфаркт.
3. Относительно недостаточные коллатерали, которые имеются во многих тканях и органах. Просвет коллатеральных артерий обычно несколько меньше просвета главных артерий. Степень различия диаметров определяет и степень ослабления кровоснабжения органа после закупорки главного ствола.
Функциональные особенности заключаются в активной дилатации артерий органа. Как только вследствие закупорки или сужения просвета приводящего артериального ствола в ткани возникает дефицит кровоснабжения, в ней накапливаются продукты нарушенного обмена веществ, которые оказывают прямое действие на сосуды и возбуждают чувствительные нервные окончания. В результате этих действий расширяются все коллатеральные пути притока крови в участок с дефицитом кровообращения. Скорость кровотока в коллатералях увеличивается, улучшая кровоснабжение ткани, которая испытывает ишемию.
Стаз — значительное замедление или прекращение тока крови и/или лимфы в сосудах органа или ткани. Причины стаза • Ишемия и венозная гиперемия. Они приводят к стазу вследствие существенного замедления кровотока (при ишемии в связи со снижением притока артериальной крови, при венозной гиперемии в результате замедления или прекращения её оттока) и создания условий для образования и/или активации веществ, обусловливающих склеивание форменных элементов крови, формирования из них агрегатов и тромбов. • Проагреганты — факторы, вызывающие агрегацию и агглютинацию форменных элементов крови.
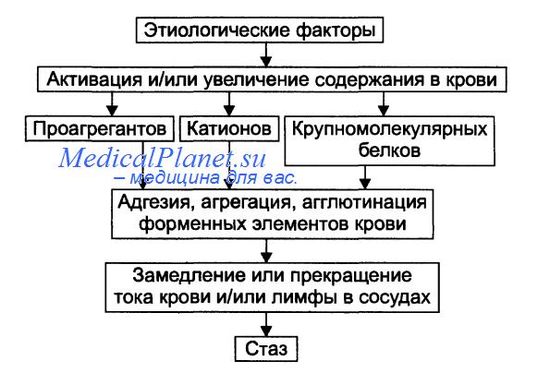
Проявления стаза При стазе происходят характерные изменения в сосудах микроциркуляторного русла: • уменьшение внутреннего диаметра микрососудов при ишемическом стазе, • увеличение просвета сосудов микроциркуляторного русла при застойном варианте стаза, • большое количество агрегатов форменных элементов крови в просвете сосудов и на их стенках, • микрокровоизлияния (чаще при застойном стазе). В то же время проявления ишемии или венозной гиперемии могут перекрывать проявления стаза. Последствия стаза При быстром устранении причины стаза ток крови в сосудах микроциркуляторного русла восстанавливается и в тканях не развивается каких-либо существенных изменений. Длительный стаз приводит к развитию дистрофических изменений в тканях, нередко — к гибели участка ткани или органа (инфаркт).
Билет 31.
Тромбоз (новолат. thrоmbōsis — свёртывание от др.-греч. θρόμβος — сгусток) — прижизненное формирование внутри кровеносных сосудовсгустков крови, препятствующих свободному току крови по кровеносной системе.
Причины:
1) изменения сосудистой стенки при воспалительных процессах, ангионевротических спазмах, атеросклерозе, при гипертонической болезни;
2) изменения скорости и направления кровотока (при сердечной недостаточности);
3) ряд причин, связанных с изменением химического состава крови: при увеличении грубодисперсных белков, фибриногена, липидов. Такие состояния наблюдаются при злокачественных опухолях, атеросклерозе.
Механизм тромбообразования состоит из IV стадий:
I – фаза агглютинации тромбоцитов;
II – коагуляция фибриногена, образование фибрина;
III – агглютинация аритроцитов;
IV – преципитация – осаждение в сгустки различных белков плазмы.
В зависимости от места и условий, при которых произошло образование тромба, различаются:
1) белые тромбы (тромбоциты, фибрины, лейкоциты). Эти тромбы образуются при быстром кровотоке в артериях;
2) красные тромбы (тромбоциты, фибрины, аритро-циты) возникают в условиях медленного кровотока, чаще всего в венах;
3) смешанные: место прикрепления именуется головкой, тело свободно расположено в просвете сосуда;
4) гиалиновые тромбы – очень редкий вариант (они состоят из разрушенных аритроцитов, тромбоцитов, белкового преципитата). Именно белковый преципитат и создает сходство с хрящом. Эти тромбы образуются в артериолах и венулах.
По отношению к просвету сосуда различаются тромбы:
1) закупоривающие (обтурирующие), т. е. просвет сосуда закрыт массой тромба;
2) пристеночные;
3) в камерах сердца и в аневризмах встречаются шаровидные тромбы.
Исходы:
1) самый частый – организация, т. е. происходит прорастание соединительной ткани;
2) петрификация – отложение извести;
3) вторичное размягчение (колликвация) тромба – развивается вследствие двух причин: микробный фер-ментолиз (при проникновении микробов в тромб) и местный ферментолиз, развивающийся за счет собственных ферментов, освобождающихся при повреждении.
Эмболией называется закупорка кровеносного или лимфатического сосуда частицами, приносимыми с током крови или лимфы и обычно не встречающимися в крово-и лимфотоке.
Ортоградная эмболия встречается чаще всего и характеризуется продвижением эмбола по направлению тока крови.
При ретроградной эмболии эмбол движется против тока крови под действием собственной силы тяжести.
Парадоксальная эмболия имеет ортоградное направление, но возникает вследствие дефектов межпредсердной или межжелудочковой перегородки.
В зависимости от материала, из которого состоит эмбол, различают эмболии эндогенного и экзогенного происхождения. К первым относят эмболии, вызванные частицами оторвавшегося тромба, жировые и клеточные эмболии; ко вторым — воздушную, бактерийную и газовую эмболию, а также эмболию инородными телами.
Различают также эмболии кровеносной и лимфатической систем. В зависимости от локализации закупорки при эмболии кровеносной системы выделяют эмболию малого круга кровообращения, большого круга кровообращения и сосудов системы воротной вены.
Эмболия малого круга кровообращения характеризуется закупоркой более или менее крупных ветвей легочной артерии эмболами, образующимися в венах большого круга (например, при тромбофлебитах), и приводит к нарушению кровообращения и газообмена в легких. В эксперименте закупорка небольшой части легочного ствола не вызывает существенных изменений артериального и венозного давления. Множественная эмболия мелких сосудов легких или закупорка крупной ветви легочной артерии сопровождается углублением и учащением дыхания, повышением давления в венах большого круга кровообращения, дилатацией правых отделов сердца, появлением положительного венного пульса, повышением давления в легочном стволе и тахикардией. В результате уменьшения притока крови к левому сердцу ударный и минутный объем уменьшается, наступает стойкое и значительное падение артериального давления. В некоторых случаях эмболия малого круга сопровождается появлением судорог (в результате гипоксии мозга) и рефлекторной остановкой сердца. Нарушения гемодинамики при эмболии легочного ствола обусловлены не только выключением из кровообращения и газообмена некоторой части легочной ткани, но и рефлекторными расстройствами функции сердечно-сосудистой системы.
Чаще всего эмболы образуются в левом предсердии (особенно при митральном стенозе и фибрилляции предсердий) и в начальной части аорты (в результате отрыва тромботических наложений клапанов аорты). Особенно тяжелыми последствиями сопровождаются эмболии коронарных артерий, сосудов мозга, сонной и почечной артерий, бифуркации аорты и одной из подвздошных артерий.
Массивная эмболия сосудов системы воротной вены приводит к застою крови в печени, кишечнике и селезенке. В связи с этим резко уменьшается ударный и минутный объем, развивается тахикардия. В тяжелых случаях появляются признаки анемии мозга. Дыхание сначала учащается, а затем останавливается.
При так называемой ретроградной эмболии эмбол перемещается против тока крови (например, по нижней полой вене по направлению от сердца). Этому способствуют вес эмбола и остановка или даже временный обратный ток крови при повышении внутригрудного давления (например, при кашле). При так называемой парадоксальной эмболии эмбол проникает через незаращенное овальное отверстие из правого предсердия в левое, а оттуда в большой круг кровообращения.
Эмболия лимфатических сосудов редко приобретает клиническое значение, так как богатая сеть анастомозов обеспечивает достаточный отток лимфы в обход закупоренного сосуда.
Билет 32.
Воспаление — это сложный комплекс процессов, который складывается из трех взаимосвязанных реакций — альтерации (повреждения), экссудации и полиферации.
Отсутствие хотя бы одной из этих трех составляющих реакций не позволяет говорить о воспалении.
Альтерация — повреждение тканей, при котором возникают разнообразные изменения клеточных и внеклеточных компонентов в месте действия повреждающего фактора.
Экссудация — поступление в очаг воспаления экссудата, т. е. богатой белком жидкости, содержащей форменные элементы крови, в зависимости от количества которых образуются различные экссудаты.
Пролиферация — размножение клеток и формирование внеклеточного матрикса, направленных на восстановление поврежденных тканей.
Необходимым условием развития этих реакций является наличие медиаторов воспаления.
Медиаторы воспаления — биологически активные вещества, обеспечивающие химические и молекулярные связи между процессами, протекающими в очаге воспаления и без которых развитие воспалительного процесса невозможно.
Выделяют 2 группы медиаторов воспаления:
Клеточные (или тканевые) медааторы воспаления, с помощью которых включается сосудистая реакция и обеспечивается экссудация. Эти медиаторы продуцируются клетками и тканями, ocoбенно лаброцитами (тучными клетками), базофильными и эозинофильными гранулоцитами, моноцитами, макрофагами, лимфоцитами, клетками APUD-системы и др. Важнейшими клеточными медиаторами воспаления являются:
• биогенные амины, особенно гистамин и серотонин, вызывающие острую дилатацию (расширение) сосудов микроциркуляторного русла, что повышает сосудистую проницаем мость, способствует отеку ткани, усиливает слизеобразование и сокращение гладкой мускулатуры:
• кислые липиды, образующиеся при повреждении клеток и тканей и сами являющиеся источником тканевых медиаторов воспаления;
• медленно регулирующая субстанция анафилаксии увеличивает сосудистую проницаемость;
• эозинофильный хемотаксический фактор А повышает cocyдистую проницаемость и выход в очаг воспаления эозинофилов:
• фактор активации тромбоцитов стимулирует тромбоциты и их многогранные функции;
• простагланданы обладают широким спектром действия, в том числе повреждают сосуды микроциркуляции, повышают их проницаемость, усиливают хемотаксис, способствуют пролиферации фибробластов.
Плазменные медиаторы воспаления образуются в результате активации под влиянием повреждающего фактора и клеточных медиаторов воспаления трех плазменных систем — системы комплемента, системы плазмина (каллекриин-кининовой системы) и свертывающей системы крови. Все компоненты этих систем находятся в крови в виде предшественников и начинают функционировать только под влиянием определенных активаторов.
• Медиаторами кининовой системы являются брадикинин и калликреин. Брадикинин усиливает сосудистую проницаемость, вызывает чувство боли, обладает гипотензивным свойством. Калликреин осуществляет хемотаксис лейкоцитов и активирует фактор Хагемана, включая, таким образом, в воспалительный процесс системы свертывания крови и фибринолиза.
• Фактор Хагемана, ключевой компонент системы свертывания крови, инициирует свертываемость крови, активирует другие плазменные медиаторы воспаления, повышает npoницаемость сосудов, усиливает миграцию нейтрофильных лейкоцитов и агрегацию тромбоцитов.
• Система комплемента состоит из группы специальных белков плазмы крови, вызывающих лизис бактерий и клеток, компоненты комплемента СЗb и С5b повышают проницаемость сосудов, усиливают движение к очагу воспаления полиморф-i но-ядерных лейкоцитов (ПЯЛ), моноцитов и макрофагов.
Реактанты острой фазы — биологически активные белковые вещества, благодаря которым в воспаление включаются не только система микроциркуляции и иммунная система, но и другие системы организма, в том числе эндокринная и нервная.
Среди реактантов острой фазы наибольшее значение имеют:
С-реактивный белок, концентрация которого в крови увеличивается при воспалении в 100—1000 раз, активирует цитолитическую активность Т-лимфоцитов-киллеров. замедляет агрегацию тромбоцитов;
интерлейкин-1 (ИЛ-1), влияет на активность многих клеток очага воспаления, особенно Т-лимфоцитов, ПЯЛ, стимулирует синтез простагландинов и простациклинов в эндотелиальных клетках, способствует гемостазу в очаге воспаления;
Т-кининоген является предшественником плазменных медиаторов воспаления — кининов, ингибирует (цистеиновые протеиназы.
Таким образом, в очаге воспаления возникает гамма очень сложных процессов, которые не могут долго протекать автономно, не являясь сигналом для включения различных систем opганизма. Такими сигналами являются накопление и циркуляция в крови биологически активных веществ, кининов. компонентов комплемента, простагландинов, интерферона и др. В результате этого в воспаление вовлекаются система кроветворения, иммунная, эндокринная, нервная системы, т. е. организм в целом. Поэтому в широком плане воспаление следует рассматривать как местное проявление общей реакции организма.
В ответ на повреждение любой этиологии включаются сложнейшие взаимосвязанные и саморегулирующиеся процессы, понятия о которых к настоящему времени выделены в отдельные разделы патологии, такие, как воспаление, лихорадка, иммунитет и др. В этом ряду воспалению принадлежит инициирующая роль в развитии борьбы за сохранение жизни. Поврежденная ткань продуцирует множество биологически активных веществ — медиаторов и модуляторов, определяющих реакцию на повреждение всех функциональных систем: нервной, эндокринной, иммунной, крови, кроветворных органов, кровообращения, дыхания, обмена веществ, выделения. Поэтому воспаление следует рассматривать в своей основе как реакцию, направленную на сохранение жизнедеятельности организма, восстановление структуры и функции поврежденных тканей. В ответ на «полом» организм стремится прежде всего локализовать поврежденную ткань, предупредить распространение, генерализацию патологического процесса. Вокруг очага воспаления начинает формироваться защитный барьер. Первоначально он обусловлен образованием тромбов в кровеносных и лимфатических сосудах, блокадой внесосудистого транспорта, скоплением экссудата — жидкости, богатой белками, адсорбирующими токсические продукты. В последующем на границе между здоровой и поврежденной тканями образуется демаркационный вал из соединительнотканных элементов. Внутри очага воспаления активированные макро- и микрофаги вступают в контакт с микроорганизмами, вовлекается иммунная система. Неспецифические и специфические факторы защиты обеспечивают в конечном итоге ликвидацию патогена. Стадия пролиферации и регенерации завершает благоприятный исход воспаления.
Наряду с безусловно положительной стороной воспаления оно может сопровождаться негативными явлениями, роковыми для животных. К ним следует отнести гибель собственных клеток в процессе фагоцитоза, вторичную альтерацию, при преобладании которой могут быть нарушены структура и функция отдельных органов и организма в целом. Так, воспалительная жидкость — экссудат — способна заполнить альвеолы легких, привести к гипоксии тканей и асфиксии; диффузный гломерулонефрит осложняется уремией и может привести к смерти больного животного.
Билет 33.
СТАДИЯ АЛЬТЕРАЦИИ
А. Стадия альтерации (повреждения) — начальная, пусковая стадия воспаления, характеризующаяся повреждением тканей. В этой стадии развивается хелюаттракция, т.е. привлечение к очагу повреждения клеток, продуцирующих медиаторы воспаления, необходимые для включения в процесс сосудистой реакции.
Хемоаттрактанты — вещества, определяющие направление движения клеток в тканях. Они продуцируются микробами, клетками, тканями, содержатся в крови.
Непосредственно после повреждения из тканей выделяются такие хемоаттрактанты, как просеринэстераза, тромбин, кинин, а при повреждении сосудов — фибриноген, активированные компоненты комплемента.
В результате совокупной хемоаттракции в зоне повреждения возникает первичная кооперация клеток, продуцирующих медиаторы воспаления, — скопление лаброцитов, базофильных и эозинофильных гранулоцитов, моноцитов, клеток APUD-системы и др. Только находясь в очаге повреждения, эти клетки обеспечивают выброс тканевых медиаторов и начало воспаления.
В результате действия тканевых медиаторов воспаления в зоне повреждения происходят следующие процессы:
• повышается проницаемость сосудов микроциркуляторного русла;
• в соединительной ткани развиваются биохимические изменения приводящие к задержке в тканях воды и к набуханию внеклеточного матрикса;
• инициальная активация плазменных медиаторов воспаления под влиянием повреждающего фактора и тканевых медиаторов;
• развитие дистрофических и некротических изменений тканей в зоне повреждения;
• высвобождающиеся из клеточных лизосом и активирующиеся в очаге воспаления гидролазы (протеазы, липазы, фосфолипазы, эластазы, коллагеназы) и другие ферменты играют существенную роль в развитии повреждений клеток и неклеточных структур:
• нарушения функций, как специфических — того органа, в котором возникла альтерация, так и неспецифических — терморегуляции, местного иммунитета и др.
Билет 34.
Стадия альтерации (повреждения):
· Первичная альтерация
· Вторичная альтерация
Первичная альтерация. Воспаление всегда начинается с повреждения ткани. После воздействия этиологического фактора в клетках происходят структурные, а также метаболические изменения.
Они бывают разными в зависимости от силы повреждения, от вида клеток (степени зрелости) и т.д.
Одни клетки гибнут, другие продолжают жить, третьи даже активируются.
Последние будут играть особую роль в дальнейшем.
Вторичная альтерация. Если первичная альтерация является результатом непосредственного действия воспалительного агента, то вторичная не зависит от него и может продолжаться и тогда, когда этот агент уже не оказывает влияния (например, при лучевом воздействии).
Этиологический фактор явился инициатором, пусковым механизмом процесса, а далее воспаление будет протекать по законам, свойственным ткани, органу, организму в целом.
Действие флогогенного агента проявляется, прежде всего, на клеточных мембранах, в том числе на лизосомах.
Это имеет далеко идущие последствия. Заключенные в лизосомах ферменты реактивны. Но как только лизосомы повреждаются и ферменты выходят наружу, они активируются и усугубляют, то разрушительное действие, которое оказал этиологический фактор. Можно сказать, что первичная альтерация — это повреждение, нанесенное со стороны, а вторичная альтерация — это самоповреждение.
Здесь следует отметить, что вторичная альтерация представляет собой не только повреждение и разрушение.
Некоторые клетки действительно гибнут, другие же не только продолжают жить, но и начинают вырабатывать биологически активные вещества, вовлекая в динамику воспаления иные клетки как в зоне воспаления, так и вне ее.
Билет 34.
Медиаторами воспаления называются биологически активные вещества, которые синтезируются в клетках или в жидкостях организма и оказывают непосредственное влияние на воспалительный процесс. Клеточные медиаторы были рассмотрены выше (см. табл. 2). Гуморальные медиаторы воспаления синтезируются в плазме и в тканевой жидкости в результате действия соответствующих ферментов. Первоначальной причиной появления (или увеличения количества) этих веществ является альтерация. Именно в результате повреждения клеток освобождаются и активируются лизосомальные ферменты, которые активируют другие ферменты, в том числе содержащиеся в плазме, в результате чего возникает целый ряд биохимических реакций. Поначалу они носят хаотический характер ("пожар обмена"), а продукты расщепления не имеют физиологического значения, нередко токсичны. Постепенно, однако, в этом процессе появляется определенный биологический смысл. Протеолитические ферменты расщепляют белки не до конца, а только до определенного этапа (ограниченный протеолиз), в результате чего образуются специфические вещества, действующие целенаправленно и ызывающие специфический патофизиологический эффект. Оказалось, что одни из них действуют преимущественно на сосуды, повышая их проницаемость, другие — на эмиграцию лейкоцитов, третьи — на размножение клеток. Первым обнаружил определенный "порядок" и закономерность в процессе воспаления В. Менкин. В воспалительном экссудате он выявил и индивидуализировал химические вещества и сопоставил с ними определенные слагаемые воспаления: гиперемию, лейкоцитоз, хемотаксис.

Билет 35.
Нарушение обмена веществ в очаге воспаления. Интенсивность обмена веществ при воспалении, особенно в центре очага, повышается. Освобождающиеся из поврежденных лизосом ферменты гидролизуют находящиеся в очаге углеводы, белки, нуклеиновые кислоты, жиры. Продукты гидролиза подвергаются воздействию ферментов гликолиза, активность которых также повышается. Это относится и к ферментам аэробного окисления.
При изучении действия флогогенного агента (кротонового масла) на кожу в эксперименте было установлено, что потребление кислорода при этом повышается на 30 — 35 %. Однако это длится недолго — на протяжении 2 — 3 ч. Дальнейшая альтерация клеток сопровождается повреждением митохондрий — морфологического субстрата, на котором локализуются ферменты цикла Кребса и где осуществляется аэробное окисление и сопряженное с ним окислительное фосфорилирование. В связи с этим окисление еще более нарушается при почти неизменном гликолизе, что приводит к увеличению содержания молочной и трикарбоновых кислот (α-кетоглутаровой, яблочной, янтарной). Окисление при этом не завершается в цикле Кребса, снижается образование углекислоты, уменьшается дыхательный коэффициент.
Для характеристики метаболизма при воспалении издавна применяется термин "пожар обмена". Аналогия состоит не только в том, что обмен веществ в очаге воспаления резко повышен, но и в том, что "горение" происходит не до конца, а с образованием недоокисленных продуктов (полипетиды, жирные кислоты, кетоновые тела).
Следовательно, воспаление всегда начинается с усиления обмена веществ. Этим в значительной степени объясняется один из кардинальных признаков процесса — повышение температуры. В дальнейшем интенсивность метаболизма снижается, а вместе с этим изменяется и его направленность. Если сначала, т. е. в остром периоде воспаления, преобладают процессы распада, то в дальнейшем — процессы синтеза. Разграничить их во времени практически невозможно. Когда преобладают катаболические процессы, наблюдаются деполимеризация белково-гликозаминогликановых комплексов, распад белков, жиров и углеводов, появление свободных аминокислот, полипептидов, аминосахаров, уроновых кислот: Некоторые из образующихся веществ представляют особый интерес (кинины, простагландины), так как, включаясь в динамику воспаления, они придают ему определенный оттенок.
Анаболические процессы появляются очень рано, но преобладают на более поздних стадиях воспаления, когда проявл<