

Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства...

Типы оградительных сооружений в морском порту: По расположению оградительных сооружений в плане различают волноломы, обе оконечности...

Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства...

Типы оградительных сооружений в морском порту: По расположению оградительных сооружений в плане различают волноломы, обе оконечности...
Топ:
Техника безопасности при работе на пароконвектомате: К обслуживанию пароконвектомата допускаются лица, прошедшие технический минимум по эксплуатации оборудования...
Эволюция кровеносной системы позвоночных животных: Биологическая эволюция – необратимый процесс исторического развития живой природы...
Характеристика АТП и сварочно-жестяницкого участка: Транспорт в настоящее время является одной из важнейших отраслей народного...
Интересное:
Влияние предпринимательской среды на эффективное функционирование предприятия: Предпринимательская среда – это совокупность внешних и внутренних факторов, оказывающих влияние на функционирование фирмы...
Инженерная защита территорий, зданий и сооружений от опасных геологических процессов: Изучение оползневых явлений, оценка устойчивости склонов и проектирование противооползневых сооружений — актуальнейшие задачи, стоящие перед отечественными...
Средства для ингаляционного наркоза: Наркоз наступает в результате вдыхания (ингаляции) средств, которое осуществляют или с помощью маски...
Дисциплины:
|
из
5.00
|
Заказать работу |
|
|
|
|
Отек легких причины
Отек легких не является самостоятельной нозологической формой, а представляет собой осложнение ряда заболеваний. Среди основных причин отека легких следует рассматривать: - острый интоксикационный синдром, вследствие попадания в организм токсинов инфекционного и не инфекционного происхождения (септическое состояние, бактериальная крупноочаговая пневмония, избыточное накопление лекарственных средств, отравление наркотическими веществами ядами). Токсины оказывают повреждающее действие на альвеолокапиллярные мембраны и способствуют выходу транссудата с легочной интерстиций; - острая левожелудочковая недостаточность, которая является следствием различных патологий сердечно-сосудистой системы (острый инфаркт миокарда, митральные пороки сердца, стойкая артериальная гипертензия, нестабильная стенокардия, тяжелые формы аритмии, кардиомиопатии, кардиосклероз); - хронические заболевания легких (ХОЗЛ, эмфизема, бронхиальная астма, крупноочаговая пневмония, злокачественные новообразования в легких); - ТЭЛА; - отек легких в результате быстрого подъема на большое расстояние (более 3 км); - односторонний отек легкого в результате быстрой эвакуации жидкости или воздуха из полости плевры (при пневмотораксе и экссудативном плеврите); - заболевания, сопровождающиеся снижением онкотического давления крови в результате понижения белка (нефротический синдром, цирроз печени, хронический геморрагический синдром); - бесконтрольное избыточное вливание жидкостных лекарственных средств методом внутривенной инфузии в сочетании с нарушением выделительной функции почек; - травматическое повреждение грудной клетки, сопровождающееся пневмотораксом; - тяжелые черепно-мозговые травмы, сопровождающиеся судорожной активностью; - возникновение отека легких при заболеваниях, протекающих с повышением внутричерепного давления (острое нарушение мозгового кровообращения, опухолевое поражение головного мозга) - длительная искусственная вентиляция легких с высокой концентрацией кислорода; - аспирационный синдром при утоплении, попадании инородного тела или рвотных масс в дыхательные пути. В зависимости от первопричины возникновения отека легких существует классификация, которая выделяет кардиогенную и некардиогенную (нейрогенная, нефрогенная, аллергическая, токсическая) форму отека. Патогенетические механизмы любой формы отека легких состоят из нескольких стадий. Дебютом отека легких является интерстициальная стадия, во время которой происходит накопление транссудата в легочном интерстиции. На этой стадии возникают симптомы сердечной астмы. Затем происходит перемещение жидкости, содержащей высокий процент белка, к альвеолам и взбивание ее с воздухом, в результате чего образуется вязкая пена. Из-за своей густой консистенции пена обтурирует дыхательные пути и возникает острая дыхательная недостаточность, которая становится причиной накопления углекислоты в тканях (гиперкапния), декомпенсированного ацидоза и гипоксии. Все вышеперечисленные метаболические нарушения могут вызвать необратимые процессы в жизненно важных органах и заканчиваться летальным исходом. Существует три патоморфологических механизма возникновения отека легких: 1. Резкое увеличение гидростатического давления. 2. Снижение онкотического давления крови. 3. Повреждение белковой структуры мембраны, расположенной между альвеолой и капилляром и повышение альвеолярной проницаемости. При любой форме отека легких происходит нарушение альвеолокапиллярной стенки, возникающее в результате повреждения белково-полисахаридного комплекса мембраны. При отеке легких, возникающем в результате анафилактического шока, тяжелой интоксикации инфекционной природы, вдыхании паров токсических веществ и тяжелой почечной недостаточности, данный патогенетический механизм является ведущим в развитии проявлений отека легких. В результате сочетания повышенного гидростатического давления со сниженным онкотическим давлением создаются условия для повышения фильтрационного давления в просвете легочных капилляров. Причиной такого состояния чаще всего становится бесконтрольная внутривенная инфузия гипоосмотических растворов без учета суточного диуреза. Кроме того при тяжелой почечной и печеночной недостаточности возникает дефицит белка в крови, что способствует снижению онкотического давления. Среди патогенетических причин возникновения острого кардиогенного отека легких на первый план выходит резкое повышение гидростатического давления в легочном кровотоке, усугубляющееся тем, что отток крови в левые отделы сердца затруднен (инфаркт миокарда, митральный стеноз).
|
|
|
|
Отек легких симптомы
Клинические проявления отека легких зависят от стадии заболевания и от быстроты перехода от интерстициальной формы к альвеолярной. По срокам давности выделяют: острый отек легких (симптомы альвеолярного отека развиваются максимум за 4 часа), затяжной (симптомы отека нарастают постепенно и достигают максимума спустя несколько суток) и молниеносный, который практически в 100% случаев заканчивается летальным исходом, вследствие крайне тяжелого состояния больного. Причиной острого отека легких являются трансмуральный инфаркт миокарда и митральный стеноз стадии декомпенсации. Подострый вариант развития отека легких наблюдается при почечной недостаточности, инфекционном поражении легочной паренхимы. Затяжная форма отека характерна для хронических воспалительных заболеваний с локализацией в легочной ткани. Молниеносный вариант наблюдается при кардиогенном отеке легких, который сопровождается распространенной сердечной патологией (обширный инфаркт миокарда, анафилактический шок). При подострой форме первым симптомом отека легких является одышка при физической активности, которая постепенно нарастает и трансформируется в удушье. В практической деятельности врачи скорой медицинской помощи используют клиническую классификацию отека легких, при которой выделяется 4 стадии: стадия диспноэ (массовые сухие хрипы на всем протяжении легочных полей и отсутствие влажных хрипов), ортопноэтическая стадия (превалирование влажных хрипов над сухими), стадия выраженного ортопноэ (влажные хрипы выслушиваются на расстоянии без применения фонендоскопа), манифестирующая стадия (клокочущее дыхание, выраженный цианоз кожных покровов, обильное выделение пенистой мокроты). Особенностью интерстициального отека легких является его возникновение в ночное время на фоне полного благополучия. Провоцирующим фактором может выступить избыточная физическая активность или психоэмоциональное перенапряжение. Предвестником развития отека является покашливание в ночное время. Симптомы интерстициальной фазы отека легких: одышка при минимальной физической активности и в покое, уменьшающаяся в сидячем положении больного, резкая нехватка воздуха и невозможность сделать глубокий вдох, головокружение и общее недомогание. При первичном визуальном осмотре пациента обращает на себя внимание резкая бледность и повышенная влажность кожных покровов, сочетающаяся с цианозом носогубного треугольника и поверхности языка, экзофтальм. Перкуссия легких позволяет выявить симптомы острой эмфиземы в виде коробочного звука. Аускультативные изменения в легких – бронхиальный тип дыхания с массой сухих жужжащих хрипов на всем протяжении легочных полей с обеих сторон. Со стороны сердечно-сосудистых изменений отмечается учащенное сердцебиение, I тон ослаблен во всех аускультативных точках, в проекции легочного ствола отмечается акцент II тона. При рентгенологическом исследовании визуализируется бесструктурность и расширение корней легких, нечеткость легочного рисунка, равномерное симметричное снижение пневмотизации и наличие линий Керли в базально-латеральных сегментах легких. Симптомы альвеолярной фазы отека легких нарастают очень интенсивно и внезапно, поэтому тяжело переносятся больными. У пациента резко нарастает одышка вплоть до удушья, частота дыхательных движений увеличивается до 40 в минуту, появляется шумное стридорозное дыхание и кашель с обильным выделением пенистой мокроты с примесью крови (за короткий промежуток времени у больного отмечается выделение до 2 литров пенистой мокроты). В отличие от интерстициального отека, когда больные выбирают вынужденное положение и стараются даже не шевелиться, в фазе альвеолярного отека больной крайне возбужден. При внешнем осмотре отмечается диффузный цианоз и гипергидроз кожных покровов лица и туловища, снижение артериального давления и учащение пульса малого наполнения, набухание вен в области шеи. Аускультативные изменения – масса разнокалиберных влажных хрипов на всем протяжении легочных полей, тахикардия и тахипноэ, тоны сердца не прослушиваются вследствие шумного дыхания. Рентгенологическая скиалогия: гомогенное двустороннее обширное затемнение в прикорневой области с нечеткими неровными контурами и инфильтративные изменения в легких различной протяженности и формы. В остром периоде отмечается учащение пульса до 160 ударов в минуту и повышение артериального давления, а при затяжном течении и нарастании гипоксии наблюдается ослабление пульса, снижение артериального давления и учащение дыхательных движений, несмотря на то, что дыхание становится поверхностным. Отек легких может иметь волнообразное течение, когда после купирования приступа наступает рецидив клинических проявлений, поэтому все больные нуждаются в квалифицированном медицинском уходе в условиях стационара. Токсический отек легких сопровождается молниеносным течением и в большинстве случаев летальным исходом. Признаки отека нарастают в течение нескольких минут, а острая дыхательная недостаточность заканчивается полной остановкой дыхания при отравлениях окислами азота. И в то же время токсический отек легких, обусловленный уремией, может иметь незначительную клиническую симптоматику и яркую рентгенологическую картину. Клинические проявления отека легких могут встречаться при других заболеваниях, поэтому необходимо проводить тщательную дифференциальную диагностику с такими патологиями, как: тромбоэмболия легочной артерии, астматический статус при бронхиальной астме, острый коронарный синдром. В некоторых случаях имеет место сочетание отека легких с вышеперечисленными заболеваниями.
|
|
|
|
Отек легких лечение
После оказания первой неотложной помощи и стабилизации состояния, пациента доставляют в отделение интенсивной терапии, где продолжается лечение. К основным критериям транспортабельности больного относятся: частота дыхательных движений менее 22 в минуту, отсутствие выделения пенистой мокроты, отсутствие влажных хрипов при аускультации легких, отсутствие цианоза кожных покровов, стабилизация гемодинамических показателей. В условиях стационара после тщательного медицинского исследования создаются условия для выявления этиологических факторов, которые явились первопричиной возникновения отека легких. Среди диагностических мероприятий следует выделить: биохимический анализ крови с обязательным определением уровня общего белка и креатинина для оценки функционирования почек, анализ крови на тропонины с целью диагностики острого коронарного синдрома и инфаркта миокарда, определение газового состава крови, коагулограмма при подозрении на тромбоэмболию легочной артерии. Палаты интенсивной терапии оснащены диагностическим оборудованием, в связи с чем представляется возможность проведения инструментальных методов исследования – пульсоксиметрия для определения насыщенности крови кислородом, флеботонометрия для измерения венозного давления в подключичной вене, рентгенография органов грудной полости для определения стадии отека и возможных осложнений, электрокардиография для диагностики патологии сердечной деятельности. После установления причины возникновения отека легких назначается этиологическое лечение, например токсический отек легких, нуждается в дезинтоксикационной терапии, а в некоторых случаях введении антидота, а при отеке легких на фоне крупноочаговой пневмонии показано применение антибактериальных средств. Лечебные мероприятия в условиях реанимационного отделения проводится под постоянным мониторингом гемодинамических показателей и параметров внешнего дыхания. Введение большинства лекарственных средств осуществляется через центральный венозный доступ, для чего врач-реаниматолог осуществляет катеризацию подключичной вены. Для успешного лечения любой формы отека легких большое значение имеет психоэмоциональное состояние пациента, поэтому всем пациентам показано проведение успокаивающей и седативной терапии с применением 1% раствора Морфина в дозе 1 мл внутривенно. В отделении интенсивной терапии продолжается лечение отека легких с применением лекарственных средств направленных на улучшение работы сердечно-сосудистой системы и улучшающих метаболические процессы в миокарде. Для улучшения сократительной функции миокарда больному с отеком легких, возникшем на фоне гипертензивного криза и недостаточностью митрального клапана, обосновано назначение сердечных гликозидов в терапевтической дозе (Коргликон 1 мл 0,06% раствора внутривенно). Противопоказанием к применению сердечных гликозидов является острый инфаркт миокарда. В палате интенсивной терапии продолжается проведение оксигенотерапии в сочетании с применением пеногасителей, а также применение диуретических средств и периферических вазодилататоров. Пеногашение осуществляется с помощью нескольких методик: в увлажнитель наливается 95% этиловый спирт и через него подают кислород со скоростью 3 л в минуту, которую постепенно доводят до 7 л в минуту. В среднем уже спустя 20 минут процедуры исчезают грубые нарушения дыхания и влажные хрипы в легких. Эффективным пеногасителем, который в течение 3-х минут купирует приступ отека легких, является 10% спиртовой раствор Антифомсилана, который распыляют в увлажнитель. При тяжелом течении отека легких рекомендовано проведение интубации трахеи и ИВЛ. Появление рецидивирующего отека легких является показанием для проведения хирургического лечения заболеваний, сопровождающихся тяжелой сердечной недостаточностью (хирургическая коррекция сердечных пороков, иссечение аневризмы аорты).
|
|
Отек легких последствия
В связи с тем, что отек легких провоцирует развитие дыхательной недостаточности, в организме человека нарастают явления гипоксии. Длительная гипоксия приводит к необратимым разрушительным процессам в клетках центральной нервной системы и непосредственно пагубно влияет на структуры головного мозга. Поражение центральной нервной системы может проявляться в виде вегетативных расстройств, не угрожающих жизни пациента, но поражение жизненно важных структур головного мозга приводит к летальному исходу. Несмотря на современные методы диагностики и лечения, смертность от альвеолярного отека легких находится на высоком уровне и достигает 50%, а кардиогенный отек легких в сочетании с острым инфарктом миокарда в 90% случаев приводит к летальному исходу. В связи с этим очень большое значение для успешного купирования клинических проявлений отека имеет своевременная диагностика и квалифицированный и индивидуальный подход к назначению того или иного лечения. Купирование приступа на стадии интерстициального отека улучшает прогноз для пациента. Во избежание тяжелых осложнений рекомендуется проводить профилактические мероприятия по предупреждению отека легких – своевременная диагностика и лечение патологий сердечно-сосудистой системы, поддержание хронических заболеваний легких на стадии компенсации, предотвращение контакта с аллергенами и токсинами химического происхождения, борьба с курением и соблюдение диеты с ограниченным употреблением соли. Отдаленными последствиями отека легких являются – застойные пневмонии, пневмофиброз и сегментарные ателектазы. Кроме того, в результате длительной гипоксии и гиперкапнии создаются условия для ишемического повреждения всех органов и систем. Для того чтобы избежать тяжелых осложнений отека легких существуют рецепты народной медицины, которые имеют положительные эффекты в профилактике повторного отека. С этой целью применяются отвар из семян льна и вишневых плодоножек. Кратность приема данного отвара составляет 4 раза в сутки длительностью не менее трех месяцев. Следует учитывать, что прием средств народной медицины может вызывать аллергическую реакцию, которая негативно влияет на процесс выздоровления.
Источник: http://vlanamed.com/otek-legkih/ Энциклопедия Заболеваний ©
КЛАССИФИКАЦИЯ
Различают два механизма возникновения травматических переломов: прямой и непрямой.
• При прямом механизме точка приложения силы и место повреждения совпадают, например, при ударе по предплечью или ударе предплечьем о какой-либо предмет с возникновением перелома кости в месте воздействия.
• При непрямом механизме точка приложения силы и место повреждения не совпадают. Примером может служить перелом хирургической шейки плеча, возникший в результате падения на кисть отведённой руки, или же компрессионный перелом тела позвонка при падении с высоты на ноги и т.д. Переломы, вызванные в результате непрямого механизма действия, возникают при сгибании, скручивании костей и приложении силы по продольной их оси. К этой же группе следует относить отрывные переломы, вызванные резким чрезмерным сокращением мышц.
По отношению плоскости излома к длинной оси диафиза выделяют переломы поперечные, косые, спиральные (или винтообразные) и их сочетания (косопоперечные), оскольчатые, многооскольчатые (раздробленные), краевые, дырчатые.
Переломы длинной трубчатой кости могут происходить в трёх её отделах: проксимальном, диафизарном и дистальном. В переломах диафиза различают три уровня разрушения кости: верхняя треть, средняя треть и нижняя треть.
Переломы костей могут быть со смещением отломков и без их смещения. Последние встречают чаще у детей при поднадкостничных переломах, но возможны и у взрослых, когда происходит неполное повреждение кости по её диаметру. В большинстве случаев происходит смещение отломков, вызванное либо силой, разрушившей кость, либо спастическим сокращением мышц из-за болевого синдрома. Чаще же причиной смещения отломков становится одновременное влияние обоих факторов.
Смещения отломков бывают по длине, по ширине, под углом и по оси (ротационные). Смещение отломков по длине непременно сочетается со смещением по ширине. Исключение составляют так называемые вколоченные, или сколоченные, переломы или же избыточная дистракция при лечении скелетным вытяжением или аппаратом внешней фиксации, когда между отломками возникает диастаз. Особую сложность в распознавании смещений отломков представляет ротационная дислокация.
НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
Диагностика:
Анамнез: Характерная травма в анамнезе.
Осмотр и физикальное обследование:
Внутрисуставные переломы
Внутрисуставные переломы — разрушение кости, образующей сочленяющуюся поверхность. Для этих повреждений характерны такие признаки: боль, гемартроз, нарушение функций, крепитация, нарушение симметрии внешних ориентиров, положительный симптом осевой нагрузки. Патогномоничный признак внутрисуставных переломов — гемартроз. Он выражается в увеличении размеров сустава, сглаженности его контуров, зыблении. При пункции получают выпот с обильной примесью крови. Иногда в пунктате видны капельки жира, что указывает на внутрисуставной перелом. При переломах со смещением отмечают нарушение симметрии внешних ориентиров.
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ОКАЗАНИЮ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ ПОВРЕЖДЕНИЯХ МЯГКИХ ТКАНЕЙ
ОПРЕДЕЛЕНИЕ
Под ушибом понимают повреждение мягких тканей вследствие кратковременного действия травмирующего агента, не сопровождающееся образованием ран.
Растяжение — повреждение мягких тканей, вызванное силой, действующей в виде тяги и не нарушающей анатомической непрерывности эластических образований (связок, сухожилий, мышц).
Разрыв — нарушение анатомической целостности тканей, вызванное силой, превышающей их эластические возможности.
Раной называют зияющее нарушение целостности кожных покровов или слизистых оболочек.
По характеру повреждения тканей различают резаные, рубленые, колотые, ушибленные, рваные, укушенные, отравленные и огнестрельные раны.
• Резаные раны возникают от воздействия острых предметов (например, бритва, нож). Края ран ровные, гладкие. Рана неглубокая, зияет. Дно раны разрушено незначительно, если им не являются крупные сосуды и нервы, например, на шее. Резаные раны наиболее благодатны для заживления.
• Рубленые раны — следствие воздействия острого, но тяжёлого предмета (топор, шашка), по клинической картине напоминают резаные. Отличительный признак — более значительное разрушение дна раны. Обычно повреждены прилежащие сухожилия, мышцы и даже кость.
• Колотые раны возникают в результате поражения острыми и тонкими длинными предметами (нож, заточка, шило и т.д.). Это зачастую чрезвычайно опасные ранения, поскольку маленькая, иногда точечная ранка не зияет, не кровоточит и быстро покрывается корочкой. В то же время ранящий предмет мог повредить лёгкое, кишечник, печень и через какое-то время возможны анемия, пневмоторакс или перитонит.
• Ушибленные раны — результат воздействия тупого предмета (палка, бутылка). Края раны размяты, как и ткани в самой ране. Последние пропитаны кровью, тёмного цвета, не кровоточат или кровоточат незначительно. Видимые сосуды тромбированы.
• Рваные раны возникают в случае скольжения относительно острого предмета по поверхности кожи с дополнительным давлением на него. Рана неправильной формы, с лоскутами по типу скальпа, кровоточит. Разрушение подлежащих тканей зависит от силы, давившей на ранящий снаряд. Обычно рваные раны, равно как и ушибленные, имеют затяжной характер заживления из-за некроза разрушенных тканей и нагноения в ране.
• Отравленные раны возникают при попадании в них ядовитых веществ (яд змеи, отравляющие вещества).
• Отличие огнестрельных ран от всех прочих — особенность ранящего снаряда, раневого канала и течения раневого процесса.
По причинам повреждения раны делят на операционные и случайные.
По микробному загрязнению различают раны асептические и микробно-загрязнённые.
По отношению к замкнутым полостям тела человека (череп, грудь, живот, сустав) различают проникающие и непроникающие ранения. Проникающими называют ранения, в результате которых произошло повреждение внутренней серозной оболочки, выстилающей полость (твёрдая мозговая оболочка, париетальная плевра, париетальная брюшина, синовиальная оболочка).
НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
Диагностика:
В анамнезе есть указание на травму.
Пострадавший предъявляет жалобы на боль в месте травмы; интенсивность боли бывает различной: чем более выражены гематома и отёк, тем сильнее болевой синдром вследствие сдавления нервных окончаний и растяжения тканей.
Осмотр и физикальное обследование:
Ушиб: в месте повреждения локализована припухлость за счёт кровоизлияния и воспалительного отёка. Размеры припухлости значительнее там, где больше рыхлой подкожной клетчатки. Пальпация припухлости болезненна. В местах, где ткани более плотные, окутаны апоневротическими футлярами (например, предплечье), сдавление нервных окончаний кровоизлиянием и отёком вызывает особенно сильные боли. Нарушение функций бывает наиболее очевидным при повреждении конечностей. При ударах, нанесённых по касательной, в некоторых случаях происходит отслойка кожи от подлежащих тканей (иногда на большом протяжении), что видоизменяет картину ушиба. Под кожей образуется полость, заполненная экссудатом, смешанным с кровью и лимфой. Клинически определяют обширную флюктуирующую припухлость.Другая особая форма — ушиб сустава, при котором кровоизлияние происходит не только в периартикулярные ткани, но и в полость сустава, — гемартроз. Сустав увеличен в объёме, контуры его сглажены, зыбление указывает на наличие свободной жидкости в полости сустава.
Растяжение: При обследовании обнаруживают припухлость, отёк, возможно небольшое локальное кровоизлияние в виде синяка в зоне повреждения. Здесь же выявляют болезненность при пальпации и движении, повторяющем механизм травмы. Функции конечности ограничены из-за боли. Особенно болезненны ротационные движения.
Кроме признаков, характерных для растяжения, при разрывах появляются симптомы, специфичные для этой травмы:
• обширное кровоизлияние в мягкие ткани, далеко выходящее за пределы зоны повреждения;
• патологическое увеличение объёма движений в суставе;
• резкое нарушение функций конечности, например потеря опороспособности (устойчивости) в коленном суставе.
Если разорвана мышца, при её сокращении определяют выпячивание брюшка мышечной культи.
Клиническая картина ран зависит от характера раны, ранящего снаряда, размеров раны, повреждения полостей и внутренних органов, нарушения целости сосудов, нервов и костей. Она состоит из местных и общих симптомов. К местным симптомам относят боль, зияние раны, кровотечение, нарушение функций повреждённого сегмента. Общие симптомы включают признаки возникшего осложнения травмы.
Лечение (A,1++):
Обезболивание выполняют путём введения наркотических или ненаркотических анальгетиков в сочетании с антигистаминными препаратами (2 мл 50% р-ра метамизола натрия, 1—2 мл 1—2% р-ра тримеперидина с 1-2 мл 1% р-ра дифенгидрамина).
Туалет раны: обработка кожи вокруг раны 5% спиртовым раствором йода. Рану следует промыть растворами пероксида водорода, антисептиков, антибиотиков с наложением асептической повязки. При венозном, капиллярном кровотечении на рану накладывают давящую повязку.
Транспортная иммобилизация: шины накладывают на одежду и обувь (при повреждении нижней конечности), за исключением повреждения стоп или их резкого отёка. Сетчатые, фанерные, деревянные шины должны быть выстланы прибинтованным к ним ровным слоем ваты или поролоном со стороны прилегающей конечности. Все шины (особенно тракционные) в зоне прилегания к суставам, а также в подмышечной и паховой областях должны быть дополнительно снабжены передвижными (из-за разной длины конечности у людей), мягкими валиками (ватно-марлевыми, поролоновыми), чтобы уменьшить опасность образования пролежней в зоне костных выступов, сдавления нервов и сосудов.
Лестничным проволочным шинам Крамера необходимо придать форму жёлоба соответственно округлой форме конечностей (для лучшей их иммобилизации и большей прочности шин) и тщательно моделировать по форме повреждённой конечности (предварительно изогнув шину соответственно размерам здоровой конечности пострадавшего или соответствующей конечности медработника). На концы проволочных шин следует привязать по две лямки (например, из бинта), что значительно ускорит наложение и закрепление шин на конечностях. При наложении иммобилизирующих повязок следует по возможности оставлять открытыми кончики пальцев кисти и стопы (если нет их повреждений) для контроля кровоснабжения и иннервации конечностей.
При травмах мягких тканей области ключицы и лопатки верхнюю конечность фиксируют с помощью повязки Дезо или подвешивают на косыночной повязке при согнутом под углом 90—100° предплечье. В подмышечную впадину необходимо помещать ватно-марлевый валик, фиксируемый бинтом к здоровому надплечью.
При травмах мягких тканей области плечевого сустава и плечевой кости иммобилизацию следует осуществлять желобоватой шиной Крамера, накладываемой от пястно-фаланговых суставов повреждённой конечности до плечевого сустава здоровой конечности, в положении приведения плеча к туловищу, при сгибании под углом 90—100° предплечья, в положении, среднем между пронацией и супинацией. Предварительно в подмышечную впадину обязательно вводят ватно-марлевый валик, фиксируемый бинтом через здоровое надплечье. Рука подвешивается на косынке или фиксируется повязкой Дезо.
При травмах мягких тканей области костей локтевого сустава и предплечья иммобилизацию осуществляют с помощью шины Крамера тем же способом, что и при переломе плеча. Возможен вариант иммобилизации двумя (изогнутыми под прямым углом) шинами Крамера, расположенными по лучевой и локтевой поверхностям руки.
При травмах мягких тканей области лучезапястного сустава, костей кисти и пальцев иммобилизацию осуществляют с помощью сетчатой или проволочной шины Крамера: предплечье иммобилизуют желобоватой шиной по ладонной стороне в положении, среднем между пронацией и супинацией, кисть находится на изгибе шины в виде валика, придающего кисти тыльное сгибание (30—40°) и согнутое положение пальцам («положение кисти для охвата крупного яблока»). При применении фанерных шин предплечье ладонной поверхностью прибинтовывают к шине, а кисти придают вышеупомянутое положение путём фиксации её к валику на конце шины, например к скатке бинта, вкладываемого между большим и остальными пальцами кисти. Никогда не следует придавать кисти выпрямленное положение. Руку подвешивают на косынке.
При наличии ран необходимо провести их обработку и наложить асептическую повязку. При кровотечении следует наложить жгут (2 часа летом и 1 час зимой).
УХОД ЗА БОЛЬНЫМИ И ЕГО ЗНАЧЕНИЕ
Под уходом за больными в повседневной жизни понимают оказание больному помощи в удовлетворении его потребностей. К таким потребностям относятся еда, питье, умывание, движение, освобождение кишечника и мочевого пузыря. Кроме того, уход подразумевает создание больному оптимальных условий пребывания в стационаре или дома – тишины, удобной и чистой постели, свежего нательного и постельного белья и т. д. В стационаре в таком объеме уход осуществляют, как правило, младший медицинский персонал, а дома – родственники больного.
Итак, под уходом следует понимать: создание и поддержание санитарно-гигиенической обстановки в палате и дома; устройство удобной постели и содержание ее в чистоте; гигиеническое содержание больного, оказание ему помощи во время туалета, приема пищи, физиологических и болезненных отправлений организма; выполнение врачебных назначений; организацию досуга больного; поддержание в больном бодрого настроения.
Уход за больным это и круглосуточное наблюдение за ним. Обо всех замеченных изменениях средний медицинский персонал сообщает врачу, что помогает ему составить правильное представление о состоянии больного и правильно вести лечение. Своевременное распознавание болезни, хороший уход и назначение правильного лечения обеспечивают больному выздоровление.
Чтобы осуществлять эффективный уход за больными и быть достойными помощниками врачей, средние медицинские работники должны владеть медицинскими знаниями.
Решающая роль в обеспечении правильного ухода за больными отводится среднему и младшему медицинскому персоналу. Функции медицинских сестер в зависимости от типа лечебно-профилактических учреждений (стационар, поликлиника, диспансер), профиля работы отделения (терапевтическое, хирургическое, офтальмологическое), той или иной должности (палатная, процедурная медицинская сестра, медицинская сестра приемного отделения, старшая медицинская сестра) существенно различаются. Вместе с тем можно выделить общие обязанности, которые медицинские сестры должны выполнять при осуществлении ухода за больными. Эти обязанности весьма многообразны.
Медицинские сестры выполняют широкий круг врачебных назначений (инъекции, постановка банок, горчичников, клизм, раздача лекарств и т. д.), диагностических манипуляций (измерение температуры тела, желудочное и дуоденальное зондирование и др.). В необходимых случаях медицинские сестры должны уметь подсчитать частоту дыхания и пульса, измерить артериальное давление, суточный диурез, правильно собрать выделения больного (мокроту, мочу, кал) для анализов и направить их в лабораторию. В неотложных ситуациях медицинские сестры обязаны уметь оказать первую доврачебную помощь (искусственное дыхание, непрямой массаж сердца, наложение кровоостанавливающего жгута, а также первую помощь при отравлениях, травмах, ожогах, отморожениях и т. д.).
Медицинские сестры обеспечивают транспортировку больных, принимают вновь поступивших пациентов, знакомят их с особенностями работы отделения, организуют выписку больных.
Медицинские сестры осуществляют контроль санитарного состояния отделений, и соблюдения больными правил внутреннего распорядка, проверяют регулярность и полноту влажной уборки, следят за выполнением больными правил личной гигиены, качеством санитарной обработки, в необходимых случаях обеспечивают уход за кожными покровами, глазами, ушами, полостью рта, смену постельного и нательного белья.
Медицинские сестры отвечают за правильное и своевременное питание больных, организуют кормление пациентов, находящихся на строгом постельном режиме, следят за хранением продуктов питания в холодильниках и прикроватных тумбочках, проверяют содержание и качество передач.
Медицинские сестры ведут необходимую медицинскую документацию, заполняют температурные листы и листы назначений, журнал приема и сдачи дежурств, выписывают требования на медикаменты, составляют порционники и т. д.
На младший медицинский персонал (младшие медицинские сестры, санитарки-буфетчицы, санитарки-уборщицы) непосредственно ложится ответственность за поддержание чистоты в палатах, коридорах, местах общего пользования и других помещениях, их регулярную влажную уборку.
Санитарки оказывают медсестрам помощь в кормлении тяжелобольных, смене у них нательного и постельного белья, подаче, уборке и мытье суден и мочеприемников, проведении санитарной обработки, сопровождают больных на различные исследования, обеспечивают доставку анализов в лабораторию. Для транспортировки больных по возможности используют труд санитаров-мужчин. В связи с острой нехваткой младшего медицинского персонала в лечебных учреждениях, их функции нередко приходится выполнять медицинским сестрам.
«Центр медицины катастроф»
· ГЛАВНАЯ
· ОБЩИЕ СВЕДЕНИЯ
· СПЕЦИАЛИСТЫ
· УСЛУГИ
· ДЛЯ ПАЦИЕНТА
· КОНТАКТЫ
· КАРТА САЙТА
· ОБРАЩЕНИЕ ГРАЖДАН
Клинические рекомендации
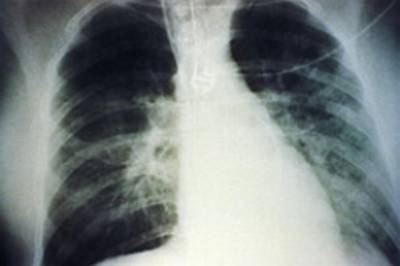 ОТЕК ЛЕГКИХ
ОТЕК ЛЕГКИХ
Отек легких – это осложнение разных заболеваний, которое представляет собой избыточное пропотевание транссудата в интерстициальную ткань, а затем в легочные альвеолы. Термин отек легких используется в качестве объединения комплекса клинических симптомов, возникающих вследствие накопления жидкости в легочной паренхиме. По этиопатогенетическому принципу выделяют две формы отека легких: гидростатическая (возникает как осложнение заболеваний сопровождающихся повышением гидростатического давления в просвете сосудов) и мембранозная (возникает при повреждающем действии токсинов различного происхождения на капиллярно-альвеолярную мембрану). Частота встречаемости гидростатического отека легких значительно больше в связи с тем, что патология сердечно-сосудистой системы превалирует в общей заболеваемости населения. Группой риска по данной патологии являются лица старше 40 лет, но отек легких может встречаться и у детей с врожденными пороками сердца, сопровождающимися левожелудочковой недостаточностью. Легкие являются органом, обеспечивающим все клетки и ткани человеческого организма кислородом. При отеке легких возникает тотальная гипоксия, которая сопровождается накоплением в тканях угле
|
|
|

Историки об Елизавете Петровне: Елизавета попала между двумя встречными культурными течениями, воспитывалась среди новых европейских веяний и преданий...

Индивидуальные очистные сооружения: К классу индивидуальных очистных сооружений относят сооружения, пропускная способность которых...

Автоматическое растормаживание колес: Тормозные устройства колес предназначены для уменьшения длины пробега и улучшения маневрирования ВС при...

Наброски и зарисовки растений, плодов, цветов: Освоить конструктивное построение структуры дерева через зарисовки отдельных деревьев, группы деревьев...
© cyberpedia.su 2017-2024 - Не является автором материалов. Исключительное право сохранено за автором текста.
Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы!