

История создания датчика движения: Первый прибор для обнаружения движения был изобретен немецким физиком Генрихом Герцем...

Индивидуальные и групповые автопоилки: для животных. Схемы и конструкции...

История создания датчика движения: Первый прибор для обнаружения движения был изобретен немецким физиком Генрихом Герцем...

Индивидуальные и групповые автопоилки: для животных. Схемы и конструкции...
Топ:
Комплексной системы оценки состояния охраны труда на производственном объекте (КСОТ-П): Цели и задачи Комплексной системы оценки состояния охраны труда и определению факторов рисков по охране труда...
Выпускная квалификационная работа: Основная часть ВКР, как правило, состоит из двух-трех глав, каждая из которых, в свою очередь...
Интересное:
Лечение прогрессирующих форм рака: Одним из наиболее важных достижений экспериментальной химиотерапии опухолей, начатой в 60-х и реализованной в 70-х годах, является...
Подходы к решению темы фильма: Существует три основных типа исторического фильма, имеющих между собой много общего...
Аура как энергетическое поле: многослойную ауру человека можно представить себе подобным...
Дисциплины:
|
из
5.00
|
Заказать работу |
|
|
|
|
Выше мы рассмотрели возможности калнографии при полном замещении самостоятельного дыхания аппаратным при тех режимах работы респиратора, которые не должны и не могут сочетаться с самостоятельным дыханием пациента. Вместе с тем за прошедшие несколько десятилетий было разработано и введено в клиническую практику множество методов вентиляции, цель которых — создание безопасных условий для сохранения самостоятельного неполноценного дыхания пациента. И если поначалу к этим методам прибегали для восстановления дыхания после длительной ИВЛ, то в последние годы они применяются для лечения больных с критической дыхательной недостаточностью, заменяя в немалом числе случаев классическую ИВЛ. Соответственно, резко возросла и частота использования данных методов.
Традиции отечественной интенсивной респираторной терапии в этой сфере еще не успели сформироваться, и общепринятой системы понятий и терминов пока нет, поэтому мы по ходу изложения будем уточнять и объяснять те названия и аббревиатуры (в основном английские), с которыми невольно приходится иметь дело врачу, работающему с импортными респираторами1.
1Во многих странах специалисты не считают нужным изобретать, собственные названия и аббревиатуры многочисленных методов ИВЛ и пользуются английскими.
Диапазон вариантов вентиляции легких заключен между (1) самостоятельным дыханием без применения какой-либо респираторной аппаратуры, когда всеми параметрами вентиляции управляет сам пациент, и (2) искусственной вентиляцией (ИВЛ), при которой пациент не в состоянии влиять на работу собственной дыхательной системы. В промежутке между (1) и (2) размещается обширное "семейство" способов, сочетающих самостоятельное дыхание с элементами аппаратной вентиляции в такой пропорции, что часть минутного объема вентиляции обеспечивается усилиями дыхательной мускулатуры больного, а часть — респиратором. Более того, некоторые методы вентиляции допускают участие самого пациента в управлении ключевыми параметрами аппаратных дыхательных циклов (так называемые интерактивные режимы). Таким образом, формирующийся паттерн дыхания является результатом совместных усилий респиратора и пациента.
|
|
В зависимости от способности больного участвовать в формировании режима различают две большие группы методов: вспомогательную вентиляцию (жесткая конфигурация аппаратного компонента вентиляции) и респираторную поддержку (гибкая организация сотрудничества респиратора с пациентом)1.
1В отношении термина "респираторная поддержка" в медицине царит полная неразбериха, обусловленная тем, что нередко ею предпочитают употреблять, исходя из собственных вкусов и понятии, а не из принятых норм. В итоге важный термин превращается в набор слов с размытым смыслом. Между тем в этой сфере существуют строгие определения, выработанные на специальной конференции и рекомендованные для повсеместною применения (См. American Respiratory Care Foundation Consensus Statement on the Essentials of Mechanical Ventilators Rcspir Care 1992,37 1000—1008.)
Вспомогательная вентиляция легких (ВВЛ). Почти дословно соответствует англ, assisted ventilation или respiratory assistance. Отличительная особенность этого семейства методов состоит в том, что влияние больного на работу респиратора невозможно (несинхронизированная ВВЛ) или минимально и сводится лишь к управлению триггером (синхронизированная ВВЛ). В ответ на включение триггера пациент получает "штампованный" ответ респиратора — аппаратный вдох с жестко заданными параметрами. Основные методы этой группы — IMV, SIMV и Assist/Control.
IMV (intermittent mandatory ventilation) — прерывистая (или, дословно, перемежающаяся) принудительная вентиляция. Один из самых первых и простейших, как по сути, так и по технической реализации, режимов ВВЛ. Фактически IMV - вариант ИВЛ со сниженной частотой вентиляции. В отличие от ИВЛ, работа респиратора организована так, что в промежутках между редкими искусственными вдохами больной может беспрепятственно, но и без всякой помощи со стороны респиратора самостоятельно дышать свежей газовой смесью.
|
|
На капнограмме во время прерывистой принудительной вентиляции демонстрируется несколько вариантов дыхательной активности пациента.
Нормальная картина за "штампованным" искусственным вдохом (А) следует длительный перерыв в активности респиратора, во время которого больной совершает несколько самостоятельных дыхательных циклов с отчетливыми альвеолярными плато (В) РЕТСО2: нормо- или умеренная гипокапния. Общая частота дыхания в допустимых пределах. Полная спонтанная адаптация пациента к ритму работы респиратора (рис. 2.27)

Риc. 2.27. Спирограмма (вверху) и капнограмма (внизу) при IMV, (А — вспомогательные циклы, В — самостоятельные вдохи).

Рис. 2.28. Капнограмма при тахипноэ на фоне IMV
Поверхностное учащенное самостоятельное дыхание (рис. 2.28): промежуток между искусственными вдохами заполнен серией неполноценных самостоятельных дыхательных циклов, в течение которых PICO2 не опускается до нуля (признак крайне неглубокого вдоха) и наблюдается отсутствие экспираторного плато (признак короткого и столь же поверхностного выдоха) Общая частота дыхания, выраженное тахипноэ за счет спонтанного компонента. Истинный уровень РЕТСО2 при таком "полоскании" мертвого пространства целесообразно определять только во время аппаратных циклов. Не исключено, что он окажется сниженным, но гипервентиляция достигается за счет крайне невыгодной в энергетическом отношении работы дыхательной мускулатуры, что чревато истощением сил больного В этих случаях необходимо поднять частоту искусственных вдохов и/или повысить дыхательный объем, увеличив тем самым вклад респиратора в общий минутный объем вентиляции1.
1Приведенные адесь и далее рекомендации относительно типичных проблем, выявляемых с помощью катим рафии, следует принимать с поправкой на конкретные обстоятельства. Во многиих случаях имеют место и другие варианты решений их осуществление зависит от знаний и опыта врача, а также от возможностей применяемой аппаратуры.
|
|

Рис. 2.29. Капнограмма при слабых дыхательных попытках на фоне IMV
Абсолютная неполноценность самостоятельных вдохов в промежутках между аппаратными дыхательными циклами наличествует длинное альвеолярное плато с несколькими поверхностными выемками, отражающими очень слабые дыхательные попытки пациента. Выемки не воспринимаются монитором как вдохи, поэтому частота дыхания на дисплее капнографа близка к частоте дыхательных циклов респиратора (рис. 2.29) Весь объем вентиляции легких выполняется аппаратом, но, поскольку частота вентиляции мала, возможно возрастание РЕТСО2. Такая капнограмма, в зависимости от ситуации, наблюдается:
• при полной неготовности больного дышать самостоятельно. В этой ситуации нужно возобновить ИВЛ либо увеличить частоту циклов IMV,
• в начале восстановления самостоятельного дыхания после ИВЛ В этой ситуации можно ограничиться наблюдением за РЕТСО2, SpO2 и показателями гемодинамики. Умеренная гиперкапния, стимулирующая дыхательный центр, допускается, а при тенденции к гипоксемии необходимо поднять FIО2 и/или повысить частоту искусственных вдохов. В случае успеха вырезки на альвеолярном плато становятся все более глубокими и в конце концов превращаются в полноценные волны.
Полное отсутствие дыхательной активности пациента проявляется на капнограмме ровными альвеолярными плато в промежутках между аппаратными дыхательными циклами (рис. 2.30). В зависимости от ситуации у таких больных требуется либо (1) возобновить ИВЛ, либо, если восстановление самостоятельного дыхания предполагается и к тому же предпочтительно, (2) увеличить частоту циклов IMV до уровня, обеспечивающего нормо- или умеренную гиперкапнию при отсутствии артериальной гипоксемии.
Беспорядочная дыхательная активность пациента проявляется на капнограмме хаотическими волнами. Дыхание больного поверхностное, частота дыхания резко повышена. Некоторые выдохи накладываются на аппаратные вдохи, что служит признаком неудовлетворительной адаптации к режиму. Такая форма капнограммы свидетельствует о неудачном выборе режима, который вызывает истощение сил больного. В этих случаях более целесообразно применение синхронизированных методов ВВЛ или респираторной поддержки. Напомним, что к мощным стимуляторам тахипноэ принадлежат гиперкапния и гипоксемия.
|
|
Плохая адаптация пациента к режиму IMV, строго говоря, потенциально заложена в самой организации метода, когда больной вынужден приспосабливаться к его жесткому ритму, чтобы выдох не совпадал по времени с очередным аппаратным вдохом. На капнограмме конфликтные моменты представлены искажением правильной формы искусственного вдоха.
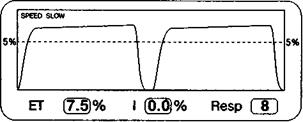
Рис. 2.30. Капнограмма при полном отсутствии самостоятельного дыхания на фоне IMV.
Во многих случаях пациенты сразу или спустя некоторое время улавливают ритм респиратора и "вписывают" в него собственное дыхание. Ускорению адаптации способствует беседа с больным, когда врач объясняет ему суть происходящего и несколько минут "дирижирует" его дыханием (суггестивная адаптация). Если этого недостаточно, стоит изменить частоту искусственных вдохов и/или их объем (адаптация режимом). Иногда прибегают к введению транквилизатора (медикаментозная адаптация), однако от назначения препаратов, резко угнетающих дыхательный центр, лучше отказаться. Капнография дополняет визуальное наблюдение, позволяя объективно оценить результат. Неэффективность всех вышеперечисленных мер служит показанием для смены метода ВВЛ или перехода на более комфортный для больного метод — респираторную поддержку.
SIMV (synchronized IMV) — синхронизированная прерывистая принудительная вентиляция легких. Этот метод явился развитием предыдущего (IMV) в направлении уменьшения поводов для конфликтов между больным и респиратором. При SIMV ритм аппаратных вдохов не столь жесткий, как при IMV: по истечении аппаратной паузы, заполненной самостоятельными вдохами, триггер респиратора переходит в режим ожидания дыхательной попытки пациента, с которой и синхронизируется очередной искусственный вдох. Длительность фазы ожидания (так называемого "окна") ограничена, и если за это время триггер не срабатывает, выполняется несинхронизированный принудительный вдох1.
1Крупные фирмы-разработчики и производители респираторов имеют собственные версии SIMV как, впрочем, и других методов вентиляции. Они различаются деталями протокола, а также по возможности автоматического перехода на резервный режим вентиляции (backup mode) при исчезновении дыхательных попыток пациента.
Сегодня наиболее распространены два принципа искусственного вдоха:
VC (volume controlled) — вдувание заданного дыхательного объема. Респиратор функционирует как генератор заданного потока. Искусственный вдох заканчивается по истечении времени вдоха (таймциклический принцип переключения на выдох). Пациент не управляет параметрами искусственного вдоха.
|
|
PC (pressure controlled) — вдувание газа под заданным давлением. Респиратор функционирует как генератор заданного давления. Искусственный вдох заканчивается по истечении времени вдоха (таймциклический принцип переключения на выдох). Пациент лишен возможности управлять параметрами искусственного вдоха1.
1Строго говоря, пациент может уменьшить дыхательный объем при объемной вентиляции, сбросив часть вдуваемого газа через предохранительный клапан, но это — аварийное и крайне некомфортное для больного действие. При вентиляции с заданным давлением у пациента с сохраненной активностью дыхательной мускулатуры также есть возможность офаничить поступление газа в легкие, но это требует активного напряжения мышц выдоха в течение определенного времени. В обоих случаях такие действия пациента считаются отклонением от нормальною течения событйи и квалифицируются как дизадаптация.
Рис. 2.31. Капнограмма при нарушенной адаптации пациента к режиму IMV
Искусственные синхронизированные вдохи организованы либо по первому, либо по второму из названных принципов (если это предусмотрено в конструкции и программном обеспечении респиратора). Соответственно, существуют два варианта SIMV: VC-SIMV и PC-SIMV2.
2Некоторые модели респираторов обладают свойством осуществлять поддержку самостоятельных вдохов давлением (pressure support) Такой вариант получил название PS-SIMV.
Капнографическая картина при ВВЛ методом SIMV во многом сходна с таковой при IMV. Основные отличия, о которых нужно иметь представление, состоят в следующем.
Регулярность интервалов между искусственными вдохами не столь жестка, как при IMV. Это нетрудно увидеть при замедленном движении капнограммы по дисплею, когда на экране помещается большое количество циклов.
На капнограмме значительно реже наблюдаются описанные выше признаки конфликта между пациентом и респиратором, и PC-SIMV обычно оказывается более комфортным методом, чем VC-SIMV. Причиной конфликтов при синхронизированном варианте IMV нередко становится слишком высокая чувствительность триггера, который способен реагировать не только на инспираторные попытки больного, но и на движения пациента или сокращения сердца.
Другая причина неудач при синхронизации — недостаточная чувствительность триггера, который не отзывается на вялые инспираторные попытки ослабленных больных. В таких случаях паузы между искусственными вдохами на капнограмме заполнены поверхностными спонтанными вдохами (о признаках которых мы уже имеем представление). В фазе ожидания, когда контур герметичен, дыхательные волны отсутствуют, а по ее истечении респиратор, не дождавшись сигнала от пациента, производит принудительный вдох. При такой клинической и капнографической картине проблему синхронизации решают посредством повышения чувствительности триггера, реагирующего на разрежение в герметичном контуре. Более толковый выход из ситуации — использование триггера, реагирующего на изменение потока в контуре (flow-by trigger)1. В целом же для данной категории больных (если их лечение имеет целью сохранение самостоятельного дыхания) гораздо больше подходят бестриггерные методы ВВЛ и респираторной поддержки — IMV, ВЧ ВВЛ, BiPAP и пр.
1Современные респираторы высшего класса (РВ 7200, SERVO 300, BEAR 1000 и др.) снабжены двумя триггерными системами — на инспираторное разрежение и на инспираторный поток. При этом первый, традиционный, но менее оптимальный вариант оставлен в модели в основном как дань традиции и как средство без особых затрат расширить список функциональных возможностей респиратора. В подавляющем большинстве случаев предпочтительнее сразу выбирать триггер flaw-by.
Респираторы высшего класса со сложным программным обеспечением способны самостоятельно распознавать ситуации, когда дыхательная активность пациента становится абсолютно недостаточной и нуждается не в помощи со стороны аппарата, а в полной замене на ИВЛ. В таких случаях автоматически включается так называемый резервный режим вентиляции (backup mode), в котором респиратор работает до возникновения эффективных инспираторных попыток со стороны больного. На капнограмме переход на резервный режим проявляется правильным, "машинным" ритмом полноценных дыхательных волн.
Assist/Control (А/С, AssCMV, ACMV и пр. варианты аббревиатур) — старейший из применяемых ныне метод ИВЛ, название которого, тем не менее, до сих пор не имеет эквивалентного перевода на русский язык.
Дыхание в режиме Assist/Control — своеобразное соревнование на скорость между пациентом и респиратором. На каждую эффективную инспираторную попытку больного респиратор откликается синхронизированным вспомогательным вдохом (PC или VC, по выбору врача) с жестко заданными параметрами. Но в том случае, когда в течение определенного интервала времени такой попытки не последует, производится искусственный вдох, который обладает теми же параметрами, что и вспомогательный, а затем респиратор вновь переходит в режим ожидания. Таким образом, в оптимальных ситуациях пациент успевает всякий раз опередить респиратор, и все вдохи оказываются синхронизированными вспомогательными. Это и есть вспомогательный режим (Assist mode). При отсутствии дыхательных попыток серия принудительных несинхронизированных дыхательных циклов, по сути, превращается в ИВЛ в резервном режиме, который отличается уменьшенной частотой. Это — принудительная вентиляция (Control mode). Однако, в отличие от обычной ИВЛ, после каждого принудительного вдоха триггер респиратора вновь ожидает сигнала от больного, и каждое срабатывание триггера приводит к вспомогательному вдоху. Поэтому при редких дыхательных попытках пациента вспомогательные вдохи чередуются с принудительными — вспомогательная/принудительная вентиляция (Assist/Control mode).
Чтение капнограммы при вентиляции методом Assist/Control обычно незатруднительно. При дыхании в режиме Assist капнограмма состоит из серии полноценных дыхательных волн. Поскольку частоту дыхания контролирует дыхательный центр пациента, она порой варьируется, но никогда не опускается ниже частоты резервного режима. Показатели PЕTCO2 и частоты дыхания дают возможность объективно оценивать эффективность дыхания. Тахипноэ при дыхании в этом режиме — признак недостаточной помощи, получаемой пациентом от респиратора; устраняется увеличением дыхательного объема.
При возникновении продолжительных промежутков между триггерными циклами (Assist/Control) причину неудачи пытаются уточнить по форме капнограммы. Если такие промежутки обнаруживаются между нормальными по частоте вспомогательными вдохами, причина, скорее всего, кроется в недостаточной чувствительности триггера, когда некоторые дыхательные попытки больного оказываются безуспешными. Если же принудительные циклы чередуются с редкими вспомогательными, а повышение чувствительности триггера не дает положительного результата, причиной тому, по всей видимости, служит угнетение дыхательного центра или выраженная слабость дыхательной мускулатуры. У таких пациентов есть риск развития гиповентиляции (рост РЕТСО2) из-за малой частоты принудительных вдохов. Необходимо сократить фазу ожидания или, что то же, увеличить частоту резервного режима.
В случаях, когда вспомогательные вдохи отсутствуют (Control mode), частота дыхательных циклов на дисплее капнографа совпадает с частотой резервного режима респиратора, а вдохи на капнограмме разделены одинаковыми длинными промежутками. Причиной тому, опять-таки, может стать неудовлетворительная чувствительность триггера или отсутствие дыхательной активности пациента. Не исключена и другая, противоположная, по сути, причина: угнетение дыхательного центра больного гипервентиляцией, если объем вспомогательной вентиляции сам по себе явно превышает метаболические потребности пациента. В этом случае мы фактически имеем дело со спонтанной адаптацией больного к ИВЛ, выполняемой в режиме гипервентиляции, о чем свидетельствует низкий уровень РЕТСО2.
Чрезмерная чувствительность триггера вызывает его ложные срабатывания. На капнограмме они представлены признаками рассинхронизации, описанными выше.
Респираторная поддержка (respiratory support). Это название объединяет несколько методов аппаратной коррекции самостоятельного дыхания, для которых характерно активное участие пациента в формировании режима вентиляции. Такой подход обеспечивает максимально комфортные условия для больного, в силу необходимости проводящего многие часы, сутки, а иногда и недели в обществе респиратора. Замена классической ИВЛ на тот или иной метод респираторной поддержки позволяет также избежать вынужденного бездействия и последующей дистрофии дыхательной мускулатуры и связанных с этим мучительных проблем при восстановлении самостоятельного дыхания.
Из всех вариантов респираторной поддержки наибольшее распространение получил метод PSV — Pressure Support Ventilation (вентиляция поддерживающим давлением). В основу метода положен принцип — pressure support (PS, поддержка вдоха давлением), который используется также в качестве составляющего элемента и других методов (PS-SIMV и пр).
PS (Pressure Support) — поддержка вдоха давлением. Дыхательный цикл инициируется больным. После срабатывания триггера респиратор сразу поднимает и поддерживает давление в контуре до определенного уровня (обычно меньшего, чем при ИВЛ), заданного врачом. При этом поступление в легкие дыхательного объема осуществляется, с одной стороны, за счет усилия мышц вдоха, а с другой — благодаря положительному давлению в контуре аппарата. Таким образом, пациент и респиратор делят между собой работу дыхания. Степень разгрузки мышц вдоха зависит от величины поддерживающего давления и скорости его подъема при срабатывании триггера. Больной имеет возможность прекратить вдох в любой момент для этого ему достаточно расслабить мышцы вдоха1, после чего поток вдыхаемого газа резко снижается, что воспринимается респиратором как сигнал к прекращению поддержки (флоуциклический принцип переключения на выдох [от англ flow — поток]).
1Таким образом, вдох прекращается естественным способом, как и при обычном дыхании При вентиляции с управляемым давлением (PC-CMV, PC-SIMV и пр) для этого необходимо напрячь мускулатуру, участвующую в осуществлении выдоха, и удерживать ее в таком состоянии до окончания фалы вдоха, что сопряжено с энергетическими затратами и дискомфортом.
Вентиляция поддерживающим давлением (PSV) состоит из триггерных вдохов, организованных по принципу pressure support: на каждую дыхательную попытку пациента, уловленную триггером, респиратор отвечает подъемом давления в контуре до заданного уровня. Отдельные версии PSV, реализованные в респираторах высшего класса, предусматривают также включение резервного режима (backup mode), если частота дыхания опускается ниже определенного уровня2.
2Существует несколько фирменных версий метода PSV, различающихся по критерию окончания вдоха, способности управления скоростью подьема давления в контуре наличию резервного режима и некоторым другим деталям протокола, которые дополняют основной, единый для всех принцип организании метода.
Итак, при дыхании в режиме PSV у пациента есть возможность регулировать все основные характеристики дыхательного цикла – дыхательный объем, продолжительность вдоха и частоту дыхания. Именно этим обусловлена высокая комфортность метода (как, впрочем, и определенные ограничения показаний для его применения).
Нормальная капнографическая картина при PSV не отличается от таковой при обычном самостоятельном дыхании, частота дыхания и РЕТСО2 — в допустимых пределах, волны капнограммы — правильной формы, с отчетливым альвеолярным плато. Иногда отмечаются незначительная аритмия дыхания и умеренная вариабельность формы дыхательных волн, в чем, собственно, и заключается разница между естественным дыханием и аппаратной вентиляцией.
Некоторым отклонениям от нормального течения событий при PSV присущи типичные проявления на капнограмме.
Если давления вдоха недостаточно для эффективной разгрузки дыхательной мускулатуры, на капнограмме наблюдаются:
• тахипноэ — повышение ЧД;
• аритмичность дыхания — неправильное чередование дыхательных волн;
• поверхностное дыхание — укорочение или отсутствие альвеолярного плато.
Уровень PЕTCO2 в таких случаях часто снижен, но это не всегда можно расценивать как признак гипервентиляции: при отсутствии на капнограмме альвеолярного плато РЕТСО2 не подлежит интерпретации, и о том, удовлетворителен ли объем легочной вентиляции, судят только по результатам анализа газового состава артериальной крови. После повышения поддерживающего давления клиническая и капнографическая картина обычно нормализуются в течение 10-15 мин. Прекращение респираторной поддержки, когда надобность в ней отпадает, чаще всего производится путем постепенного уменьшения давления вдоха. Если при этом на капнограмме возникает описанная выше картина, предположительный вывод таков либо пациент не готов к самостоятельному дыханию, либо снижение поддерживающего давления выполняется слишком резко.
Учащенное, аритмичное и поверхностное дыхание при PSV подчас наблюдается и у пациентов с тяжелым паренхиматозным поражением легких (респираторный дистресс-синдром, обширная пневмония, распространенные ателектазы, отек легких и пр.) и, как правило, сочетается с тяжелой гипоксемией, нередко резистентной к респираторной терапии. Строго говоря, метод PSV исходно не предназначен для ведения таких больных, поскольку им искусственная вентиляция необходима не только и не столько для разгрузки мышц вдоха, сколько для обеспечения газообмена в измененных легких1. Свобода в выборе параметров режима, которую предоставляет пациенту метод PSV, неприемлема в ситуации, когда оптимальные значения дыхательного объема, частоты вентиляции и отношения вдох: выдох очень далеки от тех, которые выбирает для себя больной. Если попытки увеличить поддерживающее давление и подключить ПДКВ не улучшают форму и показатели капнограммы, а также другие клинические и мониторные параметры состояния больного, стоит задуматься о смене метода вентиляции.
1Из существующих ныне методов респираторной поддержки для ведения больных с критическим поражением лсчких предназначен BiPAP, но, к сожалению, к нашей стране данный метод практически не используется.
Врачу непозволительно пропускать появление на капнограмме при PSV дыхательных волн с аномально длинными альвеолярными плато, к причинам возникновения которых относятся:
• брадипноэ различной этиологии, в том числе и вызванное гипервентиляцией из-за избыточного уровня поддерживающего давления;
• недостаточная чувствительность триггера, когда отдельные дыхательные попытки ослабленных больных остаются без ответа, что грозит гиповентиляцией.
Иногда при PSV отмечаются избыточно длинные промежутки между дыхательными волнами, что свидетельствует о задержке переключения респиратора с вдоха на выдох. Причины этого явления потенциально заложены всамой сути флоуциклического принципа и включают:
• негерметичность контура респиратора, когда поток утечки становится выше порога переключения на выдох. В этой ситуации у респиратора создается обманчивое впечатление, будто бы пациент продолжает вдох, хотя на самом деле поток в шланге вдоха обусловлен сбросом газа в атмосферу чер неплотность в контуре1;
• наличие бронхоплеврального свища со значительным сбросом газа через дренаж; механизм продления вдувания газа тот же, что и описанный выше.
1В некоторых версиях PSV эта проблема решается введением второго критерия переключения на выдох — предельной допустимой продолжительности вдоха (обычно от 3 до 5 с).
Выбрать одну из вероятных причин помогают знание конкретной ситуации, наблюдение за пациентом, показания манометра респиратора и проверка контура на предмет утечки газа.
В те времена, когда капнография только начинала внедряться в клиническую практику, вряд ли кто-либо представлял себе, что возможности этого метода столь разнообразны. В процессе применения метода обнаружились также и серьезные ограничения, неосведомленность о которых чревата ошибочными решениями и неправильными действиями.
Следует ясно представлять себе границы возможностей капнографии.
Капнография выступает как метод непосредственной диагностики гипо- или гипервентиляции, апноэ, нарушений частоты и ритма дыхания и рециркуляции углекислого газа вконтуре.
При этом капнография не принадлежит — и не может принадлежать — к методам прямой диагностики гиповолемии, тромбоэмболии легочной артерии, электромеханической диссоциации и многих других синдромов. Вместе с тем упомянутые расстройства влекут за собой типичные нарушения легочного газообмена, которые отражаются на показаниях монитора.
В этих случаях капнография позволяет, исходя из косвенных признаков, вынести не готовый диагноз, а обоснованное предположение, стимулирующее дальнейшие исследования.
Нередко изменения капнограммы оказываются единственными ранними признаками целого ряда расстройств. Благодаря капнографии — как высокочувствительному методу — врач во многих ситуациях не только подозревает развитие осложнения, но и принимает соответствующие меры на самых ранних стадиях, когда характерные клинические симптомы еще не успевают себя проявить.
Умение читать данные капнографии в контексте клинической картины делает доступными для наблюдения и анализа процессы, которые раньше были скрыты от взгляда врача. В одних случаях это способствует переосмыслению некоторых традиционных подходов к лечению, а в других — своевременному принятию жизненно важного решения и обеспечению контроля результатов лечения.
Глава 3
Оксиметрия
Технология метода
Оксиметрия — это измерение содержания кислорода в различных средах, как жидких, так и газообразных. В анестезиологии и интенсивной терапии данный термин имеет более специфическое значение.
В медицине критических состояний оксиметрией называется измерение концентрации кислорода в дыхательных газовых смесях.
Несмотря на очевидную важность оксиметрического контроля, он получил распространение лишь в течение двух прошедших десятилетий. Такая задержка связана в основном с довольно серьезными техническими проблемами, которые удалось решить относительно недавно.
Первые оксиметры, способные работать в мониторном режиме, представляли собой электрохимические устройства, чей потенциал зависел от концентрации кислорода в анализируемой среде. Из-за низкой скорости реакции они заслужили название "медленных" и оказались пригодными преимущественно для контроля концентрации кислорода во вдыхаемом газе. В результате сформировалось устойчивое представление об оксиметрии в целом как о методе мониторинга наркозно-дыхательной аппаратуры.
Кардинальные изменения в этой области произошли в 1985 году, когда финская фирма DATEX разработала первый быстродействующий оксиметр и приступила к его серийному производству. Вскоре стало очевидно, что способности оксиметрии не ограничиваются мониторингом содержания кислорода в шланге вдоха респиратора. Возможность определения альвеолярной концентрации кислорода делает оксиметрию методом мониторинга не только аппаратуры, но и состояния пациента; к тому же клиническая ценность получаемой при этом информации оказывается весьма и весьма высокой. Тем не менее внедрение оксиметрии — самого молодого метода мониторинга газообмена — в повседневную практику отделений анестезии и интенсивной терапии происходит медленнее, чем она того достойна.
Медленная оксиметрия
Это первый и наиболее широко применяемый вариант метода. Медленнодействующие оксиметры отличаются малой скоростью ответа на изменения концентрации кислорода: обычное время реакции — 2-3 с (в некоторых случаях — 15 с). Очень редкие модели оксиметров имеют время реакции 0,6-1,0 с. Главное, если не единственное, назначение оксиметров данного типа — отслеживать содержание кислорода во вдыхаемом или вдуваемом газе, поэтому медленная оксиметрия по своей сути является методом мониторинга наркозно-дыхательной аппаратуры и не дает никакой информации о состоянии пациента.
Датчик медленного оксиметра располагается, как правило, в шланге вдоха респиратора или наркозного аппарата (mainstream analysis)1. При попытке установить датчик между тройником контура и интубационной трубкой или в шланге выдоха монитор не успевает реагировать на быстрые чередования концентраций кислорода во вдыхаемом и выдыхаемом газах и демонстрирует усредненную величину РО2 диагностическая ценность которой близка к нулю2.
1Подробнее о системах газоанализаторов см. в гл. "Канпофафия".
2В единичных моделях медленнодействующих оксиметров используется принцип непрерывною отбора пробы iata (sick-stream analysis) Более того, с помощью системы внутренних клапанов, управляемых сшпалами с капнофафа, удается раздельно определять, концентрации кислорода не только во вдыхаемом, но н в выдыхаемом газе. Так работают, к примеру, мультигазовые мониторы OXICAP и RGM 5250 фирмы OHMEDA.
При всем при том медленнодействующие оксиметры обладают рядом неоспоримых достоинств. Они относительно недороги, компактны, очень просты в обращении и способны своевременно обнаруживать изменения концентрации кислорода в дыхательной смеси.
Датчик для медленной оксиметрии — это электрохимическая система, на потенциал которой влияет концентрация кислорода. В медицине нашли применение три разновидности таких датчиков:
• полярографический элемент Кларка;
• гальванический элемент;
• циркониевый элемент.
Полярографический элемент, изобретенный в 1952-1954 годах американским физиологом, биохимиком и электрохимиком Леландом Кларком1, состоит из двух электродов — тончайшего платинового катода, впаянного в стеклянный стержень, и серебряного анода,— погруженных в раствор хлористого калия. На электроды подается слабое поляризующее напряжение. Кислород, проникающий в раствор из окружающей среды через тонкую тефлоновую мембрану, восстанавливается на катоде, что сопровождается появлением тока, сила которого зависит от концентрации кислорода.
1Leland С. Clark Jr. известен также как открыватель анаболического эффекта стероидных гормонов и как изобретатель пузырькового экстракорпорального оксигенатора. Собственно, полярографический электрод был создан Кларком для контроля работы оксигенатора, однако вскоре получил широчайшее распространение как компонент анализагоров газового состава крови.
Не рискуя утомлять читателя описанием электрохимических процессов, протекающих на электродах, перейдем к некоторым существенным подробностям работы системы. Между платиновым катодом и тефлоновой мембраной имеется тончайший слой электролита, где и совершается процесс восстановления кислорода. На проникновение кислорода через мембрану и насыщение им раствора требуется от 3 до 15 с, чем и определяется замедленная реакция монитора. Мембрана и раствор электролита нуждаются в периодической замене. Стоимость специальных наборов для ухода за измерительным элементом — около 70 долларов США. Средний срок службы самого элемента — около 3 лет; по их истечении точность измерения, особенно в диапазоне высоких концентраций кислорода, начинает снижаться. Интенсивность электрохимических процессов зависит от температуры, а изменения температуры влекут за собой снижение точности измерения. Еще одним фактором, нарушающим работу элемента, служит присутствие в анализируемом газе паров галотана (фторотана). К немногочисленным достоинствам системы относятся компактность и дешевизна мониторов (500-700 долларов США); при этом, однако, нужно учитывать неизбежность последующих расходов (около 100 долларов в год) на поддержание прибора в рабочем состоянии.
Гальванический элемент (galvanic [fuel] cell) на сегодняшний день — самый распространенный вариант кислородного датчика. Это — электрохимическая система, состоящая из золотого катода и свинцового анода, погруженных в раствор гидроксида калия, способная вырабатывать
|
|
|

Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций...

Состав сооружений: решетки и песколовки: Решетки – это первое устройство в схеме очистных сооружений. Они представляют...

Адаптации растений и животных к жизни в горах: Большое значение для жизни организмов в горах имеют степень расчленения, крутизна и экспозиционные различия склонов...

Особенности сооружения опор в сложных условиях: Сооружение ВЛ в районах с суровыми климатическими и тяжелыми геологическими условиями...
© cyberpedia.su 2017-2024 - Не является автором материалов. Исключительное право сохранено за автором текста.
Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы!