Ревматизм (болезнь Сокольского - Буйо) - системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечнососудистой системе, развивающееся в связи с острой инфекцией (гемолитическим стрептококком группы А) у предрасположенных лиц, главным образом детей и подростков (7-15 лет).Основное проявлене болезни - ревмокардит, специфический диагностический признак которого ашоффталалаевская гранулема.
У детей на первых двух стадиях морфологически выявляют неспецифический экссудативный компонент. Этот компонент (описанный М.А. Скворцовым) представляет собой наиболее раннюю и наименее дифференцированную реакцию организма в ответ на сенсибилизирующее воздействие антигена и характерен для ревматического процесса именно в детском возрасте. Выраженность экссудативных изменений коррелирует с признаками клинической активности и определяет остроту атаки. Неспецифические изменения экссудативного характера (мукоидное набухание, фибриноид) развиваются как проявления гиперчувствительности немедленного типа (реакция антиген — антитело) и в основном определяют клинико-лабораторную активность патологического процесса.
БИЛЕТ 2
Врождённый сифилис. Диагностика. Дифференциальный диагноз.
Передача сифилиса через плаценту может происходить двумя путями:
1) чаще бледные трепонемы заносятся в организм ребенка как эмболы через пупочную вену;
2) реже бледные трепонемы проникают в лимфатическую систему плода через лимфатические щели пуповины. Чтобы возбудитель сифилиса проник в организм плода, необходимо предварительное поражение сифилисом плаценты с последующим нарушением плацентарного барьера. Передача сифилиса потомству происходит главным образом в первые 3 года после заражения матери; в дальнейшем эта способность постепенно ослабевает.
В зависимости от срока сифилитической инфекции различают следующие периоды:
-сифилис плода,
-ранний врожденный сифилис (в нем выделяют сифилис грудного возраста и сифилис раннего детского возраста)
-поздний врожденный сифилис (после 4 лет)
Поражение плода: возникаетна 5‑м месяце беременности и сопровождается изменениями внутренних органов, а несколько позднее и костной системы. Распространенные и тяжелые поражения висцеральных органов плода часто делают его нежизнеспособным, что приводит к поздним выкидышам и мертворождениям
Ранним проявлением сифилиса у детей:
- сифилитическая пузырчатка - Высыпания на ладонях, подошвах, предплечьях и голенях. Пузыри величиной с горошину и вишню, вначале серозные, затем гнойные, иногда геморрагические, располагаются на инфильтрированном основании и окружены зоной специфического папулезного инфильтрата синюшно‑красного цвета
- Диффузная инфильтрация Гохзингера - на подошвах, ладонях, лице и волосистой части головы уплотнение кожи темно коричневого цвета с образованием трещин.
- Выпадение волос
- сифилитического насморка
- На слизистой оболочке рта и зева могут наблюдаться сифилитические папулы, склонные к изъязвлению
- поражаются кости (сифилитические периоститы длинных трубчатых костей
Проявления позднего врожденного сифилиса -от 5 до 17 лет и соответствуют поражению различных органов и систем при приобретенном третичном сифилисе
Гетчинсона триада характеризуется тремя признаками:
1. деформацией зубов. Изменения касаются верхних центральных резцов, реже — боковых и центральных нижних, (бочкообразная форма, полулунные дефекты режущего края);
2. паренхиматозным кератитом (равномерное молочно‑белое помутнение роговицы со светобоязнью, слезотечением и блефароспазмом)
3. прогрессирующей тугоухостью
Диагноз сифилиса должен быть обоснован клинически + подтвержден лабораторно (обнаружение бледных трепонем, положительные серологические реакции на сифилис). Основное значение имеет комплекс серологических реакций (КСР), включающий реакцию связывания комплемента (типа реакции Вассермана) с кардиолипиновым и трепонемным антигенами и реакция на стекле (экспресс‑метод). Положительные результаты выражаются крестами (от + до ++++)
Атопический дерматит. Клиника. Основные методы диагностики
Атопический дерматит – хроническое аллергическое рецидивирующее воспаление кожи, дебютирующее в основном у детей раннего возраста, сопровождающееся развитием гиперчувствительности к аллергенам, возрастными морфофункциональными изменениями кожи и зудом.
Классификация 1)стадии развития, периоды и фазы болезни
-Начальная стадия
-Стадия выраженных изменений(период обострений): острая фаза, хроническая фаза
- стадия ремиссии(подострый период): неполная, полная
- клиническое выздоровление
2) клинические формы:
-младенческая(до 3 лет)
-детская(2-12 лет)
-подростковая(12-18лет)
3) тяжесть течения
оценивается по бальной системе (SCORAD): оценивается по трем критериям:
А- площадь пораженной кожи, в %
В- сумма баллов объективных признаков (эритема, отек, мокнутие, экскориации, лихенификация, сухость)
С – сумма баллов субъективных признаков (зуд, потеря сна)
Нобходимо расчитывать до и после лечения, для контроля эффективности лечения.
Клиника
Экссудативная форма - характеризуется гиперемией, отечностью, экссудацией (мокнутием) кожи, образованием корок.
Эритематозно-сквамозная форма - гиперемия, зудящие узелки, мелкие пузыри, эррозии, корки, шелушение, отсутствие мокнутия.
Эритематозно-сквамозная форма с лихенификацией - характерно наличие папул и очагов лихенификации.
Лихеноидная форма - сухость, подчеркнутый кожный рисунок, отек, инфильтрация.
Пруригинозная форма - высыпание на фоне лихенифицированной кожи в виде множественных, изолированных плотных отечных папул, на вершине которых выявляются мелкие пузырьки с плотной покрышкой.
| Стадии развития, периоды и фазы заболевания
| Клинические формы в зависимости от возраста
| Распространенность
| Тяжесть течения
|
| Начальная стадия Стадия выраженных изменений(период обострения-рецидивы): Острая фаза Хроническая фаза; Стадия ремиссии: Неполная (подострый период) Полная; Клиническое выздоровление
| Младенческая (от 2 месяцев до 2 лет) - экссудативная Детская (от 2 до 12 лет) - эритематозно - сквамозная, с лихенификацией Подростковая и взрослая (с 12 лет) -лихеноидная, пруригинозная
| Ограниченный Распространенный Диффузный
| Легкое Средне тяжелое Тяжелое
|
В младенческ и детской формах высыпания на коже лица, ягодиц, конечностей
В пубертатной и взрослой формах на сгибах конечностей и в локтевых сгибах, подколенных впадинах, на шее. Сухость, бледность с землистым оттенком кожи белый стойкий дермографизм.
Диагностика Для постановки АД необходимы: зуд, характерная локализация поражения кожи, наличие у родственников атопического заболевания, распространённая сухость кожи, проявление дерматита в возрасте до 2х лет.(необходимо минимум 4 признака)
1) анамнез – выявление провоцирующего фактора(определение реакции на пищевые продукты)
2) IG E сывороточный- повышен.
3) кожные тесты – скарификации, прик-тесты, аппликационные (положительный результат – наличие сенсибилизации к аллергену.) – не проводим в стадии обострения!
4) провакационные тесты с аллергенами-элиминационно-провокационный тест(диета на 7-14 дней, через2-5 дней вводят провокационные продукты) - не проводим в стадии обострения!
ЛЕЧЕНИЕ
• Диета
• Устранение причинных факторов, вызывающих обострение (аллергенных и неаллергенных триггеров)
• Лечебно-косметический уход за кожей
• Наружная противовоспалительная терапия
• Фармакологические препараты системного действия
Ревматизм. Основные критерии диагноза (Киселя Джонсона Нестерова).
Их разделяют на основные «большие» и дополнительные, или «малые»:
Критерии диагностики ОРЛ
1. Основные(Большие):
а) кардит или миокардит (ухудшение состояния ребенка, бледность, расширение границ сердца,глухость тонов, тахикардия)
б) полиартрит (выраженный болевой синдром, нарушение функции, поражение средних и крупных суставов, поражение суставов нестойкое, исчезает при проведении противовоспалительной терапии)
в) хорея (дети становятся несобранными, раздражительными, изменяется их поведение,Ю появляются непроизвольные движения)
г) кольцевидная эритема;
д ) ревматические подкожные узелки.
2. Дополнительные(Малые):
А. Клинические:
а) предшествующая ревматическая атака или ревматическое поражение сердца;
б) артралгия, лихорадка;
г) утомляемость, боли в животе, носовые кровотечения и др. Б. Лабораторные:
а) острые фазовые реакции: — повышение СОЭ, С-реактивный белок, — лейкоцитоз, — повышение уровня сиаловых кислот и др.;
б) повышение проницаемости капилляров;
в) удлинение интервала P -Q на ЭКГ.
Диагноз ОРЛ считают достоверным: 2 основных или 1 основного + 2 дополнительных. В последние годы по рекомендации ВОЗ для постановки диагноза ОРЛ считают обязательным подтверждение предшествующей стрептококковой инфекции (увеличение уровня антистрептолизина-О (АСЛ-О), недавно перенесенная скарлатина).
БИЛЕТ 3
Постнатальная пневмония. Лечение.
Кассификация пневмоний!
По времени возникновения:
1)внутриутробные – клинически выявляемые в первые 72 ч после рождения
2)постнатальные – в последующие дни первого месяца жизни
А)ранняя неонатальная (4-7 день жизни)
Б)поздняя неонатальная(после 7 сут)
Лечение
Комплексное:
1)Антибактериальная терапия. Первый курс назначается эмпирически, далее по результатам микробиологического исследования и определения гиперчувствительности.
Препараты: Ампицилин+ аминогликозид; Амоксицилин+ аминогликозид; Цефопразон+ аминогликозид;
2) восстановление микрофлоры
3)лечение дыхательной недостаточности (кислородотерапия)
4)детаксикационная инфузионная терапия(10% р-р гл, физ р-р)
5)адекватный режим окружающей среды
6)симптоматическая терапия
Геморрагический васкулит. Этиопатогенез.
Геморраги́ческий васкули́т (синонимы: пурпура Шёнлейна — Ге́ноха — наиболее распространённое заболевание из группы системных васкулитов. В его основе лежит асептическое воспаление стенок микрососудов, множественное микротромбообразование, поражающее сосуды кожи и внутренних органов (чаще всего почек и кишечника)
У большинства больных (66-80 %) развитию заболевания предшествует инфекция верхних дыхательных путей[4].
Описана манифестация заболевания после тифа, паратифа А и Б, кори, желтой лихорадки[5].
Другими потенциальными стартовыми агентами заболевания могут быть[6]:
· лекарства (пенициллин, ампициллин, эритромицин, хинидин, эналаприл, лизиноприл, аминазин)
· пищевая аллергия
· укусы насекомых
· переохлаждение
Патогенез
Оснавная роль - иммунопатологические процессы (иммунокомплексы) + реологические и микроциркуляторные нарушения = гиперкоагуляция, возможно ДВС.
Во время циркуляции комплексы способны откладываться на внутренних поверхностях стенок мелких сосудов и тем самым вызывать повреждение с возникновением последующего асептического воспаления.
При воспалении сосудистой стенки происходит снижение ее эластичности. Как результат, она становится проницаемой и образует просветы, что ведет к отложениям фибрина и тромбов. Исходя из этого, патологический признак васкулита – микротромбоз и геморрагический синдром.
Первичный инфекционный токсикоз. Клинические синдромы.
- развивается у детей младшего возраста при различных инфекционных заболеваниях.
Развитию ИТ всегда предшествует какое либо инфекционное заболевание. Клиника ИТ складывается из нескольких синдромов
В зависимости от ведущего синдрома выделяют различные варианты ИТ:
-инфекционно-токсический шок,
-синдром Рейе,
-гемолитико-уремический синдром, (синдром Гасера)
-синдром Уотерхауза-Фридериксена,
-гипертермический синдром.
-синдром Киша
Клиника складывается из клинических проявлений, нарушений периферического кровообращения, клиники неврологических расстройств, клиники поражения отдельных органов и систем
Токсическая энцефалопатия
1. неврологические расстройства
2. недостаточность периферического кровообращения
3. нарушение терморегуляции
4. ДН
5. Признаки поражения почек и ЖКТ
менингизм( набухание и напряжение большого родничка )
ликвородинамических нарушений ( головной болью, повторной рвотой, тенденцией к брадикардии, непостоянным нистагмом )
отека мозга ( судорожный статус и мозговая кома )
синдром Уотерхауза-Фридериксена (токсикоз с надпочечниковой недостаточностью) Эта форма часто встречается при менингококковой инфекции. Симптомы, характерные для него: бледная и холодная на ощупь кожа с мраморным рисунком. В более тяжелых случаях появляются темно-синие пятна, которые являются проявлением сладж- синдрома - характерное проявление ДВС. Характерны нарушения периферического кровообращения (коллапс, снижение АД). Сознание на ранних этапах развития этого синдрома страдает: в начале появляется сопорозное, затем кома. Также наблюдается повышение t тела, тахикардия
-синдром Киша Токсикоз с коронарной недостаточностью. Главная его особенность 1 преобладание в клинике тахикардии (до 200 в 1 мин), а затем сердечной недостаточности
-синдром Рейе (печеночная энцефалопатия). В основе клиники лежит выраженное поражение нервной системы, которое носит стадийный характер и быстро доходит до коматозного состояния, сопровождающегося судорогами. Вторым кардинальным признаком этого синдрома является увеличение печени. Печень поражается на уровне гепатоцита, происходит его гибель, следовательно, в крови повышаются трансамнназы!!! Еще одна особенность — отсутствие повышения билирубина, выраженный геморрагический синдром, тахикардия
-гемолитико-уремический синдром (синдром Гасера)( токсикоз с почечной недостаточностью ) Главнейший признак — выраженная гемолитическая анемия, сочетающаяся с признаками почечной недостаточности. Характерны также признаки нарушения кровообращения и выраженные в различной степени неврологические расстройства. Наличие тромбоцитопении - очень характерный признак синдрома.
БИЛЕТ 4
Синдром дыхательных расстройств (СДР). Массивная аспирация легких. Этиология. Патогенез.
Синдром дыхательных расстройств (СДР) или респираторный дистресс синдром новорожденного – тяжелое расстройство дыхания у детей в первые дни жизни, обусловленное первичным дефицитом сурфактанта
ЭТИОЛОГИЯ. (незрелость легочной ткани + недостаток сурфактанта)
-недоношенность
-мужской пол
-европеоидная расса
-кесарево сечение без родовой деятельности
-сахарный или гестационный диабед у матери
-многоплодная беременность
-второй из двойни
ПАТОГЕНЕЗ
Сурфактант – комплекс поверхностно активных веществ липопротеидной природы, снижающих силы поверхностного натяжения в альвеоцитах, тем самым препятствуя спадению альвеол на выдохе
Синтез сурфактанта: альвеоциты 2 типа и клети Клара.
Недостаточность синтеза или инактивация сурфактанта приводят к снижению растяжимости легких --- развивается гиповентиляция --- гипоксия, ацидоз ---- ателектаз зон гиповентиляции ---- трансудация белков плазмы в интерстициальное пространство и альвеоциты --- полная инактивация сурфактанта.
Массивная аспирация легких – тяжелое рпасстройсво дыхания у новорожденных детей, вызванное попаданием мекония или околоплодных вод в нижние дыхательные пути
ЭТИОЛОГИЯ
Внутриутробная гипоксия плода = усиление перистальтики кишечника, расслабление анального сфинктера = отхождение мекония в околоплодные воды
ПАТОГЕНЕЗ
В результате преждевременного глубокого вдоха мекониальные околоплодные воды попадают в дыхательные пути
-обструкция дыхательных путей
-снижение активности сурфактанта
-спазм легочных сосудов
-бронхопневмония в первые 48ч
Это приводит к гипоксемии, гиперкапнии и ацидозу.
Заболеванию способствует: перенашивание беременности, длительная медикаментозная родостимуляция, большое количество микония в амниотических водах, оценка по шкале Апгар менее 7 через 5 мин после рождения
Гипервитаминоз D. Причины. Классификация. Клиника.
заболевание, обусловленное токсическим действием витамина Д на организм при передозировке препарата или индивидуально высокой чувствительности к нему.
КЛИНИКА И КЛАССИФИКАЦИЯ
I – степень: снижение аппетита, раздражительность, нарушение сна, субфебрильная температура, задержка нарастания массы тела
II – степень: бледность кожи, рвота, значительное падение массы тела, функциональные нарушения органов и систем
III – степень: анорексия, упорная рвота, кахексия, симптомы эксикоза, энцефальные нарушения, токсический миокардит, тяжелые инфекции, сепсис.
Нервная система:
ü Вялость, апатия, сонливость, чередующиеся с беспокойством, раздражительностью
ü Повышенная потливость
ü Энцефалитические реакции(угнетение сознаниЯ, клонико-тонические судороги)
ü Задержка умственного и речевого развития
Сердечно-сосудистая система:
ü Тахикардия, Приглушение тонов, Систалический шум, Цианоз, Одышка
ü Увеличение печени, реже селезенки, Отеки, Артериальная гипертензия
ЖКТ
ü Снижение аппетита до анорексии, Рвота, Тошнота, Склонность к запорам
ПОЧИК
ü Дизурия, полиурия, Олигоурия / анурии, Нарушение функций канальцев, Азотемия
Лечение:
Ø Прекратить прием препаратов витамина D
Ø Ограничить в пище продукты, богатые кальцием
Ø Энтеросорбенты,обильное питье
Ø Дезинтоксикационная (инфузионная терапия + фуросемид)
Ø Универсальный антидот – натриевая соль ЭДТА – в дозе 50-70
мг/кг (в/в капельно в течение 3-5 ч * 3-6 дней)
Ø Антагонисты витамина D: витамин А, витамины группы В,
витамин С, токоферол, пантотеновая кислота.
Ø Преднизолон в дозе 1-2 мг/кг *7-10 дней
Ø Препараты кальцитонина (миакальцик)
Ø В тяжелых случаях назначают фенобарбитал
Острый гломерулонефрит. Роль стрептококка и вирусной инфекции в развитии острого гломерулонефрита.
Это циклическое иммунокомплексное заболевание почек, характеризующееся при типичном течении острым нефритическим синдромом (отек, гематурия, артериальная гипертензия с или без олигурии). Мальчики болеют в 2 раза чаще девочек (чаще в дошкольном и младшем школьном возрасте). У детей до 2 лет ОСГН развивается очень редко.
ЭТИОЛОГИЯ
за 1-3 нед предшествует стрептококковая инфекция(_бетта -гемолитического стрептококка группы А) в виде фарингита, тонзиллита, скарлатины, кожных поражений — импетиго-пиодермии. При этом установлено, что ОСГН развивается после стрептококковых инфекционных заболеваний.
Допускают, что охлаждение, респираторная вирусная инфекция у ребенка с хроническим тонзиллитом или носительством кожного нефритогенного стрептококка А могут привести к активации инфекции и обусловить возникновение ОСГН.
БИЛЕТ 5
Инфекционно-воспалительные заболевания кожи и подкожной клетчатки. Лечение. Рациональный выбор антибиотиков.
ПИОДЕРМИИ(гнойничковые болезни кожи) – группа заболеваний кожи вызванных гноеродными микроорганизмами, главным образом стафилококками, стрептококками
| стафилодермии
| Стрептодермии
|
| везикулопустулез
| Паронихий, панариций
|
| Эксфолиативный дерматит Риттера
| Интертригинозная стрептодермия
|
| Мастит новорожденных
| Папулоэрозивная стрептодермия
|
| Пузырчатка новорожденных
|
| Псевдофурункулез Фингера
|
| Некротическая флегмона новорожденных
|
СТАФИЛОДЕРМИИ:
Везикулопустулез (во споление устьев экзокриновых потовых желез )
На 3-5 день жизни появляются пузырьки заполненные вначале прозрачным, а затем мутным содержимым. Типичная локализация – естественные складки кожи, ягодицы, бедра, волосистая часть головы(пузырьки – эрозии - корочки). Могут быть единичными и множественными, склонны к слиянию. Характерна интоксикация. После отпадения корочек эрозии заживают без следа.
Лечение – антибактериальная терапия(оксациллин, цефалоспорины 1-2 пок)местно – ванны с 0,001% раствором калия перманганата, отвары чистотела, ромашки, гнойнички обрабатывают стерильным материалом смоченым 1-2% р-ре анилиновых красителей 2 раза в день, фукорцин, 5% р-р калия перманганата
Пузырчатка новорожденных( пемфигус, пиококковый пемфигоид ) – появление и быстрым распространением по коже вялых пузырей
-доброкачественная форма на 3-6 день жизни на неизмененной коже или на фоне эритематозных пятен появляются вялые пузыри 1см в диаметре с тонкой покрышкой и серозно-гнойным содержимым. Симптом Никольского отр. После вскрытия остаются эрозии. Типичная локализация – живот, околопупочная область, естественные складки, грудь, спина, ягодицы, конечности. Состояние детей удовлетворительное.
- злокачественная форма- множество вялых пузырей 2-3см в диаметре. Состояние детей тяжелое
Лечение - антибактериальная терапия(оксациллин, цефалоспорины 1-2 пок)+ дезинтоксикация (10% р-р ГЛ.). Местно – прокалывают пузыри, отправляют содержимое на посев, после обрабатывают мупипроциновой мазью, УФО. 70% ЭТ. Спирт, хлорфилипт спиртовой, анилиновые красители 1-2%, фукорцин, антибактериальные мази – бактробан, банеоцин
Эксфолиативный дерматит риттера (септический вариант течения пемфигуса)
Заболевание начинается на 1-2 неделе жизни с появления покраснения, мокнутие кожи и образование трещин в области пупка, паховых складок вокруг рта. Быстро эритема распространяется на кожу живота, туловища, конечностей. В дальнейшем появляются вялые пузыри, трещины, наблюдается слущивание эпидермиса, оставляющее обширные эрозии. симптом Никольского+. Тело у новорождённого имеет вид обожженного кипятком. Состояние больного тяжелое.
Лечение - антибактериальная терапия(оксациллин, цефалоспорины 1-2 пок)+ поддержание норм температуры тела и вод-эл балланса. Местно - ванны с 0,001% раствором калия перманганата, 0,1% нитрата серебра+физ р-р. Непораженные участки – анилиновые красители 1-2%
Язвенная болезнь. Роль агрессивных факторов и факторов защиты в возникновении язв. Роль нервной системы, изменения гуморальной регуляции в развитии язв.
Агрессивные факторы:
1. Кислотно-пептический — основной агрессивный фактор. С начала века известен постулат: нет кислоты — нет язвы. Действительно, при ЯБ базальная кислотная продукция (БКП) в среднем в 3 раза превышает нормальные значения, а максимальная кислотная продуция (МКП) — в 1,5 раза. Так же на секрецию влияет H. pylori.
2. Гастродуоденальная дисмоторика. В ульцерогенезе, помимо агрессивности среды, существенную роль играет длительность контакта кислого желудочного содержимого со слизистой оболочкой того или иного отдела гастродуоденальной зоны. Если происходит длительная задержка содержимого в желудке, создаются условия для развития язвы желудка, при ускоренной эвакуации и закислении двенадцатиперстной кишки язва образуется в этом отделе.
3. Пилорический хеликобактер. Нр, хотя и не является непосредствен ной причиной ЯБ, оказывает весьма существенное опосредованное влияние на формирование последней, что привело к изменению в последние годы упомянутого ранее постулата: нет кислоты — нет язвы. Внедрение Нр в слизистую оболочку антрального отдела желудка сопровождается местным защелачиванием среды, что стимулирует выработку гастрина находящимися здесь G-клетками. Гипергастринемия приводит к гиперпродукции НС1. Повышенная выработка НС1, в сочетании с ускоренной эвакуацией из желудка, создают усиленное агрессивное воздействие на слизистую оболочку двенадцати перстной кишки. Компенсаторно в ответ на закисление здесь развивается метаплазия эпителия по желудочному типу, последний может заселяться Нр. Указанная концепция получила образное название «теория дырявой крыши» — сперва в двенадцатиперстную кишку проливается кислотный дождь, а затем в преобразованную слизистую оболочку внедряется выше упомянутый микроб, непосредственно повреждая ее и снижая местную резистентность.
Защитные факторы:
Способность слизистой оболочки предохранять эпителий от гибели носит название цитопротекция. Звеньями цитопротекции являются:
а) слизисто-бикарбонатный барьер;
б) нормальная регенерация;
в) достаточное кровоснабжение;
г) наличие в слизистой оболочке веществ, обеспечивающих эти свойства — простагландинов. Строго говоря, лишь 1-й фактор является истинной защитой, а 2-й, 3-й и 4-й лишь обеспечивают ее. Слизистая оболочка желудка и двенадцатиперстной кишки покрыта непрерывным слоем слизи. Поверхностный эпителий постоянно вырабатывает бикарбонаты, благодаря чему создается градиент pH: на поверхности эпителия под слоем слизи pH равна 6,5-7,0, в просвете желудка — 1,5-3,0. Слизь замедляет темп обратной диффузии Н+, в это время бикарбонаты нейтрализуют Н +. Секреция бикарбонатов и слизи зависит от микроцирокуляции и регулируется простагландинами, последние же постоянно синтезируются поверхностным эпителием. При усилении секреции НС1 усиливается и секреция слизи. При атрофии, воздействии желчи (при дуоденогастральном рефлюксе) и под влиянием фермента муциназы, вырабатываемой Нр, истончается слой покровной слизи, возникает обратная диффузия Н+, которые повреждают эпителий. Нарушение выработки простагландинов происходит на фоне приема аспирина и других НПВП.
Установлено, что язвенная болезнь развивается на фоне расстройства высших гипоталамических центров регуляции нервно-трофических процессов, при этом повышается тонус парасимпатической и снижается тонус симпатической части нервной системы
Бронхиты. Классификация.
Классификация бронхитов:
- Первичный – патологический фактор действует только на СО бронхиального дерева
- Вторичный – заболевание бронхов является проявлением или осложнением болезней других органов и систем или другого заболевания ОД.
Клинические формы:
- Острый (простой или обструктивный – чаще до 3 лет): неосложненный и осложненный
- Рецидивирующий
- Хронический (необструктивный и обструктивный): кашель более 3 месяцев в течение 2-х последних лет.
| Фактор
| Виды
|
| Этиология
| 1. Вирусный 2. Бактериальный 3. Аллергический 4. Ирритационный 5. Астматический 6. Грибковый 7. Вирусно-бактериальный
|
| Обструктивные компоненты
| 1. Обструктивный 2. Необструктивный
|
| Характер воспаления
| 1. Гнойный 2. Катаральный 3. Некротический 4. Катарально-гнойный 5. Язвенный 6. Геморрагический 7. Бронхиолит 8. Фибринозный
|
| Продолжительность течения
| 1. Распространенный 2. Ограниченный
|
| Характер течения
| 1. Хронический 2. Острый 3. Рецидивирующий
|
БИЛЕТ 6
Сепсис новорожденных. Особенности противошоковой терапии у новорожденных
- это генерализованное инфекционное заболевание с ациклическим течением, вызванное условно-патогенной бактериальной микрофлорой, в основе которого лежит дисфункция иммунной системы организма с развитием очага (очагов) гнойного воспаления или бактериемии, системной воспалительной реакции и полиорганной недостаточности у детей первого месяца жизни.
Септический шок – стремительное, порой катасрофическое, нарастание тяжести состояния, прогрессирующая тенденция к гипотермии, бледность кожи, прогресирующее угнетение безусловных рефлексов и реакции на раздражители, брадикардия, ДВС.
Принципы лечения шока у новорожденных –
1)адекватный тепловой режим
2)ИВЛ – снижает работу дыхания и потребление О2 дых мускулатурой.
3)срочное введение катетера в верхнюю полую вену через пупочную вену
4)повышение АД ионотропными и вазопресорными средствами
5)нормализация КОС
6)лечение ДВС
7)Антибактериальная терапия
8)в\в иммуноглобулины.
Рахит. Профилактика. Лечение Исходы.
Рахит - мультифакторное заболевание, характеризующиеся нарушением минерализации костной ткани, функций нервной системы и внутренних органов в результате несоответствия между потребностями организма в Р и Са, а также недостаточности витамина D и/или недостаточности систем их транспортировки и метаболизма.
ЭТИОЛОГИЯ несоответствие между потребностями растущего организма в фосфоре и кальции и недостаточностью систем обеспечивающих их доставку в организм ребенка
Предрасполагающие факторы Со стороны матери
-Возраст (<17 и >35 лет)
-Токсикоз беременности
-Экстрагенитальная патология (заболевания обмена веществ, ЖКТ, почек)
-Дефект питания во время беременности и лактации
-Недостаточная инсоляция
-Гиподинамия
-Осложненные роды
Предрасполагающие факторы Со стороны ребенка:
-Время рождения (осень, зима)
-Недоношенность, МФН
-дети из двоен или от повторных родов с малыми промежутками между беременностями
Б-ольшая масса при рождении (более 4 кг)
-«бурная» прибавка в массе в первые 3 месяца
-Раннее искусственное вскармливание
-Избыток углеводов в прикорме
-Вскармливание неадаптированными МС
-Недостаточное пребывание на свежем воздухе, инсоляция
-Недостаточный двигательный режим
КЛАССИФИКАЦИЯ
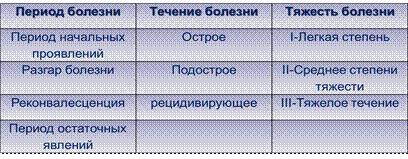
КЛИНИКА:
 ДЛИТЕЛЬНОСТЬ от 2-6 нед при остром течении и до2-3 мес при подостром.
ДЛИТЕЛЬНОСТЬ от 2-6 нед при остром течении и до2-3 мес при подостром.
При отсутствии лечения – период разгара
 костные изменения: кости черепа - размягчение и истончение и как следствие их деформация(олимпийский лоб, седловитый нос), задержка закрытия швов и родничкив, запаздывание появления зубов. Грудная клетка – рахитические четка, деформация грудной кл(грудь сапожника, килевидная). Позвоночника – отсутствие физ изгибов либо патологические кифозы, лордозы,сколиозы. Плоскорахитический таз, конечности – О,К,Х искревление нижних конечностей, рахитические браслетики, нити жемчуга.
костные изменения: кости черепа - размягчение и истончение и как следствие их деформация(олимпийский лоб, седловитый нос), задержка закрытия швов и родничкив, запаздывание появления зубов. Грудная клетка – рахитические четка, деформация грудной кл(грудь сапожника, килевидная). Позвоночника – отсутствие физ изгибов либо патологические кифозы, лордозы,сколиозы. Плоскорахитический таз, конечности – О,К,Х искревление нижних конечностей, рахитические браслетики, нити жемчуга.

Период остаточных явлений
-гипотония мышц, связочного аппарата и разболтанность в суставах исчезают
-деформации скелета после перенесённого рахита II и III степеней сохраняются в течение всей жизни
Легкое течение рахита
-ЦНС: Беспокойство, пугливость, раздражительность, вздрагивания, нарушение сна, потливость, красный дермографизм, плохой аппетит
-мышечная система: гипотония мышц, запоры
-костная система: небольшая податливость краев родничка
Рахит средней степени тяжести
Костная система: остеопороз, остеомаляция, появление теменных бугров, рахитических «четок», деформация грудной клетки, «гаррисонова» борозда
Мышечная система: выраженная гипотония мышц, «лягушачий живот»
Метаболические нарушения: ацидоз, снижение уровней Са и Р, усиление перекисного окисления липидов.
Тяжелое течение рахита
-выраженная деформация скелета
-атония мышц, разболтанность суставного и связочного аппарата
-расстройство статических и моторных функций,
-нарушение функций внутренних органов, гепатоспленомегалия,анемия
-изменения на ЭКГ (увеличение интервала QT)
ДИАГНОСТИКА
-Ca в сыворотке снижен до 2,0—2,2 ммоль/л (норма — 2,3-2,8 ммоль/л)
-P норма или снижен до 0,65 мкмоль/л и ниже (норма у детей 1 года — 0,8-1,4 ммоль/л)
-ЩФ повышается выше 220 ЕД/л
- гиперфосфатурия
-вит D: норма15-40 нг\мл(летом 25-40нг\мл), дефицит 5-10 нг\мл, авитаминоз – ниже 5 нг\мл
ЛЕЧЕНИЕ РАХИТА
Ø Нормализация режима дня
Ø Достаточное пребывание на свежем воздухе
Ø Достаточная безопасная инсоляция
Ø ЛФК, массаж, солевые, хвойные ванны
Ø Питание с достаточным поступлением Са и Р
Ø Прием препаратов Са (250-500 мг/сут в первом
полугодии, 400-750 мг/сут во втором полугодии)
Ø Медикаментозная терапия
Ø Физиотерапия (УФО) не совмещать с приемом препаратов вит. D!!
начальные проявления доношенным детям, находящимся на естественном вскармливании, витамин Д назначается в суточной дозе 1500-2000 МЕ
период разгара
I степень - ежедневно по 2000- 4000 МЕ
II степень - 4000- 6000 МЕ
III степени - 6000-8000 МЕ
Длительность лечения 30-35 дней, не более одного курса в год, далее переход на профилактическую дозу.
ПРОФИЛАКТИКА
Пренатальная:
Беременным ежедневно 500 МЕ (1 капля)/сут в течение всей беременности, или 1000 МЕ/сут, начиная с 28 недели беременности
Постнатальная:
-доношенным новорожденным с 4 недель жизни до 2-3 лет, при правильном уходе и достаточном пребывании на свежем воздухе, препарат назначают в дозе 500-1000 МЕ (1-2 капли)/сут.
-Недоношенным детям с 2-3 недель жизни, близнецам и детям, живущим в неблагоприятных условиях, назначают 1000-1500 МЕ (2-3 капли)/сут.
В летнее время года – профилактика по показаниям

Бронхиальная астма. Клиника в постприступном периоде. Осложнения при длительном течении астмы, протекающей с частыми рецидивами.
Постприступный период сопровождается слабостью, оглушенностью, сонливостью и заторможенностью; отмечается тенденция к брадикардии и некоторому снижению артериального давления. Аускультативные изменения в легких исчезают постепенно, в течение нескольких дней. Если при медленном форсированном выдохе слышны сухие хрипы, то проходимость бронхов полностью не восстановлена. Для решения вопроса о полном исчезновении приступа проводят спирографию, пикфлоуметрию, фармакологическую пробу с бронхоспазмолитическими препаратами.
Осложнения
Асфиксическое состояние (см. выше).
Острая сердечная недостаточность сопровождается быстрым ухудшением состояния больного, набуханием шейных вен, цианозом и отечностью губ, расширением границ относительной сердечной тупости вправо, увеличением печени, а иногда картиной, напоминающей шоковую реакцию: бледность, падение артериального давления, слабый пульс малого наполнения, отечность, гене
|
|
|




 ДЛИТЕЛЬНОСТЬ от 2-6 нед при остром течении и до2-3 мес при подостром.
ДЛИТЕЛЬНОСТЬ от 2-6 нед при остром течении и до2-3 мес при подостром. костные изменения: кости черепа - размягчение и истончение и как следствие их деформация(олимпийский лоб, седловитый нос), задержка закрытия швов и родничкив, запаздывание появления зубов. Грудная клетка – рахитические четка, деформация грудной кл(грудь сапожника, килевидная). Позвоночника – отсутствие физ изгибов либо патологические кифозы, лордозы,сколиозы. Плоскорахитический таз, конечности – О,К,Х искревление нижних конечностей, рахитические браслетики, нити жемчуга.
костные изменения: кости черепа - размягчение и истончение и как следствие их деформация(олимпийский лоб, седловитый нос), задержка закрытия швов и родничкив, запаздывание появления зубов. Грудная клетка – рахитические четка, деформация грудной кл(грудь сапожника, килевидная). Позвоночника – отсутствие физ изгибов либо патологические кифозы, лордозы,сколиозы. Плоскорахитический таз, конечности – О,К,Х искревление нижних конечностей, рахитические браслетики, нити жемчуга.



