

Автоматическое растормаживание колес: Тормозные устройства колес предназначены для уменьшения длины пробега и улучшения маневрирования ВС при...

Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства...

Автоматическое растормаживание колес: Тормозные устройства колес предназначены для уменьшения длины пробега и улучшения маневрирования ВС при...

Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства...
Топ:
Основы обеспечения единства измерений: Обеспечение единства измерений - деятельность метрологических служб, направленная на достижение...
Оснащения врачебно-сестринской бригады.
Определение места расположения распределительного центра: Фирма реализует продукцию на рынках сбыта и имеет постоянных поставщиков в разных регионах. Увеличение объема продаж...
Интересное:
Финансовый рынок и его значение в управлении денежными потоками на современном этапе: любому предприятию для расширения производства и увеличения прибыли нужны...
Мероприятия для защиты от морозного пучения грунтов: Инженерная защита от морозного (криогенного) пучения грунтов необходима для легких малоэтажных зданий и других сооружений...
Как мы говорим и как мы слушаем: общение можно сравнить с огромным зонтиком, под которым скрыто все...
Дисциплины:
|
из
5.00
|
Заказать работу |
|
|
|
|
ЗАДАЧА № 1
Больной И., 48 лет, шофер, обратился к участковому врачу с жалобами на кашель с
выделением слизисто-гнойной мокроты, повышение температуры тела до 37,3° С,
потливость, общую слабость, боль в грудной клетке при кашле. Кашель беспокоит больного
в течении 20 лет…
1. Хронический гнойный необструктивный бронхит
2. ОАК, ОАМ, ЭКГ.б/х исслед крови: сиаловые кислоты,серомукоид,ДФА,С-реактивный белок,фибриноген. Общий анализ мокроты,посев с определением чувствит к аб. Исслед мокроты на БК и атипические клетки. Исследование функции внешнего дыхания: спирография, пневмотахометрия, пикфлоуметрия.
3. Аб: азитромицин по 500мг/сут 3 дня. Бромгексин по 8 мг внутрь 3 р.д. ацетилцистеин внутрь по 600мг/сут. Отхаркивающие препараты растит происхождения (термопсис, корень алтея, грудной сбор..)
Хронический бронхит (ХБ) — диффузное воспалительное поражение бронхиального дерева, обусловленное длительным раздражением бронхов различными вредными агентами, имеющее прогрессирующее течение и характеризующееся нарушением слизеобразования и дренирующей функции бронхиального дерева, что проявляется кашлем, отделением мокроты и одышкой.
Классификация. Общепринятой классификации ХБ в настоящее время нет. Принципиально важным является разделение ХБ на обструк-тивный и необструктивный варианты. При каждом из этих вариантов в бронхах может развиться катаральный (слизистый), катарально-гнойный или гнойный воспалительный процесс. Таким образом, выделяют катаральный, катарально-гнойный и гнойный необструктивный ХБ и такие же формы хронического обструктивного бронхита.
В классификацию включены редко встречающиеся формы — геморрагический и фибринозный ХБ. ХБ подразделяют также по уровню поражения бронхов: с преимущественным поражением крупных (проксимальный бронхит) или мелких бронхов (дистальный бронхит)
|
|
Этиология. Развитие ХБ в значительной степени определяется внешними воздействиями — экзогенными факторами: табачный дым (при активном и пассивном курении); эндогенные факторы: патология носоглотки, нарушение дыхания через нос и очищения вдыхаемого воздуха, повторные острые респираторные заболевания (ОРЗ), острые бронхиты и очаговая инфекция верхних дыхательных путей, наследственная предрасположенность (нарушение ферментных систем — ои-антитрип-сина и др., местного иммунитета), нарушение обмена веществ (ожирение).
Патогенез

|
ЗАДАЧА № 2
Больной О., 59 лет, пенсионер, ранее работал дворником.
1. Диагноз. Хр гнойный обструкт бронхит, фаза обострения, эмфизема легких. Осложнение: ДН III ст.
2. План обследования: ОАК, ОАМ, ЭКГ б/х исслед крови: сиаловые кислоты,серомукоид,ДФА,С-реактивный белок,фибриноген. Общий анализ мокроты,посев с определением чувствит к аб. Исслед мокроты на БК и атипические клетки. Исследование функции внешнего дыхания: спирография, пневмотахометрия, пикфлоуметрия.
3. Аб: азитромицин по 500мг/сут 3 дня. Ингаляционно применение беротек и ипратропиум бромид
Внутрь: теофиллин пролонгированного действия (теодур) по 1 таб 2 р.д. бромгексин по 8мг внутрь 3 р.д. ацетилцистеин внутрь по 600мг/сут. Отхаркивающие препараты растит происхождения (термопсис, корень алтея, грудной сбор..)
Хроническая обструктивная болезнь лёгких (ХОБЛ) — хроническое, медленно прогрессирующее заболевание, характеризующееся необратимой или частично обратимой (например, при применении бронходилататоров) обструкцией бронхиального дерева. Патологию характеризует наличие поражения бронхиального дерева, эмфиземы лёгких или их сочетание. ХОБЛ осложняется лёгочной гипертензией, ведущей к дыхательной недостаточности и признакам лёгочного сердца. ХОБЛ представляет собой следствие длительно протекающих обструктивных заболеваний лёгких — хронического обструктивного бронхита, тяжёлой бронхиальной астмы, эмфиземы лёгких.
|
|
ПАТОФИЗИОЛОГИЯ, ПАТОМОРФОЛОГИЯ – характерной чертой воспаления в дыхательных путях является увеличение количества альвеолярных макрофагов, нейтрофилов и лимфоцитов CD8, повышение уровней IL8, TNF-a, LTB4, дисбаланс в системе протеаз – антипротеазы и отек слизистой.
ЗАДАЧА № 3
Больной Ж., 18 лет, студент, поступил в стационар с жалобами на боли в грудной
клетке при дыхании и кашле, кашель со светлой мокротой, повышение температуры тела до
39,5° С с ознобом, резкую общую слабость, головную боль.
Заболел остро. После принятия ванны лег спать у открытого окна.
1. Диагноз. Внебольничная правосторонняя нижнедолевая пневмония. разгар.
2. ОАК- нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево с увеличением палочкоядерных нейтрофилов, СОЭ увеличена. ОАМ, ЭКГ, б/х исслед крови: сиаловые кислоты,серомукоид,ДФА,С-реактивный белок,фибриноген.
Рентгенологически-очаговые тени справа средней интенсивности с неровными контурами.
Микробиологическое исследование мокроты-окраска мазка по Грамму, посев мокроты с определением количества колониеобразующих едениц в 1 мл и чувсвительность к антибиотикаи
3. в/м пенициллин по 1000000ЕД 6 р.д. Отхаркивающие препараты растит происхождения (термопсис, корень алтея, грудной сбор..) обильное питье.
Пневмония – инфекционное воспаление паренхимы легкого. Это заболевание преимущественно бактериальной этиологии, которое характеризуется очаговым поражением респираторных отделов легких, наличием внутриальвеолярной экссудации, выявляемой при физикальном и/или инструментальном исследовании, а также выраженными в различной степени лихорадочной реакцией и интоксикацией.
ЭТИОЛОГИЯ:
Наиболее частыми возбудителями являются пневмококки (30-40%), микоплазма (до 20%) и вирусы (10%). В случае внутрибольничной инфекции источниками инфицировании обычно бывают синегнойная палочка, клебсиела, протей, легионелла, аспиргилла,микоплазма и пневмоциста. При аспирационной пневмонии возбудителями чаще всего бывают ассоциации грамположительных и граимотрицательных бактерий с анаэробными микроорганизмами. Такие пневмонии встречаются при заболеваниях ЖКТ, нервной системы,
|
|
у больных множественными травмами и хроническим алкоголизмом.Воспалительные заболевания паренхимы легких, вызываемые неинфекционными агентами (аллергические реакции, воздействие химических и физических факторов), относят не к пневмониям, а к альвеоллитам или пневмонитам.
Классификация пневмоний
(Европейское Респираторное общество, 1995)
· внебольничные
· внутрибольничные
· аспирационные
· у лиц с тяжелыми дефектами иммунитета
По течению
· типичная форма атипичная форма 
1. Синдром острой фазы воспаления (озноб, высокая температура увеличение СОЭ, лейкоцитоз со сдвигом).
2. Интоксикационный синдром, 3. Синдром очагового уплотнения легочной ткани:
ЗАДАЧА № 4
Больная Д., 44 лет, учитель французского языка, обратилась в поликлинику с
жалобами на возникновение приступов удушья ночью с появлением кашля и выделением
слизистой мокроты в небольшом количестве.
1. Диагноз. БА, экзогенная форма, средней степени тяжести, фаза обострения. Аллергический ринит, конъюнктивит.
2. План обследования: 1) общий анализ крови, общий анализ мочи, ЭКГ; 2) кожные пробы с неинфекционными аллергенами; 3) иммунологическое исследование: определение уровня общего и специфического Ig Е; 4) исследование мокроты на спирали Куршмана, эозинофилы, кристаллы Шарко-Лейдена; 5)исследование функции внешнего дыхания: спирография, пневмотахометрия, пикфлоуметрия. Рентгеноскопия органов грудной клетки
3. Схема лечения: 1) исключение контактов с бытовыми и другими аллергенами, гипоаллергенная диета; 2) купирование приступов: а) внутривенное струйное введение эуфиллина - 2,4% раствора на 10 мл; б) ингаляция сальбутамола или беротека по 1 - 2 дозе не более 4 раз в день; 3) купирование обострения заболевания: преднизолон внутрь по 30 мг/сут с последующим быстрым снижением дозы до полной отмены; 4) базисная терапия: а) интал по 1 - 2 ингаляции 2-4 раза в сутки; б) внутрь препарат теофиллина пролонгированного действия (теопек или теодур) по 1 таблетке 2 раза в день
Классификация бронхиальной астмы
• Этапы развития Б А: 1) состояние предастмы, 2) клинически оформленная БА.
|
|
К предастме относят все состояния, представляющие угрозу возникновения БА (острый и хронический бронхит, а также острая и хроническая пневмония с элементами бронхоспазма, в сочетании с вазомоторным ринитом, крапивницей и другими состояниями, при которых выявляются эозинофилия крови и увеличенное содержание эозинофилов в мокроте). После первого приступа или сразу возникшего астматического статуса БА считается клинически оформленной.
• Формы Б А: 1) иммунологическая, 2) неиммунологическая (в формулировку клинического диагноза на включается).
• Патогенетические механизмы (клинико-патогенетические варианты) БА: 1) атопический, 2инфекционнозависимый, 3) аутоиммунный, 4) дисгормональный, 5) нервно-психический дисбаланс, 6) адренергический дисбаланс, 7) первично измененная реактивность
бронхов.
• Фазы течения Б А: 1) обострение, 2) стихающее обострение, 3) ре
миссия.
• Осложнения: 1) легочные: эмфизема легких, легочная недостаточ
ность, ателектаз, пневмоторакс, астматический статус и пр.; 2) вне-
легочные: легочное сердце (компенсированное и декомпенсирован-
ное с развитием правосердечной недостаточности), дистрофия мио
карда и др.
• ПО ТЯЖЕСТИ ТЕЧЕНИЯ: Легкое эпизодическое (интермиттирующее).Кратковременные симптомы реже 1 раза в неделю.
Короткие обострения (от нескольких часов до нескольких дней).Ночные симптомы < 2 раз в месяц.Отсутствие симптомов и нормальная функция внешнего дыхания между обострениями.ПСВ и ОФВ1: 2: 80 % от должных. Разброс показателей < 20 %.
Легкое персистирующее.Симптомы от 1 раза в неделю до 1 раза в день.
Обострения могут снижать физическую активность и нарушатьсон.Ночные симптомы > 2 раз в месяц.ПСВ и OOBi: £ 80 % от должных.Разброс показателей 20 — 30 %.
СреднетяжелоЕжедневные симптомы.
Обострения могут приводить к ограничению физической активности и сна.Ночные симптомы > 1 раза в неделю. ПСВ и ОФВ1: 60-80 % от должных. Суточный разброс показателей > 30 %.
Тяжелое.
Постоянное наличие симптомов.Частые ночные симптомы.Ограничение физическойактивности из-за симптомов астмы. ПСВ и ОФВ1: <; 60 % от должных.Суточный разброс показателей > 30 %.
ЗАДАЧА № 5
Больной Б., 42 лет, инженер-конструктор, доставлен в стационар машиной скорой
помощи с жалобами на приступы удушья с затрудненным выдохом, сопровождающиеся
надсадным кашлем с плохо отделяемой мокротой желеобразного характера.
1. Диагноз: бронхиальная астма, эндогенная форма, тяжелое течение.
2. План обследования.
Общий анализ крови, общий анализ мочи, ЭКГ.
Кожные пробы с инфекционными аллергенами.
Иммунологическое исследование: определение уровня общего и специфического Ig E. Общий анализ мокроты, посев мокроты с определением чувствительности микрофлоры к
|
|
антибиотикам.
Исследование функции внешнего дыхания: спирография, пневмотахометрия,
Пикфлоуметрия(Мониторирование астмы с помощью пикфлоуметра дает следующие возможности
врачу:· определить обратимость бронхиальной обструкции;· оценить тяжесть течения заболевания;· оценить гиперреактивность бронхов;· прогнозировать обострено астмы;· определить профессиональную астму;· оценить эффективность лечения.)
3.Схема лечения.Санация очагов инфекции.
Исключение контактов с бытовыми и другими аллергенами, гипоаллергенная диета. Купирование приступов:внутривенное струйное введение эуфиллина – 2,4% раствор по 10 мл;
ингаляция сальбутамола или беротека по 1 - 2 дозе не более 4 раз в день
Купирование обострения заболевания: преднизолон внутрь по 40 мг/сут с последующим
быстрым снижением дозы до полной отмены. Базисная терапия:
ингаляционное применение бекломета по 250 мкг 2 раза в день..
внутрь препарат теофиллина пролонгированного действия (теопек или теодур) по 1
таблетке 2 раза в день. бромгексин по 8 мг внутрь 3 раза в день.
Бронхиальная астма (БА) — «хроническое заболевание, основой которого является воспалительный процесс в дыхательных путях с участием разнообразных клеточных элементов, включая тучные клетки, эозинофилы и Т-лимфоциты.

ЗАДАЧА № 6
Больная М., 28 лет, медицинская сестра, потупила в терапевтическое отделение
больницы с жалобами на высокую температуру тела (од 39° С), выраженный сухой кашель,
Диагноз: правосторонний экссудативный плеврит.
План обследования.
Общий анализ крови, общий анализ мочи, ЭКГ.
Биохимическое исследование крови: сиаловые кислоты, серомукоид, ДФА, С-реактивный
белок, фибриноген.
Рентгенография органов грудной клетки.
Плевральная пункция. Общий анализ плеврального экссудата + БК и атипические клетки.
Схема лечения.Клафоран (цефотаксим) по 1,0 в/м 4 раза в день.Внутрь диклофенак по 50 мг 3 раза вдень после еды..Обильное питье.
«Плеврит* — термин, которым обозначают воспаление листков плевры с образованием на их поверхности фибрина или скоплением в плевральной полости экссудата того или иного характера.
Причинами, приводящими к развитию плевритов инфекционной этиологии, являются:бактериальная инфекция (пневмококк, стафилококк, грамотрицательные палочки и т.д.);вирусные, риккетсиозные и микоплазменные возбудители;грибковые (кокцидиоидоз, бластомикоз), протозойные (амебиаз) и
паразитарные (эхинококкоз) вобудители;туберкулез (у 20 % больных плевритом);сифилис, бруцеллез, брюшной и сыпной тиф, туляремия (крайнередко, но сопровождаются выпотом в плевральную полость).
Основными причинами плевритов неинфекционной этиологии служат:Опухоли (40 % всех плевритов): 1) первичные опухоли плевры (доброкачественные — локализованная мезотелиома и злокачественные — диффузная мезотелиома); 2) метастазы злокачественных опухолей в плев.Системные заболевания соединительной ткани (системная краснаяволчанка, ревматоидный артрит, узелковый периартериит, Травма и операционные вмешательства.Тромбоэмболия легочной артерии, инфаркт легкого.
Патогенез. Механизм воздействия микроорганизмов на плевру отличается разнообразием:
Непосредственное инфицирование плевры из субплеврально расположенных очагов (пневмония, абсцесс, бронхоэктазы, нагноившаяся киста, туберкулез) — контактный путь повреждения.
Лимфогенное инфицирование плевральной полости — ретроградный ток тканевой жидкости.
Гематогенное распространение микроорганизмов (имеет небольшоезначение).
Прямое инфицирование плевры из внешней среды (травмы, ране, оперативные вмешательства) — нарушение целостности плевральной полости.
Помимо микроорганизмов, на плевру оказывает воздействие и ряд других повреждающих факторов, приводящих к плевральной экссудации:
Токсичные продукты (эндотоксины, опухолевый процесс) и протеолитические ферменты (при острых панкреатитах) повышают проницае мость кровеносных и лимфатических сосудов.
1. Поражение сосудов плевры (как проявление системного васкулита) повышает проницаемость капилляров.
2. Нарушение циркуляции лимфы в результате блокады путей ее оттока.
3. Местные и общие аллергические процессы, изменение общей реактивности организма.
Характер экссудата определяется не только разнообразием этиологических факторов, но и соотношением накопления и резорбции выпота, длительностью его существования:
▲умеренный выпот и сохранившаяся способность к его резорбции фибринозный, или сухой, плеврит;
▲скорость экссудации превышает возможности всасывания экссудата — серозный или серозно-фибринозный плеврит;
▲инфицирование экссудата гноеродной микрофлорой — серозно-гнойный или гнойный (эмпиема плевры);
скорость резорбции превышает скорость экссудации — образование шварт при рассасывании;
▲карциноматоз и туберкулез плевры, инфаркт легкого и травма, пан
креатит и цирроз печени, болезнь Верльгофа и передозировка анти
коагулянтов — геморрагический выпот;
преобладание аллергических процессов — эозинофильный выпот;
Классификация. В различных классификациях учитываются этиология, характер патологического процесса (сухие, экссудативные), выпота (серозный, се-розно-фибринозный, гнойный, гнилостный, геморрагический, эозино-фильный, хилезный, холестериновый, смешанный), локализация (диффузные и осумкованные), острота течения (острый, подострый, хронический).
ЗАДАЧА № 7
Больной Д., 40 лет, грузчик в порту, поступил в стационар с жалобами на повышение
температуры тела до 38° С, кашель со слизисто-гнойной мокротой до четверти стакана в
сутки, боль в грудной клетке при кашле и дыхании, резкую общую слабость.
Кашель беспокоит больного в течении 15 лет.
1- внебольничная левосторонняя пневмония с локализацией в нижней доле
2 - общий анализ крови, мочи, ЭКГ
Б/х исследование крови
Общий анализ мокроты, посев мокроты с определением чув-ти микро флоры к АБ
Рентенография легких
3. Постуральный дренаж, бронхоскопическая санация, интратрахеальное введение аб
Клафоран по 2,0 3р/д
Метрогил 0,5 в/в капельно 3 р/д
Обильное питье
Пневмония – инфекционное воспаление паренхимы легкого. Это заболевание преимущественно бактериальной этиологии, которое характеризуется очаговым поражением респираторных отделов легких, наличием внутриальвеолярной экссудации, выявляемой при физикальном и/или инструментальном исследовании, а также выраженными в различной степени лихорадочной реакцией и интоксикацией.
ЭТИОЛОГИЯ:
Наиболее частыми возбудителями являются пневмококки (30-40%), микоплазма (до 20%) и вирусы (10%). В случае внутрибольничной инфекции источниками инфицировании обычно бывают синегнойная палочка, клебсиела, протей, легионелла, аспиргилла,микоплазма и пневмоциста. При аспирационной пневмонии возбудителями чаще всего бывают ассоциации грамположительных и граимотрицательных бактерий с анаэробными микроорганизмами. Такие пневмонии встречаются при заболеваниях ЖКТ, нервной системы,
у больных множественными травмами и хроническим алкоголизмом.Воспалительные заболевания паренхимы легких, вызываемые неинфекционными агентами (аллергические реакции, воздействие химических и физических факторов), относят не к пневмониям, а к альвеоллитам или пневмонитам.
Классификация пневмоний
(Европейское Респираторное общество, 1995)
· внебольничные
· внутрибольничные
· аспирационные
· у лиц с тяжелыми дефектами иммунитета
По течению
· типичная форма атипичная форма 
1. Синдром острой фазы воспаления (озноб, высокая температура увеличение СОЭ, лейкоцитоз со сдвигом).
2. Интоксикационный синдром, 3. Синдром очагового уплотнения легочной ткани:
ЗАДАЧА № 8
Больной А., 72 лет, пенсионер (в прошлом работал бухгалтером), поступил в
стационар с жалобами на резчайшую слабость, ежедневное повышение температуры тела с
ознобом до 40° С с последующим падением к утру до 37° С на фоне массивного
потоотделения, кашель с мокротой гнойного характера с примесью крови, головную боль,
сердцебиение, одышку в покое.
ds: внебольничная правосторонняя нижнедолевая пневмония. сопут. сах.диабет 2 типа, средн. степени тяжести
по. оак, оам, экг, биохим. исследование крови: сиаловые кислоты,серомукоид, дфа, с-реактивный белок, фибриноген
Общий анализ мокроты, посев мокроты с определением чувствительности микрофлоры к антибиотикам
• Рентгенография легких в динамике.
3. Схема лечения основного заболевания.
• В/м пенициллин по 1000000 ЕД 6 раз в день.
• Внутрь мукалтин таблетки по 0,05, по 2таблетки 3 раза в день.
• Внутрь диклофенак по 50 мг 3 раза в день после еды.
• Средства, улучшающие отхождение мокроты.
Пневмония – инфекционное воспаление паренхимы легкого. Это заболевание преимущественно бактериальной этиологии, которое характеризуется очаговым поражением респираторных отделов легких, наличием внутриальвеолярной экссудации, выявляемой при физикальном и/или инструментальном исследовании, а также выраженными в различной степени лихорадочной реакцией и интоксикацией.
ЭТИОЛОГИЯ:
Наиболее частыми возбудителями являются пневмококки (30-40%), микоплазма (до 20%) и вирусы (10%). В случае внутрибольничной инфекции источниками инфицировании обычно бывают синегнойная палочка, клебсиела, протей, легионелла, аспиргилла,микоплазма и пневмоциста. При аспирационной пневмонии возбудителями чаще всего бывают ассоциации грамположительных и граимотрицательных бактерий с анаэробными микроорганизмами. Такие пневмонии встречаются при заболеваниях ЖКТ, нервной системы,
у больных множественными травмами и хроническим алкоголизмом.Воспалительные заболевания паренхимы легких, вызываемые неинфекционными агентами (аллергические реакции, воздействие химических и физических факторов), относят не к пневмониям, а к альвеоллитам или пневмонитам.
Классификация пневмоний
(Европейское Респираторное общество, 1995)
· внебольничные
· внутрибольничные
· аспирационные
· у лиц с тяжелыми дефектами иммунитета
По течению
· типичная форма атипичная форма 
1. Синдром острой фазы воспаления (озноб, высокая температура увеличение СОЭ, лейкоцитоз со сдвигом).
2. Интоксикационный синдром, 3. Синдром очагового уплотнения легочной ткани:
ЗАДАЧА № 9
Больная Б., 42 лет, потупила в пульмонологическое отделение с жалобами на кожный
зуд, уриткарную сыпь, гиперемию склер, заложенность носа, зуд и першение в горле.
Диагноз: анафилактический шок.
• Неотложные мероприятия: внутривенное введение адреналина, глюкокортикоидов.
Основным препаратом выбора является Адреналин 0,1%. (В некоторых случаях можно встретить 0,18% раствор или раствор Эпинефрина). Его важно ввести в максимально короткие сроки.
Путь введения любой: подкожный, внутрикожный, внутримышечный и, что лучше всего, внутривенный. Начальная дозировка равна 0,3−0,5 мл. В дальнейшем при необходимости можно ввести 1−1,5 мл. При передозировке Адреналином может усугубиться состояние больного, т.к. метаболиты этого препарата блокируют адренорецепторы. Признаками передозировки можно считать увеличение числа сердечных сокращений или отдельные мышечные подергивания судорожного характера.
При сильно низком артериальном давлении допускается увеличение объема введения препарата.
2.Следом за Адреналином вводятся глюкокортикоиды. Эффект глюкокортикоидов несколько отсрочен и появляется через несколько минут, длится до четырех часов.Метилпреднизолон — 500 мг,Дексаметазон — 20 мг,Преднизолон — 150 мг.
При недостаточном эффекте от проводимого лечения допускается некоторое увеличение дозировки.
3. введение антигистаминных препаратов, которые не снижают артериальное давление и в меньшей степени сами являются потенциальными аллергенами. К ним относятся следующие препараты:
Димедрол 1% — 1−2 мл,Супрастин или Хлоропирамин 2% — 2 мл,Тавегил или Клемастин 0,1% — 2 мл.
4.При присоединении признаков отека легкого или бронхоспазма (затрудненное дыхание) медленно вводится раствор Эуфиллина 2,4% — 10 мл.
Анафилакти́ческий шок или анафилакси́я — аллергическая реакция немедленного типа, состояние резко повышенной чувствительности организма, развивающееся при повторном введении аллергена.
В сложном процессе, наблюдаемом при анафилактическом шоке, можно выделить три стадии:
•первая стадия— иммунологическая. Она охватывает все изменения в иммунной системе, возникающие с момента поступления аллергена в организм; образование антител и/или сенсибилизированных лимфоцитов и соединение их с повторно поступившим или персистирующим в организме аллергеном;
•вторая стадия— патохимическая, или стадия образования медиаторов. Стимулом к возникновению последних является соединение аллергена с антителами или сенсибилизированными лимфоцитами в конце иммунологической стадии;
•третья стадия — патофизиологическая, или стадия клинических проявлений. Она характеризуется патогенным действием образовавшихся медиаторов на клетки, органы и ткани организма.
ЗАДАЧА № 10
У больного 23 лет внезапно появился озноб, повысилась температура до 39,3°С,
появилась колющая боль в правой половине грудной клетки, усиливающаяся при глубоком
вдохе, кашель с “ржавой” мокротой, одышка. Заболевание связывает с охлаждением.
Диагноз: внебольничная правосторонняя сегментарная пневмония с локализацией в нижней доле.
2. План обследования.
• Общий анализ крови, общий анализ мочи, ЭКГ.
• Биохимическое исследование крови: сиаловые кислоты, серомукоид, ДФА, С-реактивный белок, фибриноген.
• Общий анализ мокроты, посев мокроты с определением чувствительности микрофлоры к антибиотикам.
• Рентгенография легких в динамике.
3. Схема лечения.
• Клафоран (цефотаксим) по 2,0 г в/в 2 раза в день.
• Средства, улучшающие отхождение мокроты.
• Обильное питье
Пневмония – инфекционное воспаление паренхимы легкого. Это заболевание преимущественно бактериальной этиологии, которое характеризуется очаговым поражением респираторных отделов легких, наличием внутриальвеолярной экссудации, выявляемой при физикальном и/или инструментальном исследовании, а также выраженными в различной степени лихорадочной реакцией и интоксикацией.
ЭТИОЛОГИЯ:
Наиболее частыми возбудителями являются пневмококки (30-40%), микоплазма (до 20%) и вирусы (10%). В случае внутрибольничной инфекции источниками инфицировании обычно бывают синегнойная палочка, клебсиела, протей, легионелла, аспиргилла,микоплазма и пневмоциста. При аспирационной пневмонии возбудителями чаще всего бывают ассоциации грамположительных и граимотрицательных бактерий с анаэробными микроорганизмами. Такие пневмонии встречаются при заболеваниях ЖКТ, нервной системы,
у больных множественными травмами и хроническим алкоголизмом.Воспалительные заболевания паренхимы легких, вызываемые неинфекционными агентами (аллергические реакции, воздействие химических и физических факторов), относят не к пневмониям, а к альвеоллитам или пневмонитам.
Классификация пневмоний
(Европейское Респираторное общество, 1995)
· внебольничные
· внутрибольничные
· аспирационные
· у лиц с тяжелыми дефектами иммунитета
По течению
· типичная форма атипичная форма 
1. Синдром острой фазы воспаления (озноб, высокая температура увеличение СОЭ, лейкоцитоз со сдвигом).
2. Интоксикационный синдром, 3. Синдром очагового уплотнения легочной ткани:
ЗАДАЧА № 11
У больного 40 лет была диагностирована острая очаговая пневмония слева в нижней
доле. Через 10 от начала заболевания повысилась температура тела до 39° С, стала
отделяться гнойная мокрота полным ртом до 1 литра в сутки, при отстаивании носит
трехслойный характер.
Диагноз: внебольничная левосторонняя очаговая пневмония с локализацией в нижней доле
Осложнение: абсцесс легкого
План: ОАК, ОАМ, ЭКГ
Биохимия крови:сиаловые кислоты, серомукоид, ДФА, С-реактивный белок, фибриноген
Посев мокроты с опред чувствительности к антиб.
Исследование мокроты на на БК и атипические клетки.
Рентген легких.
Лечение: постуральный дренаж, бронхоскопическая санация, интратрахеальное введение антиб.
• Клафоран (цефотаксим) по 2,0 г в/в 2 раза в день.
Метрогил по 500 мг в/в капельно 3 р/д
Абактал(пефлоксацин) по 400мг в/в капельно 2 р/д
Обильное питье
Хирургическое лечение при отсутствии эффекта от консервативного лечения.
Пневмония – инфекционное воспаление паренхимы легкого. Это заболевание преимущественно бактериальной этиологии, которое характеризуется очаговым поражением респираторных отделов легких, наличием внутриальвеолярной экссудации, выявляемой при физикальном и/или инструментальном исследовании, а также выраженными в различной степени лихорадочной реакцией и интоксикацией.
ЭТИОЛОГИЯ:
Наиболее частыми возбудителями являются пневмококки (30-40%), микоплазма (до 20%) и вирусы (10%). В случае внутрибольничной инфекции источниками инфицировании обычно бывают синегнойная палочка, клебсиела, протей, легионелла, аспиргилла,микоплазма и пневмоциста. При аспирационной пневмонии возбудителями чаще всего бывают ассоциации грамположительных и граимотрицательных бактерий с анаэробными микроорганизмами. Такие пневмонии встречаются при заболеваниях ЖКТ, нервной системы,
у больных множественными травмами и хроническим алкоголизмом.Воспалительные заболевания паренхимы легких, вызываемые неинфекционными агентами (аллергические реакции, воздействие химических и физических факторов), относят не к пневмониям, а к альвеоллитам или пневмонитам.
Классификация пневмоний
(Европейское Респираторное общество, 1995)
· внебольничные · внутрибольничные
· аспирационные · у лиц с тяжелыми дефектами иммунитета
По течению
· типичная форма атипичная форма 
1. Синдром острой фазы воспаления (озноб, высокая температура увеличение СОЭ, лейкоцитоз со сдвигом).
2. Интоксикационный синдром, 3. Синдром очагового уплотнения легочной ткани:
ЗАДАЧА № 12
Больной Ш., 61 год, поступил в клинику. Жалоб в момент поступления не предъявлял.
Накануне вечером беспокоила однократная рвота; в анамнезе 2 года назад обширный
трансмуральный инфаркт миокарда
острый повторный инфаркт миокарда.
экг в динамики, эхокг-узи сердца.контроль АСТ, ЛДГ, КФК, тромболитическа терапия-антиагрегатная терапия(аспирин однократно по 160-325 мг однократно, затем по 75-160 мг в сутки).антикоагулянная терапия(гепарин).бетоблокаторы. ИАПФ(эналаприл).нитраты(нитроглицерин)
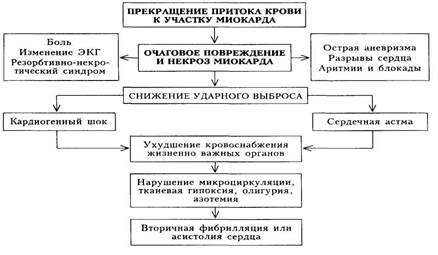
Инфаркт миокарда — некроз (омертвение) сердечной мышцы в результате остро
возникшего и резко выраженного дисбаланса между потребностью миокарда в кислороде и
его доставкой (греч. infarcere — фаршировать). Ранее было принято деление инфаркта
миокарда на трансмуральный (некроз всей толщи миокарда) и нетрансмуральный.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Тромбоз венечной артерии
Наиболее частая причина инфаркта миокарда — тромбоз венечной артерии,развившийся на фоне атеросклеротических изменений (до 90% всех случаев).
Атеросклеротические изменения.
Трансмуральный инфаркт миокарда — полная окклюзия венечной артерии.
Нетрансмуральный инфаркт миокарда— неполная окклюзия венечной артерии.
Неатеросклеротические причины.
- Спазм венечной артерии (в том числе вследствие употребления кокаина,амфетаминов). - Эмболизация (вегетациями, частями пристеночного тромба или тромба наискусственном клапане, частями опухоли).
- Тромбоз (артерииты, травма сердца, амилоидоз).
- Расслоение венечной артерии, аорты.
- Миокардиальные мышечные мостики (сдавление венечной артерии перекидывающимися через неё пучками мышечных волокон).- Аномалии венечных артерий
В зависимости от величины некроза различают крупноочаговый и мелкоочаговый инфаркт миокарда.
♦ трансмуральный (включает как QS-, так и Q-инфаркт миокарда,ранее называемый «крупноочаговым»);
♦ ИМ без зубца Q (изменения касаются лишь сегмента ST и зубца Г;ранее называемый «мелкоочаговым») нетрансмуральный; какправило, бывает субэндокардиальным.
• По локализации выделяют передний, верхушечный, боковой, септальный, нижний (диафрагмальный), задний и нижнебазальный.Возможны сочетанные поражения.
В зависимости от характера течения выделяют ИМ с затяжным течением(медленная репарация,длительный болевые приступы), рецидивирующий ИМ(72ч-4 нед), повторный ИМ(после 28дней).Факторами, способствующими возникновению ИМ, являются:
1) недостаточность коллатеральных связей между коронарными сосудами и нарушение их функции;
2) усиление тромбообразующих свойств крови;
3) повышение потребности миокарда в кислороде;
4) нарушение микроциркуляции в миокарде.
ЗАДАЧА № 13
Больной Х., 67 лет, поступил в клинику на 4 день после развития продолжительного
приступа загрудинных болей. В анамнезе около 15 лет - гипертоническая болезнь, много
курит. Последние 4 года страдает стенокардией напряжения, за 5 дней до поступления
приступы болей участились, стали возникать в покое, были продолжительными и не
полностью купировались приемом валидола.
ИБС.прогрессирующая стенокардия напряжения. отек легких?
экг, узи сердца. оак, АСТ, ЛДГ, КФК, рентген легких
лечение: нитраты(нитроглицерин под язык), антиагрегантгая терапия(аспирин).гиполипедемическая терапия(симвастол), бетоблокаторы(пропранолол),
Ишемическая болезнь сердца (ИБС) — острый или хронический патологический процесс в миокарде, обусловленный неадекватным его кровоснабжением вследствие атеросклероза коронарных артерий, корона-роспазма неизмененных артерий либо их сочетанием.
Основными формами ИБС считаются острый инфаркт миокарда, стенокардия, постинфарктный и диффузный кардиосклероз.
Острый инфаркт миокарда относится к острым формам ИБС, стенокардия (определенные формы), а также постинфарктный и диффузный кардиосклероз — к хроническим ее формам.
Главным этиологическим фактором ИБС является атеросклероз коронарных артерий. Факторы, предрасполагающие к его развитию, следует рассматривать как факторы риска ИБС. Наиболее важными среди них являются: 1) гиперлипидемия; 2) артериальная гипертензия; 3) курение; 4) гиподинамия (физическая детренированность); 5) избыточная масса тела и высококалорийное питание; 6) сахарный диабет; 7) генетическая предрасположенность.
Стенокардия (грудная жаба, angina pectoris) — одно из основных проявлений ИБС.
Стенокардия может выражаться несколькими клиническими формами: стабильной стенокардией напряжения, нестабильной стенокардией, вариантной стенокардией(стенокардией Принцметала), безболевой ишемией миокарда.
ЭТИОЛОГИЯ В большинстве случаев стенокардия возникает из-за атеросклероза венечных(коронарных) артерий. возникает ишемия миокарда, которая клинически проявляется болью за грудиной.
ПАТОГЕНЕЗ В результате увеличения потребност
|
|
|

Историки об Елизавете Петровне: Елизавета попала между двумя встречными культурными течениями, воспитывалась среди новых европейских веяний и преданий...

Индивидуальные очистные сооружения: К классу индивидуальных очистных сооружений относят сооружения, пропускная способность которых...

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого...

Наброски и зарисовки растений, плодов, цветов: Освоить конструктивное построение структуры дерева через зарисовки отдельных деревьев, группы деревьев...
© cyberpedia.su 2017-2024 - Не является автором материалов. Исключительное право сохранено за автором текста.
Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы!